La mucormicosis, una infección oportunista causada por hongos del orden de los phycomicetos se suele presentar en pacientes diabéticos con mal control metabólico y en pacientes con transplante de órganos, cáncer, neutropenia o inmunodeficiencia1–3. Los principales patógenos pertenecen a las especies Rhizomucor, Rhizopus, Absidia y Mucor. La forma de presentación más frecuente es la rino-órbito-cerebral. Presentamos el caso de una paciente con rinomucormicosis oral y diabetes mellitus (DM) tipo 1.
Se trataba de una mujer de 22 años con diagnóstico de hipotiroidismo primario y DM tipo 1 desde los 6 años. La paciente había tenido varios ingresos hospitalarios por cetoacidosis diabética (CAD) y la última hemoglobina glucosilada era de 14%. Como tratamiento recibía insulina glargina 29 UI/día, insulina aspart 6 UI en cada comida y levotiroxina 50mcg/día. Desde hacía una semana, la paciente presentaba malestar general, cefalea y disminución de la sensibilidad en hemicara izquierda (territorio de la rama maxilar del V par craneal). En la exploración física, presentaba hipoestesia en la región descrita y lisis con esfacelos a nivel palatino (fig. 1).
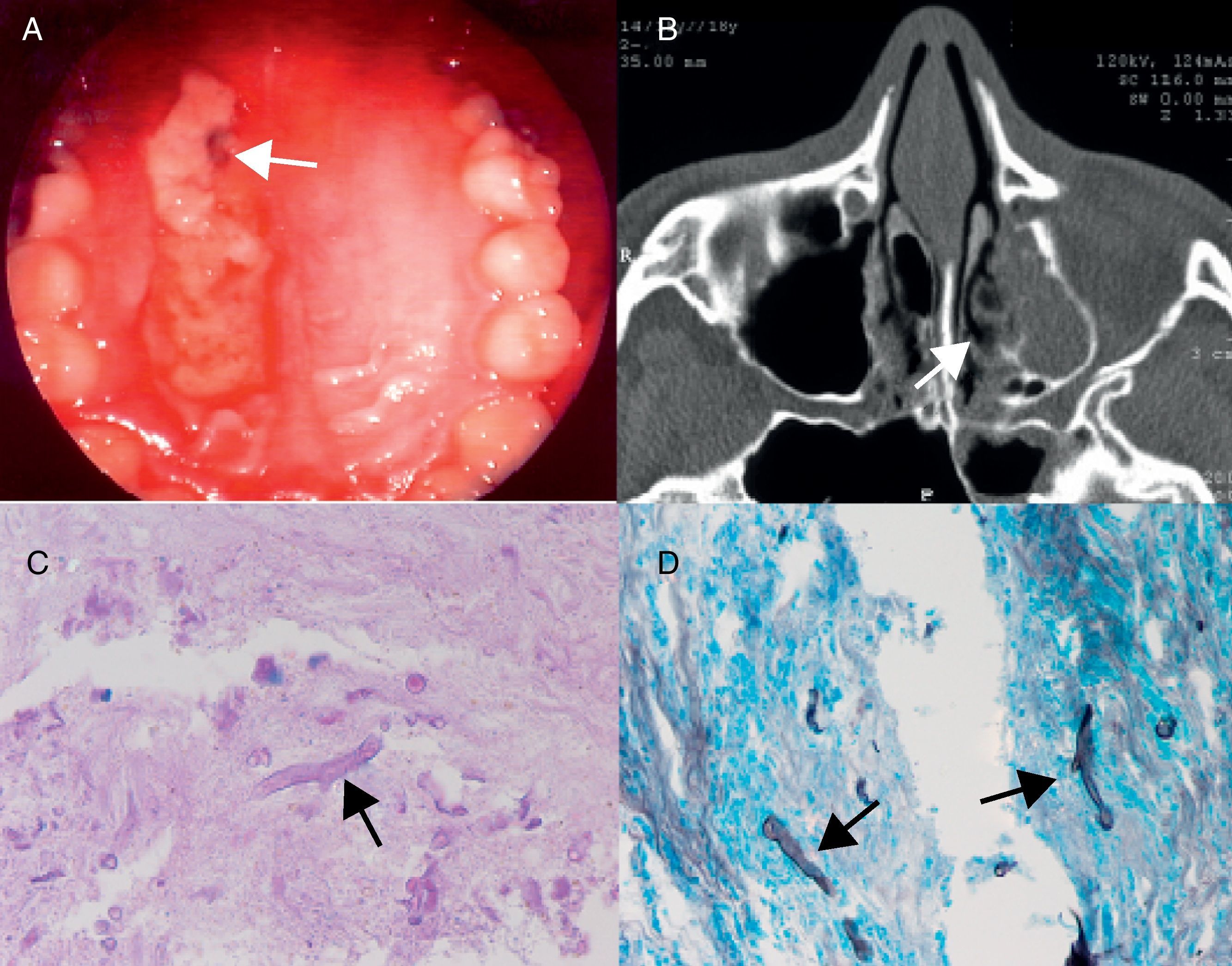
Fotografía A: muestra el paladar blando con lisis y esfacelos en región palatina (flecha blanca). Fotografía B: tomografía computarizada, que muestra ocupación parcial de la región basal y lateral del antro maxilar izquierdo sin niveles hidroaéreos. Fotografías C y D: La flecha muestra la imagen del hongo grueso compatible con Mucor en tinción con PAS (C) y con la técnica de Grocott-Gomori (D).
No se hallaron alteraciones en el hemograma, función renal, función tiroidea, gasometría venosa y microalbuminuria, siendo la glucemia de 107mg/dl y la hemoglobina glucosilada de 10,7%. La tomografía computarizada (TC) de senos paranasales describía una ocupación parcial de la región basal y lateral del antro maxilar izquierdo sin niveles hidroaéreos, con adelgazamiento y dehiscencia del receso alveolar y ocupación de partes blandas (fig. 1)
La paciente fue sometida a cirugía endoscópica nasosinusal realizándose unciformectomía, etmoidectomía anterior y antrostomía maxilar. Ante la presencia de tejido infectado y necrosis a nivel de región media de septo, se realizó debridamiento hasta la zona ósea que se encontraba sana.
La anatomía patológica mostró fragmentos de mucosa nasosinusal con infiltrado inflamatorio mixto (proliferación linfoplasmocitaria y leucocitos polinucleares) y fibrosis con reacción granulomatosa con células gigantes multinucleadas. Las tinciones de PAS y Grocott revelaron la presencia de figuras micóticas compatibles con Mucor (fig. 1). Tras estos resultados, se inició tratamiento antibiótico intravenoso con anfotericina B 50mg/12 horas durante 2 semanas y se intensificó el tratamiento con insulina mejorando el control glucémico. Tres meses después, la TC de senos paranasales (SPN) mostró mejoría de las lesiones y plenificación prácticamente completa del antro maxilar izquierdo con leve esclerosis de sus paredes óseas.
La infección por hongos del orden de los Mucorales, descritos por Paltauf5, es poco común en la población general pero su exposición es frecuente. En humanos, la infección se adquiere por inhalación de esporas5 y una vez que ha colonizado, crece a lo largo de la lámina elástica interna arterial para penetrar en endotelio y producir trombosis, infarto y necrosis tisular6. Las concentraciones altas de glucosa alteran la fagocitosis y disminuyen la quimiotaxis de los neutrófilos favoreciendo el crecimiento del hongo, por lo que la DM mal controlada se considera un factor de riesgo. La acidosis altera la unión del hierro a la transferrina, aumenta el hierro libre y favorece el crecimiento el hongo, por ello la CAD es un desencadenante de esta infección6. Se ha estimado que la DM tipo 1 aumenta el riesgo para la infección de Zygomicosis en 4 veces mientras que la tipo 2 lo aumenta en 6 veces3. En una revisión de 929 casos de zygomicosis3, el 36% de sujetos tenía diabetes. La afectación sinusal consistente en infección de SPN, rino-cerebral o sino-orbital constituía la mayoría de las infecciones en pacientes con DM (66%)3. En otra serie publicada de 34 casos de mucormicosis rino-orbito-cerebral, la diabetes mal controlada se presentaba en el 88,2% de los casos y en 53,3% de ellos existía CAD7.
La diseminación ocurre por la naturaleza invasiva de los Mucorales. Existen diferentes formas clínicas pudiendo afectar la región nasal, el pulmón, el tracto gastrointestinal y el sistema nervioso central (SNC), siendo la más frecuente la rinocerebral, que se inicia con afectación de SPN, mucosa oral y paladar. Clínicamente, existe hipoestesia en el paladar, obstrucción nasal, rinorrea o epistaxis. Cuando se extiende a región orbitaria y periorbitaria puede aparecer oftalmoplejia, ptosis, midriasis, hipo o hiperestesia en las diferentes distribuciones de las ramas del v par craneal. Puede afectar otros pares craneales como el vii y si alcanza el seno cavernoso produce trombosis y compromete el iii, iv y vi pares. Si el paciente presenta alteraciones de las funciones mentales superiores se asume su extensión cerebral pudiendo producir coma y muerte4. La paciente aquí descrita tuvo compromiso de los SPN y afectación del v par, pero no compromiso orbitario ni del SNC. Este tipo de localización con afectación de solo SPN es poco frecuente probablemente debido a que el diagnóstico se realiza en fases más avanzadas de la infección.
El curso clínico y la progresión de la enfermedad son fulminantes debido al rápido crecimiento del hongo y la destrucción ósea por lo que el tratamiento precoz mejora el pronóstico. La infección debe ser sospechada en todo paciente con factores de riesgo y síntomas o signos referidos a fosa nasal, SPN, región orbitaria y SNC3,4. El diagnóstico se confirma con estudios histológicos y microbiológicos. La técnica de Grocott-Gomori es la más efectiva para identificar el hongo pero la tinción de eosina-hematoxilina o el ácido periódico de Schiff también son útiles1,4. La invasión de vasos sanguíneos así como la presencia de infiltado neutrofílico en el tejido necrótico son características de la mucormicosis4. Los cultivos de tejidos y hemocultivos fallan en demostrar la presencia de Mucorales por lo que no se utilizan como únicas pruebas diagnósticas4. Además, la identificación del hongo saprofítico no indica de manera determinante que la infección ha ocurrido. La TC y resonancia magnética son útiles para el estudio de extensión por que determinan el compromiso de los SPN, órbitas y SNC. Las lesiones óseas se observan en fases tardías de la infección.
El éxito del tratamiento se basa en el control de la enfermedad de base, la resección quirúrgica extensa del foco infeccioso y/o debridamiento del tejido necrótico y el tratamiento médico con antimicóticos. La tasa de mortalidad global, cuando la localización afecta la región rino-cerebral, es del 43% pero si existe solo sinusitis es del 13%. La enfermedad diseminada, la infección por Cunninghamella bertholletiae y la insuficiencia renal empeoran el pronóstico.
En la DM, la corrección de la glucemia y de la acidosis son la base del tratamiento. El procedimiento quirúrgico depende de la extensión de la enfermedad pero debería asegurarse el drenaje de los SPN y la eliminación del tejido infectado. La anfotericina B, con una dosis entre 1,0-1,5mg/kg/día, es la droga de elección debido a su superioridad comparado con otras terapias. La duración del tratamiento es entre 3-6 semanas. Los efectos adversos descritos son hipopotasemia, fiebre, disnea, taquicardia y dolor abdominal. El posaconazole, una droga nueva, es una opción alternativa y puede usarse sola o en combinación con anfotericina B6,7. El uso de factores estimulantes hematopoyéticos así como oxígeno hiperbárico para mejorar la angiogénesis pueden ser beneficiosos pero no existen datos suficientes para recomendar su uso4,8. La tasa de mortalidad por esta infección ha disminuido gracias a la introducción de la anfotericina B, desde 84% en los años 50 a 47% en los 90. La combinación de tratamiento quirúrgico y antimicótico consigue una supervivencia del 70%3,9. El factor pronóstico más importante es el retraso del diagnóstico.
La elevada tasa de mortalidad en pacientes con mucormicosis nos obliga a un alto índice de sospecha para un diagnóstico precoz y tratamiento en fases tempranas de la enfermedad.