Los síndromes poliglandulares autoinmunes son asociaciones poco prevalentes de endocrinopatías en las que coexisten al menos dos insuficiencias glandulares por mecanismos autoinmunes, pudiendo asociarse otras patologías autoinmunes no endocrinas. La urticaria crónica autoinmune (UCA) es una enfermedad que se ha visto asociada con la tiroiditis de Hashimoto. En la literatura no está descrita la UCA como componente de un síndrome poliglandular autoinmune (SPA).
Mujer de 33 años en la que destacan como antecedentes familiares: padre con tiroiditis de Hashimoto y una hermana con vitíligo y alopecia areata. Se sigue en las consultas de endocrinología desde los 14 años, edad en la que se le diagnosticó diabetes mellitus tipo 1 que debutó con clínica cardinal y cetosis. A los 16 años la paciente acudió a urgencias por clínica de astenia y pigmentación progresiva de labios y nudillos. Se detectó hiponatremia e hiperpotasemia. Los niveles bajos de cortisol y aldosterona, y elevados de ACTH confirmaron el diagnóstico de enfermedad de Addison.
A los 20 años, la paciente presentó un aumento en la frecuencia de las defecaciones, temblor fino y adelgazamiento, además de taquipsiquia y cansancio. El estudio de función tiroidea mostró T4 total>6 ng/dl; T3: 375 ng/ml; TSH<1 mU/L, Ac. antiperoxidasa (Anti-TPO): 518 U/ml (50-75); Ac. antitiroglobulina (Anti-TG): 550 UI/ml (100-150), y Ac. antireceptor de TSH (TRAC): 11,6 UI/L (0-2). En la gammagrafía tiroidea se confirmó aumento de captación de forma difusa compatible con enfermedad de Graves-Basedow. Tras año y medio con fármacos antitiroideos de síntesis, y ante la persistencia del hipertiroidismo, se indicó tratamiento con I-131 que produjo un hipotiroidismo yatrógeno. Desde entonces, la paciente recibe tratamiento sustitutivo. La tasa de autoanticuerpos se negativizó progresivamente hasta anti-TPO de 31,2 UI/ml y antitiroglobulina de 119,7 UI/ml.
Seis años más tarde la paciente consultó por presentar episodios recurrentes de lesiones eritemato-habonosas pruriginosas, evanescentes, asociado a varios episodios de edema de glotis. Se trató con diferentes combinaciones de antihistamínicos y corticoides sin lograr eficacia terapéutica. Se realizó biopsia de piel que fue compatible con urticaria. Los análisis de inmunoglobulinas fueron normales salvo déficit de IgA. Tanto la alfa-tripsina, como los factores de complemento C3 y C4 y el factor B fueron normales. La serología para VHB, VHC y VIH resultó negativa. Ante sospecha de urticaria crónica autoinmune (UCA) se realizó prueba de suero autólogo que fue positiva, confirmando la enfermedad. Tras fracaso de otros tratamientos con antihistamínicos y corticoides orales, se inició tratamiento con ciclosporina, logrando control de la urticaria.
Coincidiendo con el inicio de la urticaria se produjo un aumento de los anticuerpos antitiroideos (anti-TPO: 139,1 UI/ml; anti-TG: 409,7 UI/ml; TRAC: 3,75 UI/L), y una posterior disminución de éstos, sin que esto se relacionase con mejoría de las lesiones cutáneas. En la actualidad la paciente se encuentra con tratamiento inmunosupresor, no tolerando la retirada del mismo por reaparición de las lesiones.
Los síndromes poliglandulares autoinmunes son cuadros clínicos en los que se afectan al menos dos glándulas endocrinas por etiología autoinmune, pudiendo asociarse otras enfermedades autoinmunes no endocrinas. Hay dos tipos principales (tabla 1). El SPA 2, con una incidencia de 1,5-4,5 de cada 100.000 habitantes/año, es más frecuente que el tipo 11. Las alteraciones endocrinas más frecuentes de este síndrome son la enfermedad tiroidea autoinmune (con prevalencia similar entre enfermedad de Graves y tiroiditis de Hashimoto), la DM-1 y la enfermedad de Addison2. Lo más frecuente es que solo estén presentes dos de estos componentes en el transcurso de la vida del paciente. La triple asociación de estas enfermedades es poco habitual; solo se da en un 10-12% de los casos1.
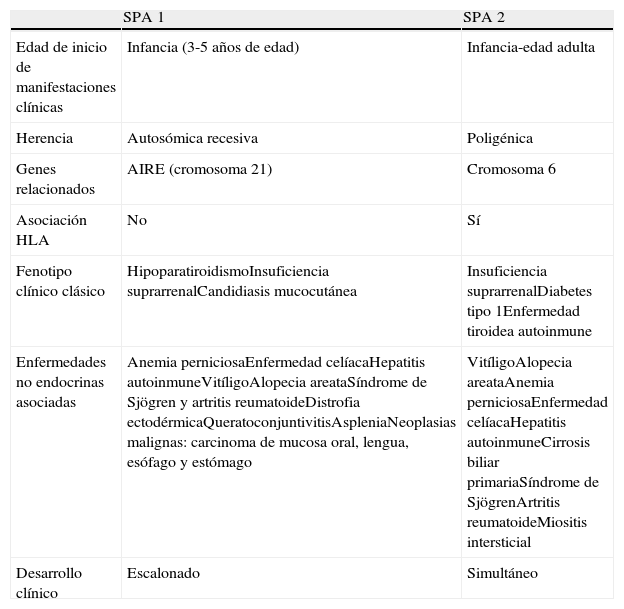
Características de los principales tipos de síndrome poliglandular autoinmune
| SPA 1 | SPA 2 | |
| Edad de inicio de manifestaciones clínicas | Infancia (3-5 años de edad) | Infancia-edad adulta |
| Herencia | Autosómica recesiva | Poligénica |
| Genes relacionados | AIRE (cromosoma 21) | Cromosoma 6 |
| Asociación HLA | No | Sí |
| Fenotipo clínico clásico | HipoparatiroidismoInsuficiencia suprarrenalCandidiasis mucocutánea | Insuficiencia suprarrenalDiabetes tipo 1Enfermedad tiroidea autoinmune |
| Enfermedades no endocrinas asociadas | Anemia perniciosaEnfermedad celíacaHepatitis autoinmuneVitíligoAlopecia areataSíndrome de Sjögren y artritis reumatoideDistrofia ectodérmicaQueratoconjuntivitisAspleniaNeoplasias malignas: carcinoma de mucosa oral, lengua, esófago y estómago | VitíligoAlopecia areataAnemia perniciosaEnfermedad celíacaHepatitis autoinmuneCirrosis biliar primariaSíndrome de SjögrenArtritis reumatoideMiositis intersticial |
| Desarrollo clínico | Escalonado | Simultáneo |
Las enfermedades autoinmunes no endocrinas más frecuentemente asociadas al SPA 2 son el vitíligo (19,9%), la alopecia areata (9,6%) y la anemia perniciosa (5,3%)2.
La paciente ha presentado de forma escalonada tres enfermedades endocrinas, si bien, en muchos casos de SPA 2 estas enfermedades pueden presentarse de manera simultánea.
La urticaria crónica autoinmune (UCA) se caracteriza por episodios recurrentes de lesiones eritemato-habonosas pruriginosas, evanescentes y con una duración de al menos 6 semanas. Frecuentemente se asocia a angioedema que se produce cuando afecta a la dermis profunda y al tejido celular subcutáneo3. El origen de esta enfermedad se desconoce. Un alto porcentaje de pacientes queda sin diagnóstico etiológico, siendo clasificadas como urticaria crónica idiopática. En los últimos años se ha demostrado que un 45% de pacientes con urticaria crónica parece tener un origen autoinmune4. La presencia de autoanticuerpos activa los basófilos y las células mastoideas, produciéndose su degranulación y liberando histamina, entre otras citocinas5. La biopsia muestra edema tisular, dilatación vascular, degranulación de células mastoideas e infiltrado perivascular compuesto por linfocitos CD4+/CD8+, eosinófilos, neutrófilos y basófilos6.
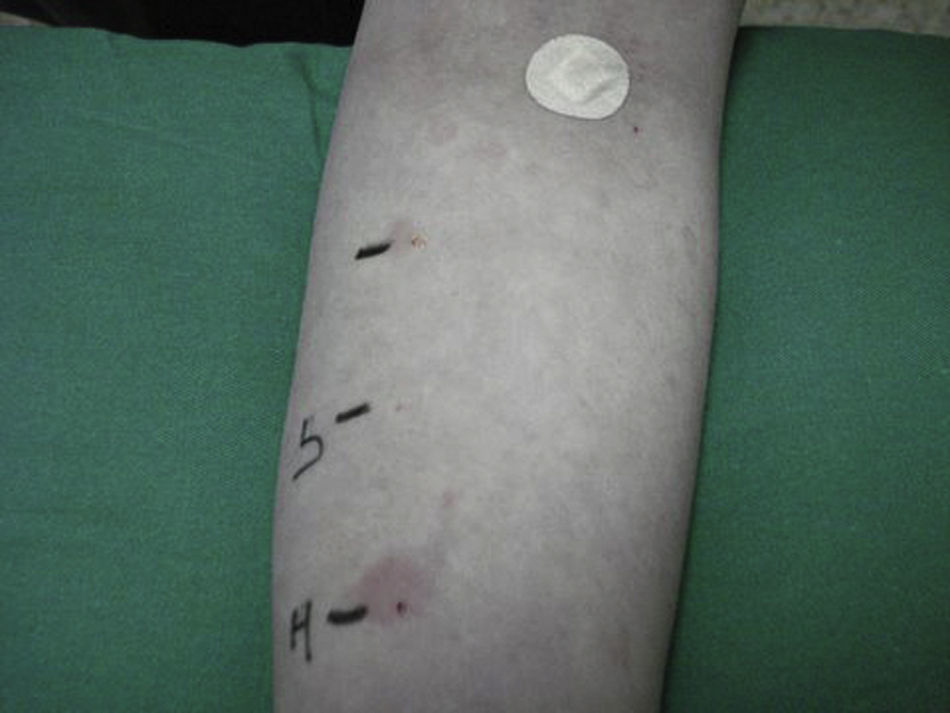
La duración media de la enfermedad es de 3 a 5 años, persistiendo en un 20% de los pacientes más de 5 años. Entre los factores que se asocian a una duración más larga de la enfermedad se encuentran la presencia de angioedema y de autoinmunidad6. Para el diagnóstico de urticaria crónica autoinmune se utiliza el test autólogo, que consiste en una inyección intradérmica de suero autólogo en la piel de un sujeto, usándose suero fisiológico como control negativo e histamina como control positivo. Se considera patológico si se produce un habón 1,5mm mayor que el control con suero salino (fig. 1). La presencia de otros autoanticuerpos especialmente antiperoxidasa, apoya de forma indirecta el diagnóstico de la enfermedad. La prevalencia de estos en la urticaria crónica autoinmune es del 10-29%7, en cambio, existen muy pocas referencias que informen sobre la asociación con la enfermedad de Graves-Basedow o con presencia de anticuerpos frente al receptor de TSH8. No hemos encontrado referencias en la literatura que mencionen la presencia de UCA como componente del SPA, aunque en algunos casos se ha visto asociada a otras enfermedades autoinmunes como enfermedad celíaca, diabetes tipo 1, artritis crónica juvenil y dentro de familias con enfermedades autoinmunes9. En nuestro caso, la UCA podría haber aparecido como un componente no endocrino del SPA con un antecedente de enfermedad de Graves-Basedow, a diferencia del antecedente más habitual, que suele ser la tiroiditis de Hashimoto. La paciente, además, tenía antecedentes familiares de enfermedades autoinmunes.
En cuanto al momento de aparición, la UCA puede aparecer antes, durante o después del inicio de la tiroiditis9. En algunos estudios se ha descrito mejoría de la urticaria al normalizarse la función tiroidea, a pesar de la persistencia de anticuerpos10, aunque otros estudios no han encontrado tal asociación9. Tampoco se ha visto una correlación entre la resolución clínica y los niveles de anticuerpos11. En nuestro caso, el inicio de la UCA se relacionó temporalmente con un aumento de anticuerpos antitiroideos, si bien la urticaria persistió pese a volver a disminuir estos tras el inicio del tratamiento inmunosupresor.
En conclusión, se presenta un caso cuyo interés radica en una posible asociación inusual de SPA-2 con sus tres componentes clásicos, y una urticaria crónica autoinmune. Esta asociación y los antecedentes familiares encontrados en nuestra paciente, unido a las asociaciones encontradas en otras publicaciones recientes con otras enfermedades autoinmunes, podría enmarcar la urticaria crónica como otra manifestación de un amplio espectro autoinmune, además de la ya conocida asociación con la tiroiditis de Hashimoto.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.