Las lesiones o fugas biliares ocurren posterior a la colecistectomía abierta o laparoscópica con una incidencia del 0.1-1%, entre otras causas. La fuga biliar (Strasberg A-C) se trata mediante colangiopancreatografía retrógrada endoscópica (CPRE). La esfinterotomía y colocación de endoprótesis biliar disminuyen la presión del conducto biliar al duodeno, y promueven el flujo biliar transpapilar, con una respuesta del 70-90%.
ObjetivosDescribir las características de las fugas biliares benignas tratadas mediante CPRE, las complicaciones asociadas, así como evaluar los resultados del tratamiento endoscópico.
Material y métodosEstudio descriptivo, retrospectivo. Se analizaron los reportes de CPRE de los años 2011-2013 con diagnóstico de fuga biliar de causa benigna.
ResultadosSe revisaron 560 reportes. Ochenta y dos (14.64%) se sometieron a CPRE. El antecedente más común fue la colecistectomía laparoscópica en 62 (75.6%). Cincuenta y tres pacientes (64.6%) tuvieron fuga biliar de bajo y alto gasto en un34.1% y un 30.5%, respectivamente. El sitio de fuga más frecuente: muñón cístico un 29.3% y hepatocolédoco un (20.7%). A todas se realizó esfinterotomía y en las de alto gasto se colocó endoprótesis biliar, resolviéndose la fuga al mes en el 95.1% y a los 6 meses en el 100% de los pacientes. Otras complicaciones relacionadas con la fuga biliar fueron coledocolitiasis y estenosis biliar benigna en 18 pacientes (22%).
ConclusionesEl tratamiento endoscópico es resolutivo en la mayoría de los pacientes con fugas biliares postoperatorias ya sea mediante la técnica de esfinterotomía o la combinada con colocación de prótesis biliar.
Injuries or bile leaks, among other causes, occur after open or laparoscopic cholecystectomy with an incidence of 0.1-1%. These bile leaks (Strasberg A-C) are treated by endoscopic retrograde cholangiopancreatography (ERCP). Sphincterotomy and placement of biliary stent decreases bile duct pressure to the duodenum, and promotes transpapillary bile flow, with a 70-90% response.
ObjetivesTo describe the characteristics of benign bile leaks treated by ERCP and their associated complications, as well as to evaluate the results of endoscopic treatment.
Material and methodsA descriptive, retrospective study was conducted by performing an analysis on ERCP reports from2011-2013, with a diagnosis of benign bile leakage.
ResultsA total of 560 reports were reviewed, of which 82 (14.64%) underwent ERCP. The most common history was laparoscopic cholecystectomy in 62 (75.6%). A low biliary leakage (30.5%) and a high output (30.5%) was observed in 53 (64.6%) patients. The most common leakage site was cystic in 29.3%, and hepatobiliary stump in 20.7%. A sphincterotomy was performed on all of them, and a biliary stent was inserted in those with high output, with the leak being resolved in 95.1% of patients at 1 month, and in 100% at 6 months. Other complications related to biliary leakage were choledocholithiasis and benign biliary stenosis in 18 (22%) patients.
ConclusionsThe endoscopic treatment using the sphincterotomy technique, or combined with biliary stent placement is effective in most patients with bile leaks.
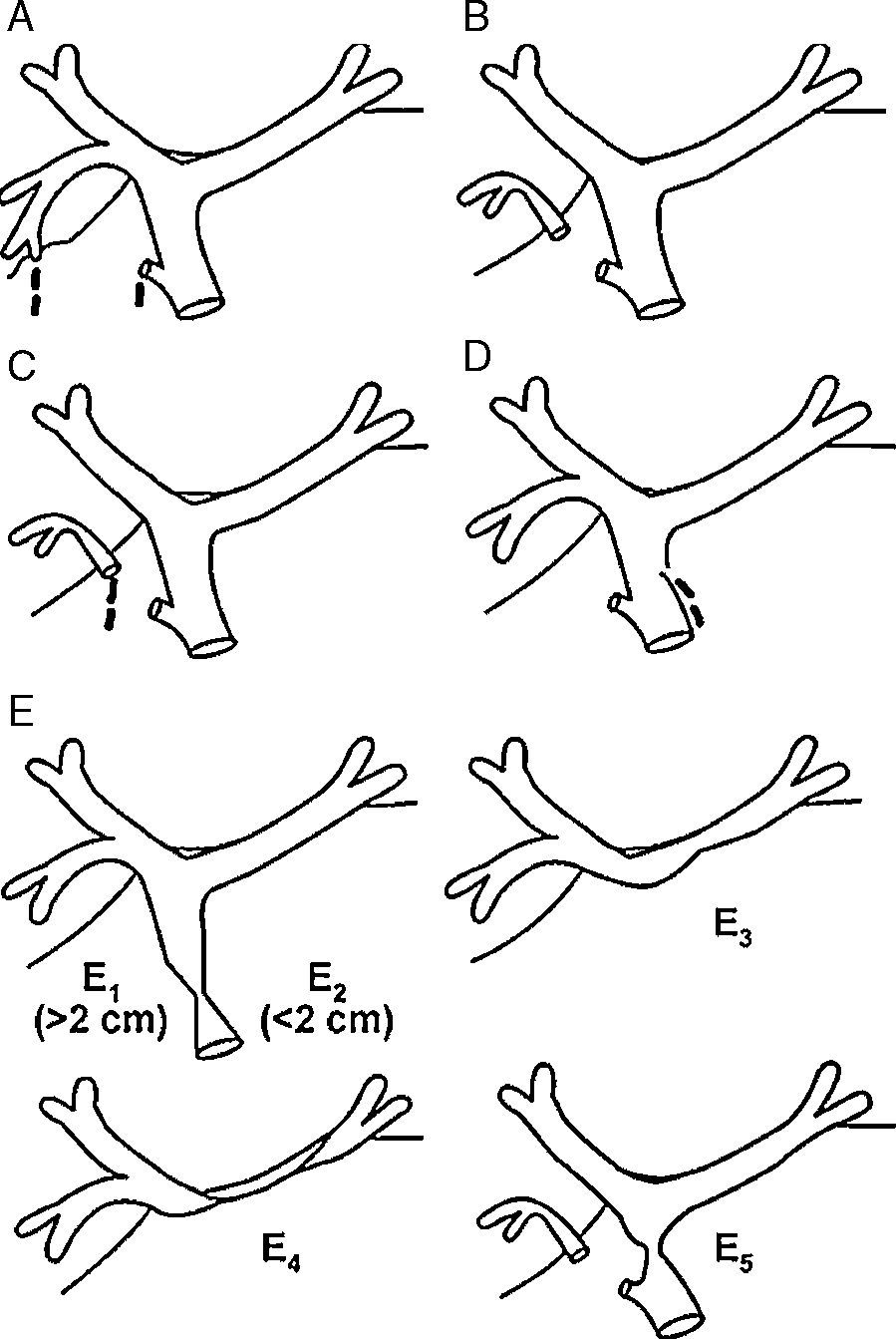
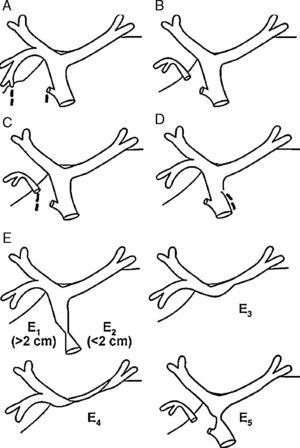
Una lesión de la vía biliar es todo aquel cambio secundario a la cirugía que produzca salida de bilis del árbol biliar antes de la papila duodenal, dificultad o imposibilidad del flujo de la bilis al duodeno o combinaciones de estas1. Estas alteraciones se expresan como fugas, secciones o resecciones de los conductos biliares con engrapado o ligadura parcial o total de estos, siendo la más frecuente de estas complicaciones la fuga biliar y, correspondiendo a menos del 2% de estas lesiones, la resección completa. Las lesiones de la vía biliar o fugas biliares puede ocurrir después de la colecistectomía laparoscópica hasta en un 0.3-0.4% de los casos). Esta técnica se asocia a un incremento de 2.5 a 4 veces más de la incidencia de lesiones en la vía biliar en relación con la cirugía abierta2,3. Existen otras causas asociadas como lesiones traumáticas, el trasplante de hígado o resección hepática4. En la época actual, los métodos mínimamente invasivos como es la endoscopia y las intervenciones percutáneas han reemplazado la cirugía como primera línea de tratamiento en la mayoría de las lesiones biliares5. Así mediante colangiopancreatografía retrógrada endoscópica (CPRE) se logra la disminución o eliminación de la diferencia de presión entre el conducto biliar y el duodeno permite el flujo de bilis transpapilar en lugar de la extravasación a través de la filtración6. Las fugas biliares se clasifican por CPRE en de bajo grado (fugas identificadas solo después de la opacificación intrahepática) o de alto grado (fuga observada antes de la opacificación intrahepática). En un estudio realizado por Sandha et al.7 se evaluó a 204 pacientes con fugas biliares con esfinterotomía sola (EE), en pacientes con fugas de alto grado. Strasberg en 19958 (tabla 1) clasificó las lesiones biliares durante colecistectomía laparoscópica. Las lesiones tipo E se subdividen en E1 a E5 de acuerdo a la clasificación de Bismuth. El factor más importante relacionado con la magnitud de la lesión es la continuidad del conducto biliar lesionado, y de esto depende su manejo endoscópico. Si existe continuidad, la CPRE se considera como la primera opción de tratamiento.
Clasificación de Strasberg
| A. Fuga del muñón del conducto cístico o fuga de un canalículo en el lecho hepático |
| B. Oclusión de una parte del árbol biliar, casi invariablemente un conducto hepático derecho aberrante |
| C. Transección sin oclusión del conducto hepático derecho aberrante (este no está en contacto con el conducto hepático común) |
| D. Daño lateral a un conducto hepático mayor-colédoco. Conducto hepático común o derecho aberrante/accesorio |
| E. Lesión circunferencial. Subdividida por la clasificación de Bismuth |
Fuente: Strasberg et al.8
La intervención de primera línea en el tratamiento de las fugas biliares implica la colocación de endoprótesis biliares transpapilares de plástico y/o EE9. En ausencia de la transección del conducto biliar, Strasberg A-C (fig. 1), el tratamiento endoscópico (EE o drenaje temporal asociado con la remoción de cualquier obstáculo biliar potencialmente asociados) permite la curación de más del 90% de las fugas biliares9. La colocación de una endoprótesis biliar proporciona una resolución de fugas más rápido que la EE sola. La EE sola es una opción alternativa, especialmente en pacientes de edad avanzada.
Clasificación de Strasberg8.
Se recomienda la inserción de un stent biliar plástico sin EE y extracción del stent 4-8 semanas después. En el momento de la retirada de la endoprótesis, se deben realizar colangiografía y la limpieza de conductos6.
La fuga tipo A surge del conducto cístico y de los conductos de Luschka después de la colecistectomía. Responde favorablemente a la descompresión biliar, colocación de una endoprótesis biliar (stent), EE o la colocación de un catéter nasobiliar10,11. Este último es menos cómodo para el paciente, pero puede ser útil, sobre todo cuando se producen fugas de radículas periféricas, el catéter nasobiliar que se inserta en el segmento de donde procede la fuga. Estos tratamientos, donde se combina la descompresión biliar y la eliminación de un obstáculo persistente o drenaje de un bilioma, en casos seleccionados, permiten la resolución de la fuga en más del 90% de los casos12.
Las fugas de los principales conductos biliares, tipo B, a nivel del conducto biliar común, después de colecistectomía o de anastomosis de colédoco o de los conductos intrahepáticos después de la cirugía hepática, trauma, o en el caso de las variantes anatómicas, son más difíciles de tratar endoscópicamente. El plan terapéutico multidisciplinario incrementa las posibilidades de éxito13. La EE se realiza siempre en estos casos, y las endoprótesis y/o catéter nasobiliar se insertan para derivar el sitio de fuga biliar14.
Las estenosis biliares postoperatorias, tipo C, pueden seguir a cualquier cirugía que afecte al sistema biliar y también pueden ocurrir en el nivel de la anastomosis después de la resección hepática o trasplante de hígado15. La manifestación tardía puede ocurrir hasta años después, o incluso después de la cirugía. La causa más probable es la isquemia y fibrosis resultante. El tratamiento consiste en la colocación en serie de múltiples endoprótesis durante un periodo de un año, o un enfoque más agresivo que incluye: la colocación de múltiples endoprótesis en un periodo de 6-12 meses, con resultados más duraderos y una tasa de éxito de más del 80%. La incidencia de recaída dentro de los 10 años después de la eliminación es de menos de 12%16.
Las lesiones de la vía biliar compleja, con transección completa y la posible extirpación de una porción de los conductos biliares, tipo D, se han considerado no susceptible de terapia endoscópica, y el tratamiento se considera quirúrgico; sin embargo, esta puede estar asociada a una alta morbilidad y el drenaje percutáneo se realiza generalmente para permitir la descompresión biliar y el alivio sintomático a la espera de un procedimiento quirúrgico que se realice en condiciones estables17. La terapia de EE sola y la colocación de una prótesis plástica de gran calibre (10 Fr) se asocia con una alta tasa de éxito (90%). Sin embargo, Canena et al.18 mostraron un grupo de 178 pacientes donde hubo varias fallas utilizando prótesis plásticas múltiples como una estrategia, y sugieren que las fugas biliares refractarias deben ser tratadas con prótesis biliares metálicas autoexpandibles totalmente cubiertas, especialmente en pacientes con fugas de alto grado19. Sin embargo, el diagno¿stico y manejo de las lesiones iatrogénicas de la vi¿a biliar siguen siendo un desafi¿o y se describe en la bibliografi¿a en términos de morbimortalidad, costos y recientemente también sobre la calidad de vida6,20.
Objetivos del estudio- -
Determinar la efectividad del tratamiento endoscópico en las fugas biliares benignas, sus características y complicaciones asociadas durante la CPRE.
Estudio retrospectivo y descriptivo en una serie de pacientes consecutivos con fístula biliar postoperatoria de causa benigna del servicio de endoscopia digestiva del Hospital de Especialidades Centro Médico Nacional Siglo XXI, donde se realizó CPRE entre el 1 de septiembre del 2011 y el 1 de septiembre del 2013. Se incluyeron pacientes con indicación de fuga biliar y aquellos que se sometieron a CPRE por otra indicación y que al momento del estudio tenían diagnosticada fuga biliar. Se excluyeron aquellos con expedientes incompletos o que perdieran derechohabiencia durante el seguimiento.
Se analizaron los reportes de CPRE y se anotaron los antecedentes de cada paciente, los aspectos demográficos, la indicación de la CPRE, tipo y sitio de fuga, y complicaciones que generara la fuga como presencia de cálculos, estenosis, y no de sonda en T.
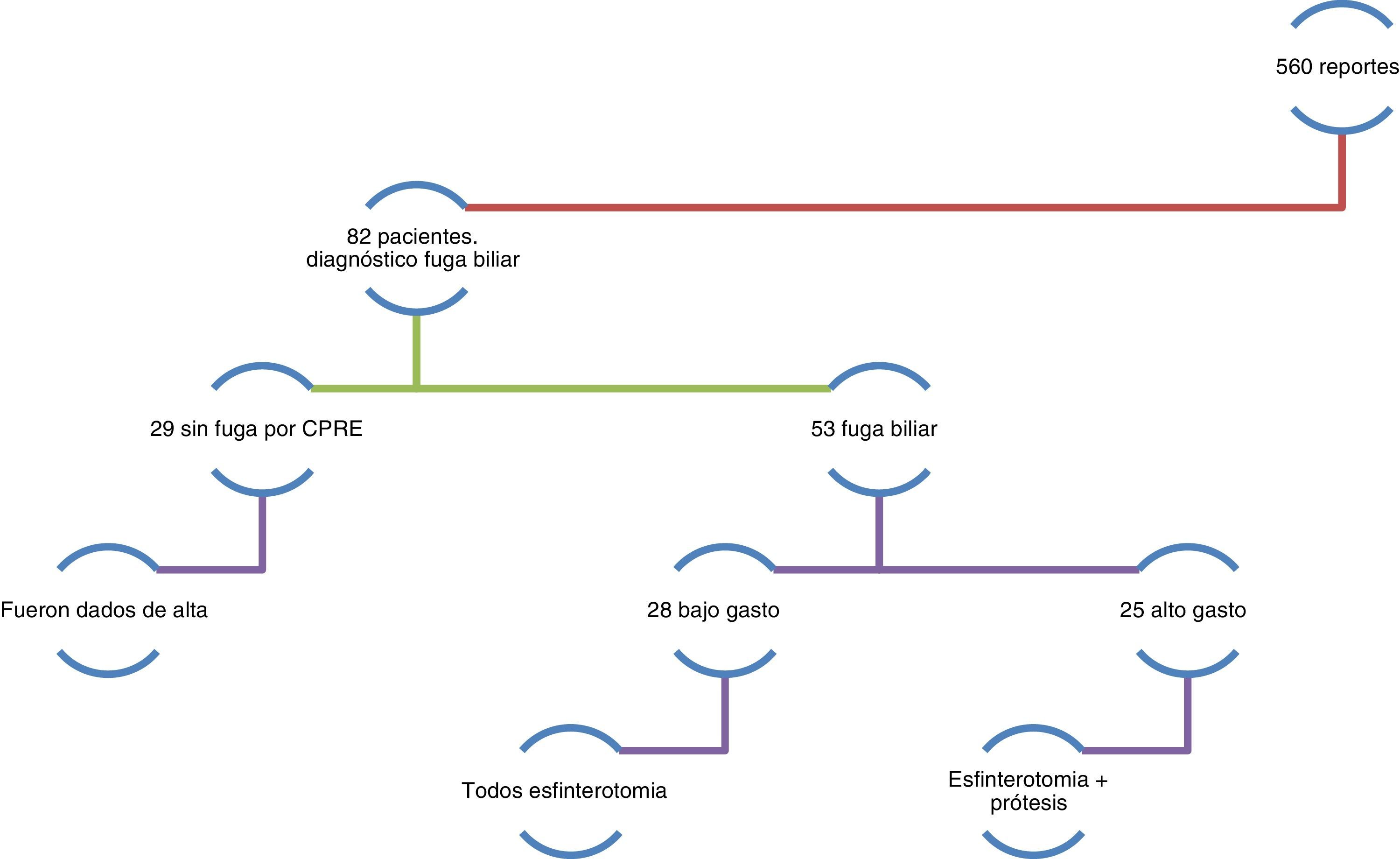
Los pacientes en los que no se documentó fuga biliar en el momento del estudio fueron dados de alta, pero al resto se les realizó un seguimiento clínico, es decir, se citaron a revisión al mes, 3 y 6 meses para saber si se había resuelto la fuga biliar o no posterior al tratamiento endoscópico, y esto se analizó con la cuantificación del gasto por sonda, pruebas de funcionamiento hepático y ausencia de síntomas.
Análisis estadísticoSe realizó un análisis descriptivo de variables nominales con frecuencias y cuantitativas mediante desviación estándar. Se comparó la respuesta al tratamiento endoscópico utilizando la prueba de ji cuadrada y t de Student para el análisis entre cada una de las modalidades terapéuticas, considerando como significativo el valor de p<0.05.
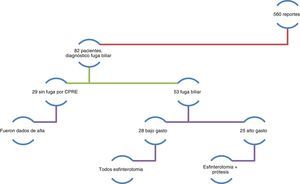
ResultadosEn el periodo comprendido del 1 de septiembre del año 2011 al 1 de septiembre del año 2013 se revisaron un total de 560 reportes de CPRE, de los cuales, 82 fueron por motivo de fuga biliar (fig. 2).
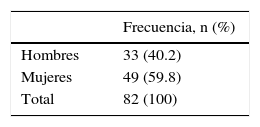
En cuanto al género, 49 fueron mujeres y 33 hombres, con un porcentaje del 59.8 y 40.2% respectivamente, con una relación de 1.48 a 1 (tabla 2).
La edad mínima fue de 22 años y la máxima de 83 años con una media de 48.07 años.
La indicación más frecuente del estudio fue secundario a colecistectomía laparoscópica por colecistitis crónica litiásica con 62 de los 82 reportes, con un porcentaje del 75.6%; la segunda indicación de CPRE por fuga biliar fue para retiro de prótesis biliar que se había colocado en nuestro servicio en un estudio anterior con 12 reportes y que corresponde al 14.6%. El 4.9% de los casos correspondieron a fuga pancreática, un caso fue secundario a piocolecisto y otro secundario a fuga de la colédoco-anastomosis por trasplante hepático, correspondiendo al 1.2% respectivamente (tabla 3).
En cuanto al tipo de fuga, 28 casos correspondieron a fuga de bajo gasto (34.1%) y 25 a fuga de alto gasto (30.5%). En 29 pacientes no existía fuga al momento del estudio debido a que ya había cerrado de forma espontánea, correspondiendo al 35.4% (tabla 4).
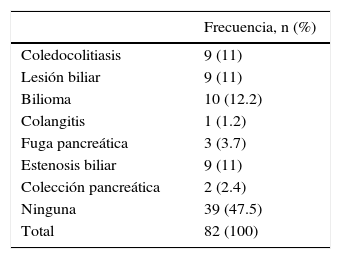
Las complicaciones asociadas durante la colangiografía en los pacientes fueron aquellas relacionadas con la génesis de la fuga de líquido biliar y en orden de frecuencia son: bilioma, lesión biliar, estenosis biliar, coledocolitiasis residual, fuga pancreática, colección peripancreática y colangitis (tabla 5).
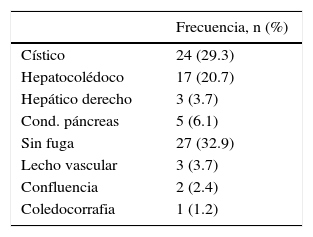
En cuanto al sitio de lesión de la vía biliar, el más frecuente fue el muñón del conducto cístico con 24 pacientes (29.3%), seguido del hepatocolédoco en 17 pacientes (20.7%), el lecho vesicular (3.7%), el conducto hepático derecho (3.4%), la confluencia de los hepáticos (2.4%), y a nivel de la coledocorrafia en un paciente (1.2%). La fuga a nivel del conducto pancreático se presentó en 5 (6.1%), y en 27 pacientes ya no se encontraron datos de fuga biliar ni pancreática al momento de la CPRE (39.2%) (tabla 6).
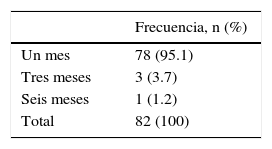
Se efectuó revisión clínica a un mes del procedimiento en 78 pacientes, que corresponden a un 95.1%; a los 3 meses solo 3 pacientes con un porcentaje de 3.7%, solo un paciente requirió seguimiento a 6 meses y corresponde al 1.2%. con resolución de la fuga biliar (tabla 7).
DiscusiónNuestros resultados concuerdan con lo descrito en la literatura mundial con relación a que el sitio de la vía biliar más comúnmente afectado es el conducto cístico posterior a realización de colecistectomía, por ser un sitio de labilidad para la fuga del líquido biliar; en aproximadamente un tercio de los pacientes al acudir a la CPRE ya no tienen datos fluoroscópicos de fuga, por lo que las fugas pequeñas con presión intraductal normal tienden a cerrar de forma espontánea con el proceso de cicatrización2,3,6.
En cuanto a las alteraciones asociadas a la fuga, se sabe que la coledocolitiasis es un hallazgo encontrado hasta en un 40% de los casos21, sin embargo, en nuestro estudio fue solamente el 10%. Las estenosis biliares postoperatorias estuvieron presentes en un 11%, siendo un porcentaje alto ya que en la literatura la incidencia relacionada para una cirugía abierta es hasta del 0.5% y mayor en la laparoscópica, en el 2.7%22, pero debemos aclarar que nuestro hospital es un centro de referencia por lo que se los resultados son diferentes a lo establecido.
Si bien, aunque el número de pacientes fue bajo, las resolución de las fugas biliares con EE sola o EE y colocación de prótesis biliar es similar a lo reportado en la literatura ya que se asocia una alta tasa de éxito (90%)21.
ConclusionesEl tratamiento endoscópico mediante CPRE es altamente efectivo en la resolución de las fugas biliares benignas postoperatorias, ya sea mediante la técnica de EE o la combinada con colocación de prótesis biliar.
Implicaciones éticasNo existen implicaciones éticas en la realización de este trabajo, dado que los datos analizados fueron en reportes de endoscopia recopilados de los archivos del servicio.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciamientoLos autores no recibieron patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.