La enfermedad de Crohn (EC) presenta con frecuencia manifestaciones extraintestinales del espectro autoinmune como artritis y artralgias. La enfermedad de Still del adulto es una enfermedad de escasa prevalencia que se presenta con artritis y artralgias, fiebre>39°C y persistente y otros síntomas como rash, odinofagia, linfadenopatías o hepatoesplenomegalia. Existen solo 3 casos descritos en la literatura de enfermedad de Still del adulto en pacientes con EC. Se describe un nuevo caso de conectivopatía asociada a enfermedad de Still del adulto en paciente con EC. Aunque poco frecuente, es importante su conocimiento para el diagnóstico diferencial de artralgias y fiebre alta persistente en los pacientes con EC.
Extra-intestinal manifestations are frequent in Crohn's disease (CD). Adult onset Still's disease is a rare disease presenting with arthritis and arthralgia, high (>39°C) and persistent fever, rash, sore throat, lymphadenopathies and hepatosplenomegaly. There are only 3 cases in literature of adult onset Still's disease presenting in CD patients. We describe a new case of adult onset Still's disease associated to connective tissue disease. Although infrequent, it is important to become aware of this disease for the differential diagnosis of arthralgia and high fever in CD patients.
La enfermedad de Crohn (EC) presenta con frecuencia manifestaciones extraintestinales del espectro autoinmune, como artritis o artralgias, o manifestaciones cutáneas, como aftas o exantema. Existe asociación con otras enfermedades como el asma, la psoriasis y la esclerosis múltiple, dado que muy probablemente comparten mecanismos etiopatogénicos que aún se desconocen1,2. Por otro lado, la enfermedad de Still del adulto (ESA) es una afección con una prevalencia estimada de 0,16/100.000 habitantes3 que se presenta en pacientes jóvenes con artralgias, fiebre alta (>39°C) y persistente y otros síntomas como rash, odinofagia, linfadenopatías y/o hepatoesplenomegalia. Existen 2 casos descritos en la literatura de ESA en pacientes con EC: un varón de 31 años con ileocolitis diagnosticada 9 años antes4 y una mujer de 30 años que presentaba EC con colitis izquierda diagnosticada 8 años antes5. Además, existe un caso de un varón de 38 años diagnosticado 14 años antes de ESA con EC posterior6. El manejo de los pacientes con ambas enfermedades supone un reto tanto diagnóstico como terapéutico, dada la escasa evidencia disponible.
Descripción del casoSe trata de una mujer de 35 años con antecedentes de EC diagnosticada en 1999 y resección ileocecal en 2001 por estenosis sintomática. En remisión clínica tras el inicio de azatioprina en 2006 a dosis de 100mg/día. La última colonoscopia es de 2013, normal, y no tiene antecedentes de afectación extraintestinal. Acude a nuestro centro por fiebre diaria de hasta 40°C desde hacía 2 semanas, con odinofagia, artritis de tobillo izquierdo y artralgias generalizadas, sin datos de afectación intestinal. Se encontraba en tratamiento únicamente con azatioprina, sin cambios en los últimos años. En la anamnesis no contaba contactos con animales, viajes recientes ni casos concurrentes en su entorno cercano. En la exploración presentaba temperatura de 38,5°C, taquicardia (95lpm), tensión arterial normal y leve inflamación del tobillo izquierdo, siendo el resto de la exploración normal. En el análisis de sangre destacaba una elevación de reactantes de fase aguda con anemia microcítica (Hb 10,2g/dL) y leucocitosis con 10,7×10E3/μL, con 79,9% neutrófilos (rango normal 42-73%), sin alteraciones plaquetarias. Alteración del perfil hepático: ALT 64U/L y AST 119U/L, con normalidad de las enzimas de colestasis, de la función renal y de los electrólitos. Destacaba la elevación de la cifra de ferritina a 3.132ng/mL, siendo el resto del perfil del hierro normal.
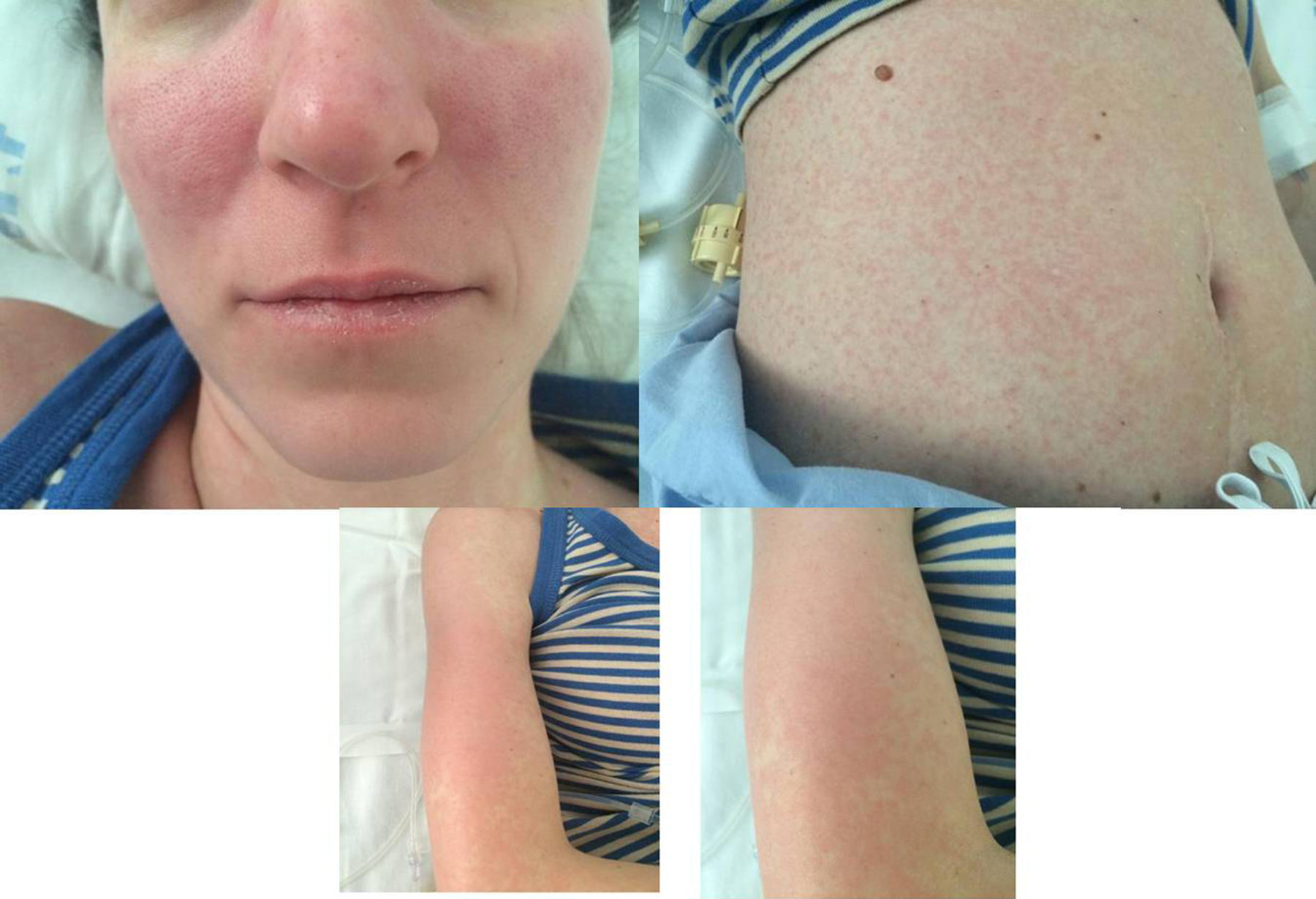
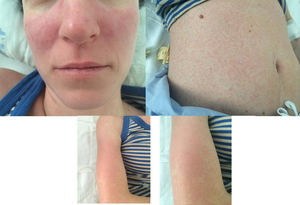
Durante el ingreso apareció rash cutáneo levemente pruriginoso en el tronco, las extremidades y la cara (fig. 1). Se realizó una búsqueda exhaustiva de foco infeccioso con radiografía de tórax, TC abdominal, ecocardiograma, hemocultivos y urocultivos negativos. Se realizaron serologías virales de VHA, VHB, VHB, VHS1, VHS2, VVZ, VH6, VH8, CMV, VEB, VIH, rubéola y sarampión, que fueron negativas. Las serologías de Mycoplasma spp. y Coxiella spp. fueron negativas. El estudio completo de micobacterias (QuantiFERON-TB, Mantoux y cultivos) fue también negativo. Buscando un origen autoinmune se solicitaron anticuerpos anti-citoplasma de neutrófilos, anticuerpos anti-ADN, anticuerpos no organoespecíficos e inmunoproteínas en suero, con resultados normales.
La fiebre diaria persistió durante varias semanas a pesar del empleo de antibioterapia empírica y la paciente desarrolló durante el ingreso leucotrombopenia, con leucocitos de 2,7×10E3/μL (neutrófilos: 72,8%) y plaquetas de 97×10E3/μL. Tras consultar el caso y consensuar el manejo con los servicios de Enfermedades Infecciosas, Hematología y Reumatología, se decidió ampliar el estudio con punción de la médula ósea para descartar síndrome hemofagocítico, y gammagrafía con galio y punción lumbar para descartar causas intercurrentes de fiebre, con resultados normales en dichas exploraciones. Además, se realizó una biopsia del rash cutáneo para caracterizar las lesiones, en la que se observaba un infiltrado inflamatorio leve linfocitario perivascular inespecífico en el contexto de la fiebre; la biopsia se realizó cuando la paciente llevaba 72h de tratamiento con esteroides sistémicos, lo cual pudo haber artefactado el resultado de la misma. La paciente persistía en todo momento febril, con ausencia de síntomas digestivos, por lo que tras 7 semanas y tras los estudios realizados en reunión multidisciplinar se llegó al diagnóstico de conectivopatía en relación con ESA por cumplir 2 de los criterios mayores de Yamaguchi (fiebre>39°C de más de 2 semanas y artralgias durante más de 2 semanas) y 3 de los criterios menores (odinofagia, alteración del perfil hepático, y factor reumatoide y ANA negativos), indicándose prueba terapéutica con prednisona 20mg/día. Tras 48h la paciente presentó una mejoría clínica significativa, desapareciendo la fiebre y el exantema y mejorando en gran medida las artralgias. La paciente fue dada de alta con pauta descendente de corticoides y con tratamiento de 15mg/sem de metotrexato en lugar de azatioprina para mantener la remisión tanto de la EC (que había estado en remisión en todo momento) como de la ESA. En las revisiones posteriores la paciente se ha mantenido afebril y sin recurrencia de los síntomas.
DiscusiónLas manifestaciones musculoesqueléticas son las expresiones extraintestinales más frecuentes en la EC. La presentación de artritis y artralgias en estos pacientes orienta como primera posibilidad a artritis enteropática. Sin embargo, en esta paciente, la presencia de fiebre alta persistente y recidivante a diario, rash maculopapular sin alteraciones del tránsito intestinal, habiendo descartado enfermedades infecciosas y linfoproliferativas, apunta a ESA. Por otro lado, la etiología de ambas enfermedades no se conoce con exactitud, aunque es probable que para su desarrollo intervengan factores como la desregulación del sistema inmune, con la consecuente alteración de mediadores inflamatorios, factores ambientales como infecciones virales o bacterianas7, y factores genéticos8.
Tanto en la EC como en la ESA la inmunidad innata se vería afectada, así como la adaptativa, con un papel central de los linfocitos CD4+ Th1, haciendo pensar en una etiología autoinflamatoria9. En ambas enfermedades aumenta la concentración sérica de IL-1, IL-6, IL-8 y TNF-alfa por predominio de Th1 sobre Th2.
El diagnóstico de ESA es de exclusión tras haber descartado de forma exhaustiva causas infecciosas, neoplásicas y reumatológicas de fiebre. Se realiza mediante criterios clínicos y analíticos que proporcionan la probabilidad de padecer la enfermedad. Tanto los criterios de Yamaguchi10 como los propuestos por Fautrel et al.11 se componen de características clínicas y de laboratorio y tienen una alta sensibilidad y especificidad, siendo los criterios de Yamaguchi los más empleados12, con una sensibilidad y especificidad estimadas en 96,2 y 92,1%, respectivamente. Consisten en la presencia de al menos 5 criterios de los cuales debe presentar al menos 2 mayores: fiebre>39°C de más de una semana de duración, artralgia durante más de 2 semanas, rash evanescente, leucocitosis con neutrofilia, odinofagia, linfadenopatías o hepatoesplenomegalia, elevación de transaminasas, negatividad de ANA y factor reumatoide.
La elevación de los niveles de ferritina, si bien no es diagnóstica por sí sola, puede ser una clave que lleve al planteamiento de ESA como diagnóstico diferencial. Se trata de un reactante de fase aguda en relación con la activación del sistema histiocito-macrofágico que se eleva marcadamente en esta enfermedad, aunque también puede ser liberada tras lesión hepatocitaria. El papel de la ferritina, y sobre todo su fracción glucosilada (fracción que está disminuida llamativamente en la ESA con respecto a otras enfermedades autoinmunes), ya ha sido descrito previamente13. Desafortunadamente no contamos con la determinación de ferritina glucosilada en nuestro medio. Por otro lado, ante la elevación de ferritina y la fluctuación en el hemograma de leucocitosis y leucopenia fue necesario descartar síndrome hemofagocítico mediante la realización de una biopsia de médula ósea. Este síndrome es una grave complicación de enfermedades infecciosas o autoinmunes que se presenta con citopenias, rash, fiebre y otros síntomas similares a los de la ESA con niveles de ferritina elevados. En nuestra paciente, la biopsia de médula ósea sin alteraciones y la valoración por Hematología fueron necesarias para descartar este diagnóstico.
En cuanto al tratamiento de la ESA, los glucocorticoides en dosis de 0,5-0,8mg/kg/día son efectivos en el 65%14 de los pacientes y es el tratamiento más empleado para inducir la remisión. La respuesta puede aparecer en horas o días. Tras la inducción de remisión, el tratamiento de mantenimiento recomendado es metotrexato a dosis variables entre 7,5-20mg/sem15. En pacientes con enfermedad refractaria se puede iniciar tratamiento biológico con antagonistas de TNF-alfa (infliximab, tocilizumab) o antagonistas de IL-1 como anakinra; sin embargo, la mayoría de los estudios son de tipo descriptivo, no existiendo ensayos controlados con ninguno de ellos. Ante la ausencia de evidencia en la literatura, cuando ambas enfermedades se presentan juntas es necesario realizar una decisión personalizada de tratamiento. En este caso se decidió de manera conjunta iniciar metotrexato como tratamiento de mantenimiento de la remisión para ambas enfermedades, tras la buena evolución con la administración de glucocorticoides inicialmente. En los casos previamente descritos el tratamiento es heterogéneo e individualizado: se realizó con ciclofosfamida en el paciente de 31 años con EC e ileocolitis con ESA, con sulfasalazina en la paciente de 30 años con EC y colitis izquierda, y con mesalazina y azatioprina en la paciente de 38 años con un comienzo de EC tras haber sido diagnosticada de ESA 14 años antes.
ConclusiónLa ESA es una enfermedad poco prevalente y de difícil diagnóstico, en especial en pacientes con enfermedades del espectro autoinmune, como la EC. Se debe tener en cuenta ante pacientes con EC y fiebre persistente asociada a artralgias que no remite con tratamiento estándar. Es importante una evaluación completa del paciente con valoración clínica, analítica y diagnóstica exhaustiva y con abordaje multidisciplinar para su correcto manejo y evitar complicaciones potencialmente graves.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.