Sr. Editor: El síndrome de reconstitución inmunitaria (SRI) es un cuadro clínico que se define como inicio o empeoramiento temporal de un proceso infeccioso o tumoral correctamente tratado como consecuencia de la mejora de la respuesta inmunitaria. Se ha descrito en pacientes con diagnóstico de sida que han iniciado recientemente terapia antirretroviral de gran actividad (TARGA)1-4. Se caracteriza por la existencia de un cuadro clínico infeccioso típico con dificultad para el aislamiento microbiológico.
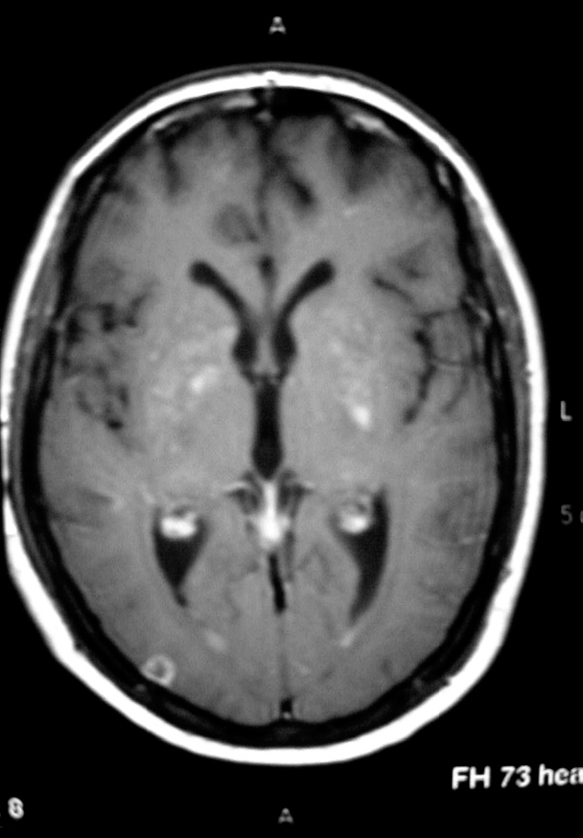
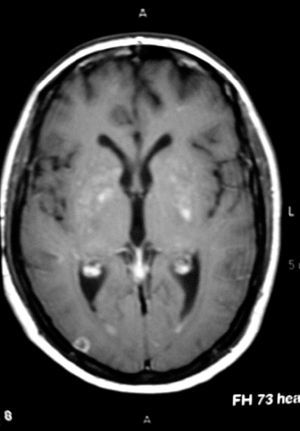
Se trataba de un varón de 25 años que 2 meses antes había sido diagnosticado en otro centro hospitalario de infección por el VIH y meningitis criptocócica en función de la sintomatología, análisis de líquido cefalorraquídeo (LCR): proteínas, 67 mg/dl; 42 leucocitos (75% de monocitos); 48 hematíes; glucosa, 36 mg/dl, y confirmación microbiológica en LCR (tinción de tinta china positiva, cultivo positivo para C. neoformans y antígeno criptocócico elevado con título 1/2.048, siendo al alta de 1/256). La carga viral de VIH y la cifra de linfocitos CD4 fueron respectivamente de 111.000 copias/ml y 5 cél/μl. Se realizó tomografía computarizada (TC) y resonancia magnética (RM) craneal que no mostró alteraciones. Se inició tratamiento con anfotericina B liposomal (5 mg/kg/día, intravenoso) y 5-fluorocitosina (25 mg/ kg/6 h, intravenoso), así como punciones evacuadoras de LCR por hipertensión intracraneal. Tras 2 semanas de tratamiento, fue dado de alta con fluconazol oral (400 mg/día), lopinavir-ritonavir (400/100 mg cada 12 h), lamivudina (3TC) (300 mg/día) y zidovudina (AZT) (300 mg/12 h). Tras un mes acudió a nuestro centro por presentar fiebre y cefalea de 10 días de evolución. A la exploración se mostraba bradipsíquico, con temperatura de 38 °C, siendo la auscultación cardiopulmonar normal. En la exploración neurológica no mostraba focalidad. Entre los datos de laboratorio destacaba: hemoglobina, 10 g/dl; leucocitos, 4.600/ml con fórmula normal; proteína C reactiva de 1,38 ng/ml, siendo el resto normal. La radiografía de tórax no mostró alteraciones. Se realizó una TC craneal previa a la punción lumbar que no mostró sangrado, hidrocefalia ni realce tras la administración de contraste. Se obtuvo un LCR con las siguientes características: acelular; proteínas, 58 mg/dl; glucosa, 79 mg/dl (glucemia 83 mg/dl); presión de 350 mmH2O; tinción de Gram, tinta china y micobacterias, negativas; antígeno criptocócico en LCR positivo de 1/256 (el mismo valor que presentaba al alta del anterior ingreso). Fue diagnosticado de probable recidiva de meningitis criptocócica, por lo que se inició tratamiento con anfotericina B liposomal a 5 mg/kg/día y punciones lumbares evacuadoras repetidas. La evolución en los 10 días siguientes fue desfavorable; el paciente continuó febril y bradipsíquico a pesar del tratamiento. En este momento se recibieron los resultados de hemocultivos, urocultivo y cultivo de LCR, todos ellos negativos. La carga viral del VIH obtenida al ingreso fue menor de 50 copias/ml y los linfocitos CD4 de 102 cél./μl. Se realizó una RM craneal que mostró imágenes compatibles con criptococoma a nivel occipital derecho y ganglios de la base (fig. 1) que no se habían observado en la RM del ingreso previo. Ante la sospecha de SRI se inició tratamiento con dexametasona (4 mg/6 h, intravenoso) quedando afebril y mejorando la sintomatología. Fue dado de alta tras 10 días de tratamiento intravenoso con pauta descendente de dexametasona, fluconazol oral (400 mg/día), lopinavir-ritonavir (400/100 mg cada 12 h), 3TC (300 mg/ día) y AZT (300 mg/12 h) permaneciendo asintomático tras 2 meses.
Figura 1. Imágenes compatibles con criptococoma a nivel occipital derecho y ganglios de la base.
Shelburne et al1 definen el SRI mediante cuatro criterios que son: a) diagnóstico de sida; b) relación temporal con inicio de terapia TARGA (y consecuente aumento de linfocitos T CD4 y descenso de carga viral VIH); c) clínica infecciosa o inflamatoria, y d) que los síntomas no pueden ser explicados por la adquisición de una nueva infección. Debido a la presencia de todos estos criterios en nuestro paciente, pensamos que el cuadro clínico que presentaba era compatible con un SRI. La fisiopatología del SRI se ha explicado por un aumento en la funcionalidad y número de linfocitos CD4 de memoria en las primeras semanas de inicio de terapia TARGA1, mientras que la mejoría inmunológica a partir de las 4-6 semanas depende de la producción de linfocitos CD4 naive. El SRI manifestado clínicamente como criptococosis meníngea es un hecho infrecuentemente comunicado en la literatura médica, de hecho en la revisión realizada mediante Medline sólo hemos encontrado 6 casos1,5. En conclusión, en pacientes con infección por el VIH debemos sospechar la existencia de un SRI cuando presenten síntomas de un proceso oportunista, tras el inicio de terapia TARGA, sobre todo si previamente presentan concentraciones bajas de linfocitos CD4 y/o elevada carga viral1,6.