Varón de 63 años, nacido en España, fumador, sin otros antecedentes de interés, estudiado por el servicio de otorrinolaringología (ORL) por disfonía aislada de aproximadamente 8 meses de evolución que no cede con tratamiento convencional. En la exploración laringoscópica presentaba edema organizado en ambas cuerdas vocales, por lo que fue intervenido mediante microcirugía laríngea en mayo de 2018.
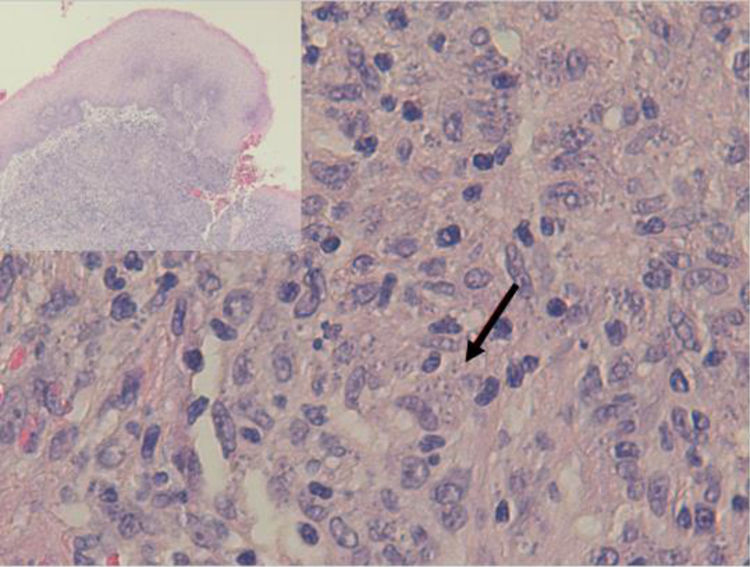
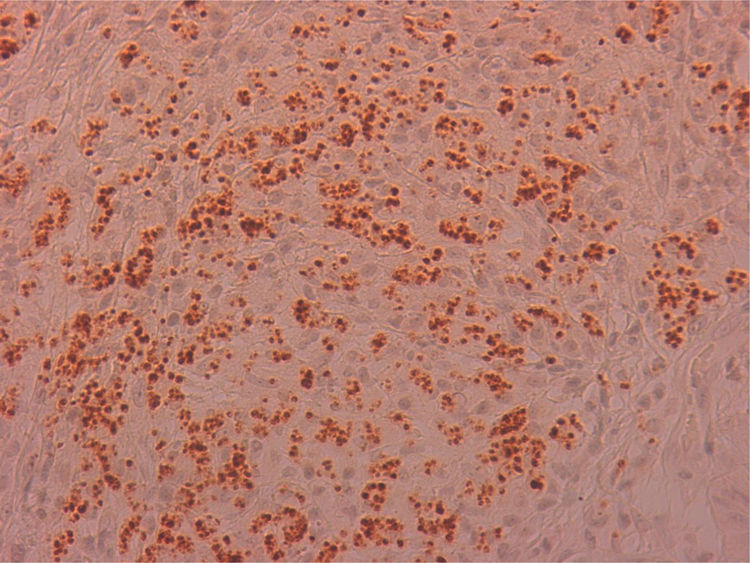
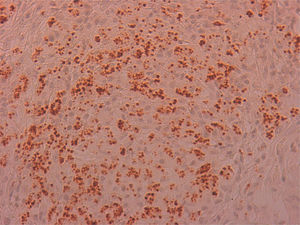
Se remitió el material extirpado al servicio de anatomía patológica para estudio, siendo diagnosticado de inflamación granulomatosa no necrosante con presencia de abundantes microorganismos que se tiñen con Giemsa (fig. 1), y por técnicas de inmunohistoquímica con anticuerpos monoclonales CD1a (fig. 2), morfológicamente compatibles con amastigotes de Leishmania spp. a nivel de cuerda vocal derecha y edema, fibrosis y cambios inflamatorios inespecíficos a nivel de cuerda vocal izquierda.
EvoluciónTras este diagnóstico histológico el paciente fue reevaluado constatándose que no había realizado viajes recientes al extranjero y que vive en un entorno rural en contacto con animales domésticos: perro, gallinas y ovejas. En la exploración física no presentaba lesiones cutáneas (ni las había presentado) ni visceromegalias. Se realizó ecografía abdominal en la que no se observaron alteraciones significativas. Las pruebas serológicas realizadas frente a los virus de hepatitis B y C, el virus de la inmunodeficiencia humana y Treponema pallidum fueron negativas. La serología para la detección de anticuerpos frente a Leishmania spp. fue positiva (título 1/320). Se remitió parte de la biopsia laríngea al Centro Nacional de Microbiología de Majadahonda donde se realizó el análisis de la secuencia de ADN de la región ITS-1 del parásito y se identificó la especie como Leishmania infantum. Todos estos datos confirmaron el diagnóstico de leishmaniasis laríngea primaria. El paciente recibió tratamiento médico con anfotericina B liposomal (3mg/kg de peso, una dosis semanal durante 7 semanas) con buena evolución, y continuando revisiones por parte del servicio de ORL. Actualmente, 12 meses después del diagnóstico inicial, el paciente se mantiene asintomático.
Comentario finalLa leishmaniasis es una enfermedad infecciosa, infrecuente incluso en países endémicos como el nuestro y con formas de presentación muy diversas. Las formas clínicas de la leishmaniasis son cutánea (LC), mucocutánea (LMC) y visceral (LV). Leishmania infantum, causante de la leishmaniasis en nuestro entorno, no suele incluirse entre las causas de LMC, habitualmente debida a especies del Nuevo Mundo como Leishmania braziliensis, amazonensis y mexicana (LMCNM). Es más, la OMS no considera España zona endémica de LMC1. La transmisión habitual es a través de la picadura de un flebotomo infectado y la localización de la lesión depende del parásito y de la respuesta inmune del paciente. Las zonas más frecuentemente afectadas en la LMC son la nasal y la cavidad bucal siendo la laringitis especialmente infrecuente2–7.
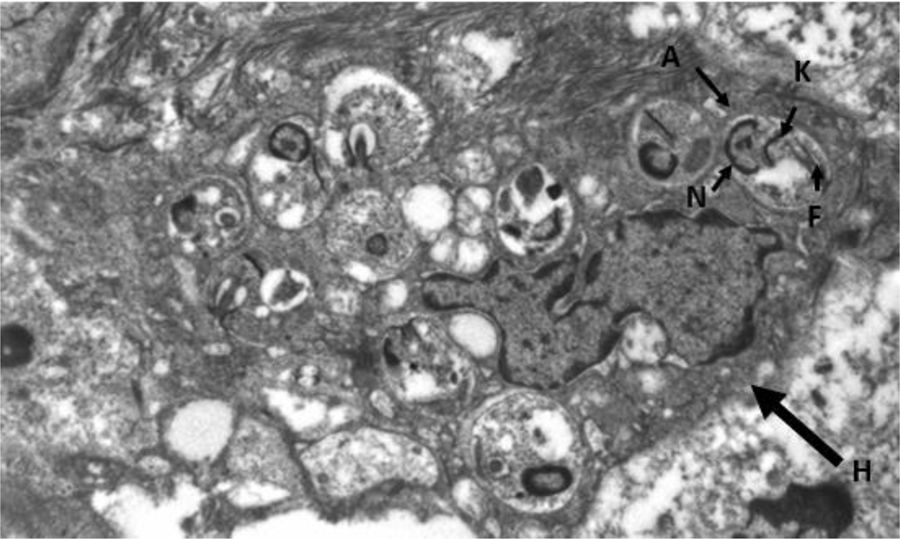
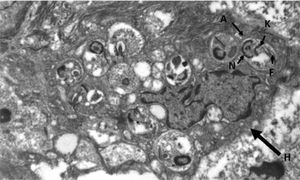
La disfonía es el síntoma más frecuente en la leishmaniasis laríngea y la laringoscopia indirecta suele mostrar lesiones localizadas con superficie irregular e incluso ulceradas que plantean diagnóstico diferencial con neoplasias5. La sospecha clínica es excepcional cuando no se asocia a LV o LC, como en nuestro caso, siendo imprescindible la realización de biopsia para efectuar un diagnóstico diferencial con neoplasias u otras enfermedades granulomatosas crónicas como Paracoccidioides, Blastomyces, Actinomyces e histoplasma (en zonas endémicas)8. Histológicamente se caracteriza por una inflamación granulomatosa no necrosante con presencia de abundantes amastigotes en el interior de los histiocitos, que identificamos como pequeños cuerpos ovoides cuyo núcleo y kinetoplasto se tiñen con Giemsa y CD1a9. La microscopia electrónica nos confirmó la presencia de amastigotes (fig. 3) pero, para el diagnóstico definitivo se requiere su confirmación y tipificación de la especie mediante PCR y posterior secuenciación del ADN del parásito10, que como en nuestro caso puede realizarse a partir de muestras previamente parafinadas.
Es interesante destacar algunas diferencias descritas en la literatura entre la LMCNM y la causada por L. infantum (LMCLi), como son la más frecuente afectación nasal en la primera (90 frente al 15%), o el mejor pronóstico de la segunda, a pesar de que cerca de la mitad de los pacientes presenten algún tipo de inmunodepresión o que, paradójicamente, las lesiones, más destructivas, de la LMCNM suelen cursar con baja presencia de parásitos frente a la alta carga parasitaria de las lesiones en la LMCLi11.
Existen muy pocos casos descritos sobre Leishmaniasis de localización en cuerda vocal1–7, y cuando esta se produce, es más frecuente en pacientes inmunocomprometidos5. En nuestro caso, el paciente no presentaba antecedentes personales de interés, salvo ser fumador, lo cual se ha identificado como factor de riesgo2 por los daños crónicos causados en la mucosa.
Actualmente, el tratamiento de este tipo de lesiones se realiza con anfotericina B liposomal debido a su potencial eficacia y buena tolerancia10, aunque la evidencia científica sobre su uso en procesos como el presentado es muy escasa y basada únicamente en casos clínicos11. Deben realizarse posteriormente revisiones periódicas para detectar reactivaciones, que son más habituales en las Leishmaniasis mucosas, como es nuestro caso.