La larva migrans cutánea es una infestación causada por la penetración y la migración en la piel de larvas de nematodos (geohelmintos). El agente etiológico más frecuente es Ancylostoma braziliense, aunque hay otras muchas especies implicadas, como Ancylostoma caninum y Uncinaria stenocephala1, según el área geográfica. Su incidencia en nuestro país ha crecido, debido al aumento de viajeros e inmigrantes procedentes de las áreas tropicales y subtropicales en las que este proceso es endémico2,3. La presentación clínica, en forma de lesiones eritematosas de aspecto serpiginoso que avanzan por uno de sus extremos (erupción progresiva o creeping eruption), es característica y permite un fácil diagnóstico, sin la necesidad de biopsia3–5. La lesión se suele limitar a la piel, ya que el hombre es un huésped circunstancial y el parásito no puede completar su ciclo vital en él3,5. La evolución es habitualmente benigna y, en la mayoría de los casos, el proceso se autolimita por la muerte de la larva en un período de entre uno y 3 meses3,4.
El prurito intenso, junto con la posibilidad de complicaciones (impétigo por rascado y reacciones alérgicas), hacen que el tratamiento sea obligatorio2. Varias modalidades terapéuticas se han usado para su manejo, incluyendo tratamientos físicos como la crioterapia sobre el borde de la lesión, que resulta a menudo dolorosa e ineficaz como monoterapia6; tópicos como el tiabendazol, que es difícil de encontrar en muchos países; y sistémicos como el albendazol y la ivermectina, que son eficaces pero pueden causar efectos adversos como molestias gastrointestinales y alteraciones cutáneas. El albendazol puede ocasionar además cefalea, alopecia transitoria, fiebre, aumento de presión intracraneal y elevación de las enzimas hepáticas, mientras que la ivermectina puede provocar taquicardia, hipotensión, mareos y síntomas oculares entre otros1,2. El diagnóstico diferencial debe realizarse con otras lesiones cutáneas como la sarna, larva currens (estrongiloidiasis), filariasis (Loa loa, Onchocerca volvulus), gnatostomiasis, paragonimiasis y miasis cutáneas, fascioliasis, infecciones cutáneas bacterianas y fúngicas, y dermatitis de contacto7.
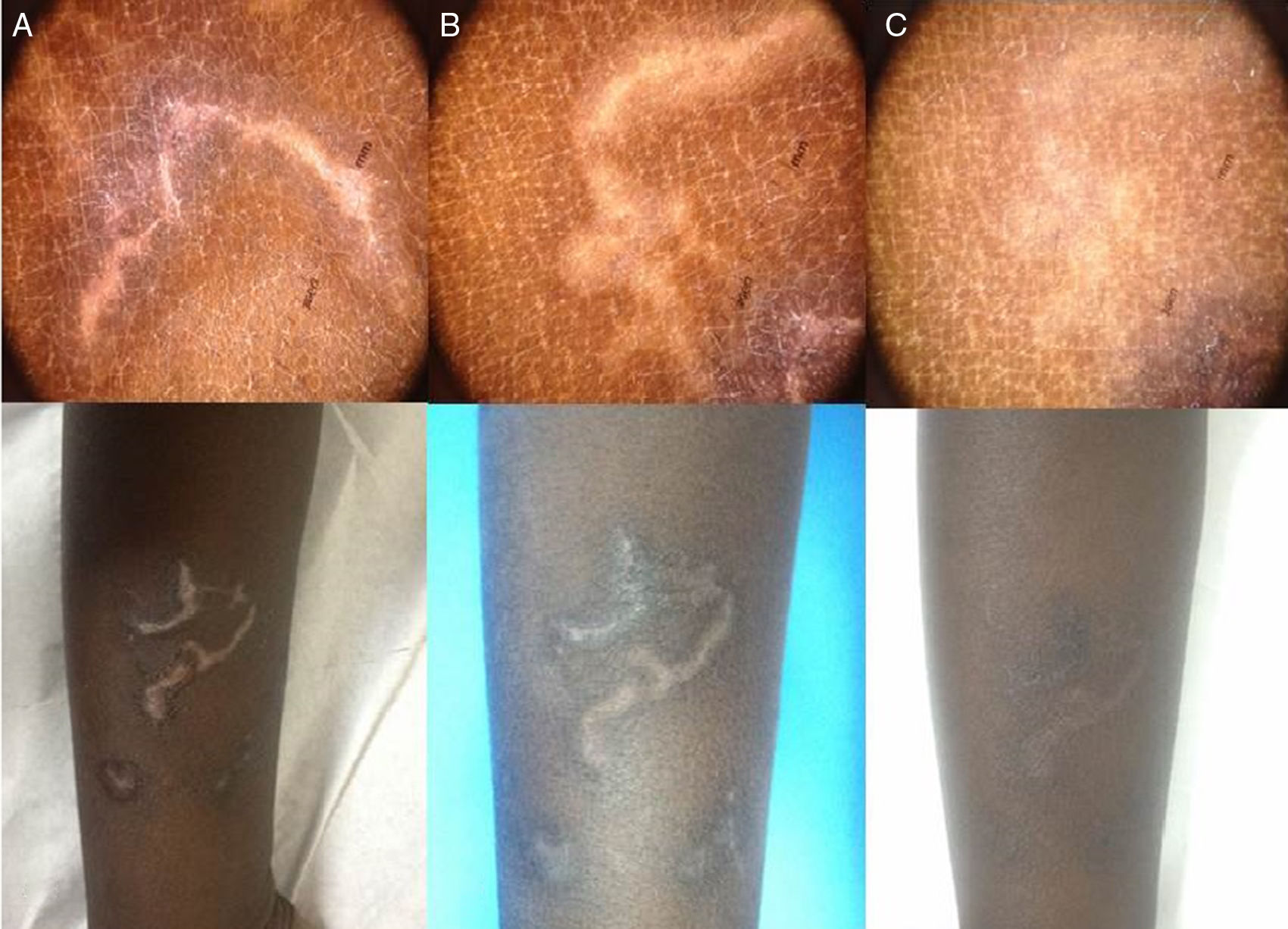
Presentamos a un paciente varón de 2 años de edad y 12,5kg de peso procedente de Senegal, que presentaba desde 6 meses antes unas lesiones serpiginosas e intensamente pruriginosas en ambos miembros inferiores y en glúteo izquierdo, compatibles con larva cutánea migrans (fig. 1A).
A. En la imagen inicial se aprecia el trayecto sinuoso de estructuras marrones traslucidas, lo que se relaciona con el cuerpo de la larva. B. En controles posteriores (día 5 de tratamiento) se observa una mejoría de la lesión. C. Tras 10 días de tratamiento, se evidencia ausencia de esa estructura, relacionada con un trayecto vacío y mejoría clínica.
El tratamiento recomendado era una sola dosis oral de 12mg de ivermectina, que brinda tasas de curación del 81-100%, o albendazol 400mg, que proporciona tasas de curación del 46-100%7,8. Ambos son fármacos eficaces y generalmente bien tolerados, pero pueden causar efectos adversos y deben utilizarse con precaución por vía oral en niños pequeños.
Una alternativa habría sido el tratamiento tópico de la zona afectada con tiabendazol en pomada o solución al 10-15%9. El problema es que este medicamento no está comercializado en España, tiene un valor limitado para múltiples lesiones y foliculitis por helmintos, y requiere aplicaciones 3 veces al día durante al menos 15 días7,9. Por otro lado, el tiabendazol oral es poco efectivo cuando se administra como una dosis única (tasa de curación del 68-84%) y es peor tolerado que el albendazol o la ivermectina7,8.
Decidimos por ello utilizar una pasta de albendazol al 10% preparada por aplastamiento de 3 tabletas de 400mg en 12g de vaselina, que se aplicó 3 veces al día durante 5 días, presentando evidente mejoría (fig. 1B). Para obtener un mayor efecto oclusivo sobre las lesiones y facilitar la adherencia al tratamiento, cambiamos dicho preparado por una pomada elaborada con 3 tabletas de albendazol de 400mg diluidas en agua y combinadas con lanolina y vaselina. Ya solo fue necesario aplicarla 2 veces al día durante 5 días más, tiempo suficiente para alcanzar la curación de las lesiones (fig. 1C).
Nuestros hallazgos se suman a los de quienes sugieren que la aplicación de albendazol tópico al 10% durante 10 días, 2 o 3 veces al día según el tipo de formulación que se utilice, es una opción de tratamiento efectivo, seguro y accesible de la larva cutánea migrans en situaciones donde el tratamiento oral está contraindicado1,2.-
FinanciaciónNo se ha recibido financiación para la elaboración de este texto.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.