El objetivo fue la detección en urocultivos de Citrobacter freundii, Klebsiella aerogenes, Enterobacter cloacae, Serratia marcescens, Providencia stuartii y Morganella morganii (grupo CESPM) para el estudio de su perfil de sensibilidad a los antibióticos.
MétodosEntre 2006 y 2016 se analizaron todos los aislados de enterobacterias del grupo CESPM de urocultivos de centros de atención primaria o del complejo hospitalario Virgen de las Nieves (Granada). Se estudió la sensibilidad a aminoglucósidos, fosfomicina, nitrofurantoína, quinolonas, piperacilina/tazobactam, cefepime, imipenem y trimetoprim/sulfametoxazol, según normas del CLSI.
ResultadosSe estudiaron 736 aislamientos (30,57% E. cloacae; 23,50% M. morganii; 20,38% K. aerogenes; 10,32% C. freundii; 8,83% S. marcescens y 6,38% P. stuartii). Se observó una disminución significativa de la sensibilidad. Para gentamicina, ciprofloxacino, imipenem y cefepime presentaron sensibilidad superior al 80%.
ConclusiónE. cloacae, M. morganii y K. aerogenes fueron las especies más frecuentemente aisladas. Cefepime e imipenem siguen siendo una buena alternativa terapéutica empírica por su actividad in vitro.
The objective of this study was to analyse the susceptibility to antibiotic of Citrobacter freundii, Klebsiella aerogenes, Enterobacter cloacae, Serratia marcescens, Providencia stuartii and Morganella morganii (CESPM group), detected in urine cultures.
MethodsBetween 2006 and 2016 we analyzed CESPM group Enterobacteria isolated from urine cultures from both primary health-care centers and Hospital Virgen de las Nieves (Granada). We studied the susceptibility to aminoglycosides, fosfomycin, nitrofurantoin, quinolones, piperacillin/tazobactam, cefepime, imipenem and trimethoprim/sulfamethoxazole following CLSI interpretation criteria.
ResultsA total of 736 isolates were studied: 30.57% E. cloacae, 23.50% M. morganii, 20.38% K. aerogenes, 10.32% C. freundii, 8.83% S. marcescens and 6.38% P. stuartii. A significant decrease in the antibiotic susceptibility was observed. Gentamicin, ciprofloxacin, imipenem and cefepime showed susceptibility over 80%.
ConclusionsE. cloacae, M. morganii and K. aerogenes were the most common isolates. Cefepime and imipenem are still a good empiric therapeutic alternative given its activity in vitro.
Las tasas de resistencia antibiótica han aumentado globalmente durante los últimos años, sobre todo en los bacilos gramnegativos. El grupo CESPM (Citrobacter freundii, Klebsiella aerogenes, Enterobacter cloacae, Serratia marcescens, Providencia stuartii y Morganella morganii) hace referencia a enterobacterias causantes del 10% de las infecciones del tracto urinario (ITU) nosocomiales y comunitarias. Además, presentan alto perfil de resistencia al producir naturalmente betalactamasas cromosómicas inducibles AmpC1-3. En los urocultivos de nuestra área sanitaria en el último año han representado, entre las enterobacterias, un porcentaje en adultos del 15,2% para comunitarios y del 12,8% para hospitalizados y, en niños, del 8,3% para comunitarios y del 11,1% para hospitalizados. El objetivo de este trabajo fue la detección de estas enterobacterias en nuestro medio para el estudio de su perfil de sensibilidad en un periodo de 11 años, lo que puede ayudar a establecer un tratamiento empírico más adecuado en poblaciones de riesgo.
MétodosSe realizó un análisis descriptivo del perfil de sensibilidad de las enterobacterias CESPM aisladas en urocultivos en el Laboratorio de Microbiología del Hospital Universitario Virgen de las Nieves de Granada entre 2006 y 2016. Las orinas se obtuvieron por micción media o a través de catéteres (sonda permanente o sondaje provisional) de pacientes de centros de atención primaria y hospitalizados. Las muestras se recibieron en contenedores estériles o en tubos con ácido bórico (Vacutainer, Becton Dickinson, Franklin Lakes, EE. UU.). Se procesaron durante las 24 h tras su recepción o se conservaron a 5-8°C durante 24h en caso de no ser procesadas inmediatamente. Se sembraron de forma semicuantitativa con asa calibrada de 1μl (COPA, Brescia, Italia) en medio cromogénico CHROMagar Orientation (Becton Dickinson, Franklin Lakes, EE. UU.) a 37°C durante 18-24h y, en pacientes con enfermedad renal, también en agar sangre Columbia (Becton Dickinson, Franklin Lakes, EE. UU.) en atmósfera de CO2. Se consideraron muestras positivas aquellas con recuentos de 1 o 2 uropatógenos superiores a 100.000UFC/ml (10.000 en orina por sondaje) o de un uropatógeno entre 10.000 y 100.000UFC/ml (1.000-10.000 en orina por sondaje). Para la identificación de los microorganismos y el estudio de sensibilidad se utilizó el sistema automatizado MicroScan Walkaway (Beckman Coulter, Brea, EE.UU.), interpretado según el documento M100-S26 del CLSI. En todos los casos en los que hubo resistencia a cefoxitina, la producción de AmpC fue establecida a través de la demostración de la sinergia con cloxacilina3 y se excluyó la producción de betalactamasas de espectro extendido mediante la prueba de sinergia con ácido clavulánico y la producción de carbapenemasa con la prueba colorimétrica Rapidec® Carba NP (BioMerieux, Francia) o la prueba de Hodge, en su defecto, cuando fue necesaria.
Se excluyeron duplicidades de resultados en urocultivos con intervalo menor de 21 días. Para el análisis estadístico se utilizó IBM SPSS Statistics 19 versión 1.7 (IMB, Chicago, EE. UU.). Las variables categóricas se expresaron como distribución de frecuencias absolutas y relativas y para analizar la evolución en el porcentaje de sensibilidad a los diferentes antibióticos en el periodo de estudio se empleó la prueba χ2 de Pearson para tendencias. Se consideró significativo un valor de p < 0,05.
El protocolo se ejecutó de acuerdo con la Comisión de Ética e Investigación Sanitaria de los Centros Hospitalarios y Distritos de Atención Sanitaria; fue un estudio no intervencionista que solo realizó procedimientos de rutina. Los datos fueron analizados según una base de datos anónima, por lo que no se requirieron permisos adicionales.
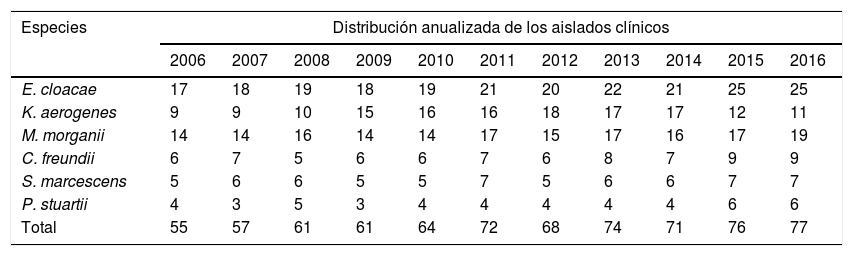
ResultadosSe estudiaron 736 aislamientos (tabla 1) de microorganismos CESPM: 225 (30,57%) E. cloacae; 173 (23,50%) M. morganii; 150 (20,38%) K. aerogenes; 76 (10,32%) C. freundii; 65 (8,83%) S. marcescens y 47 (6,38%) P. stuartii. La edad media fue de 57,8 años (rango 0-95 años), con 416 (56,52%) hombres y 320 (43,48%) mujeres. Los servicios de procedencia fueron: Urgencias 222 (30,16%) aislamientos; Urología 105 (14,26%); Nefrología 94 (12,77%); Pediatría 66 (8,96%); Digestivo 52 (7,06%); Medicina Interna 42 (5,70%) y 155 (21,05%) pertenecían a otros servicios.
Distribución anualizada de los aislamientos clínicos urinarios de las especies de E. cloacae, M. morganii, K. aerogenes, C. freundii, S. marcescens y P. stuartii
| Especies | Distribución anualizada de los aislados clínicos | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| 2006 | 2007 | 2008 | 2009 | 2010 | 2011 | 2012 | 2013 | 2014 | 2015 | 2016 | |
| E. cloacae | 17 | 18 | 19 | 18 | 19 | 21 | 20 | 22 | 21 | 25 | 25 |
| K. aerogenes | 9 | 9 | 10 | 15 | 16 | 16 | 18 | 17 | 17 | 12 | 11 |
| M. morganii | 14 | 14 | 16 | 14 | 14 | 17 | 15 | 17 | 16 | 17 | 19 |
| C. freundii | 6 | 7 | 5 | 6 | 6 | 7 | 6 | 8 | 7 | 9 | 9 |
| S. marcescens | 5 | 6 | 6 | 5 | 5 | 7 | 5 | 6 | 6 | 7 | 7 |
| P. stuartii | 4 | 3 | 5 | 3 | 4 | 4 | 4 | 4 | 4 | 6 | 6 |
| Total | 55 | 57 | 61 | 61 | 64 | 72 | 68 | 74 | 71 | 76 | 77 |
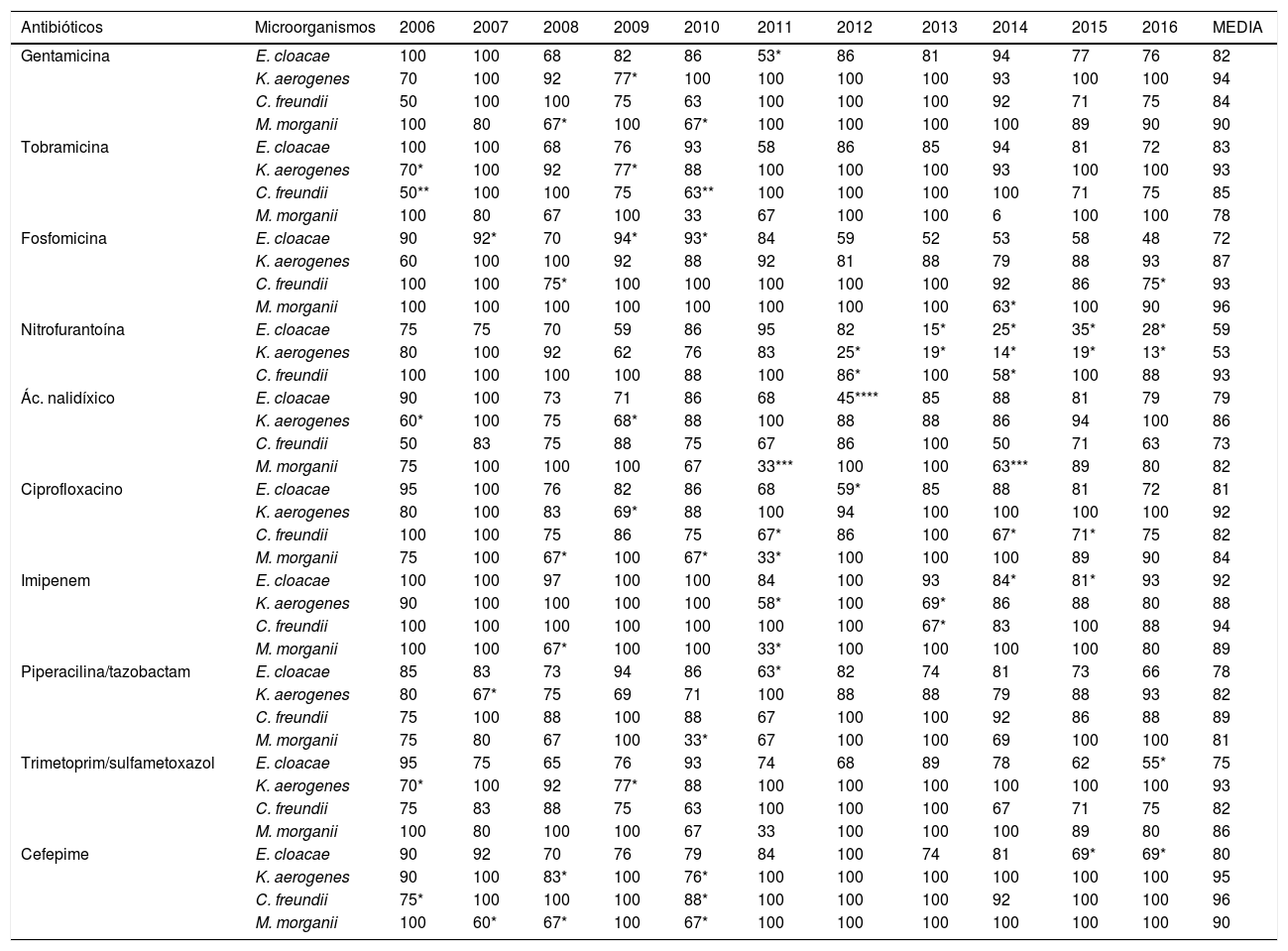
En los estudios de sensibilidad (tabla 2) se observó que, en los 4 microorganismos más frecuentes, esta fue elevada frente a aminoglucósidos y ciprofloxacino (con excepciones en 2010-2012 para E. cloacae y C. freundii). Se observó una alta sensibilidad a imipenem. Cefepime fue el antibiótico con mejor perfil de actividad para todos los microorganismos, pero presentó una reducción importante de la sensibilidad en 2010. E. cloacae presentó una disminución de la sensibilidad a fosfomicina y fue el microorganismo con menor porcentaje de sensibilidad a trimetoprim/sulfametoxazol y a piperacilina/tazobactam. E. cloacae y K. aerogenes tuvieron un descenso de la sensibilidad a nitrofurantoína, con porcentajes de sensibilidad en 2016 del 28% y del 13%, respectivamente. K. aerogenes fue el microorganismo más sensible al ácido nalidíxico, con una media de sensibilidad del 86%. El bajo número de aislados de P. stuartii y S. marcescens no permitió poner de manifiesto su evolución. En el año 2015 se identificó un aislado de E. cloacae productor de una carbapenemasa tipo VIM (en un paciente ingresado en el Servicio de Nefrología).
Porcentajes de sensibilidad a los antibióticos en los aislamientos de microorganismos obtenidos de los urocultivos
| Antibióticos | Microorganismos | 2006 | 2007 | 2008 | 2009 | 2010 | 2011 | 2012 | 2013 | 2014 | 2015 | 2016 | MEDIA |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Gentamicina | E. cloacae | 100 | 100 | 68 | 82 | 86 | 53* | 86 | 81 | 94 | 77 | 76 | 82 |
| K. aerogenes | 70 | 100 | 92 | 77* | 100 | 100 | 100 | 100 | 93 | 100 | 100 | 94 | |
| C. freundii | 50 | 100 | 100 | 75 | 63 | 100 | 100 | 100 | 92 | 71 | 75 | 84 | |
| M. morganii | 100 | 80 | 67* | 100 | 67* | 100 | 100 | 100 | 100 | 89 | 90 | 90 | |
| Tobramicina | E. cloacae | 100 | 100 | 68 | 76 | 93 | 58 | 86 | 85 | 94 | 81 | 72 | 83 |
| K. aerogenes | 70* | 100 | 92 | 77* | 88 | 100 | 100 | 100 | 93 | 100 | 100 | 93 | |
| C. freundii | 50** | 100 | 100 | 75 | 63** | 100 | 100 | 100 | 100 | 71 | 75 | 85 | |
| M. morganii | 100 | 80 | 67 | 100 | 33 | 67 | 100 | 100 | 6 | 100 | 100 | 78 | |
| Fosfomicina | E. cloacae | 90 | 92* | 70 | 94* | 93* | 84 | 59 | 52 | 53 | 58 | 48 | 72 |
| K. aerogenes | 60 | 100 | 100 | 92 | 88 | 92 | 81 | 88 | 79 | 88 | 93 | 87 | |
| C. freundii | 100 | 100 | 75* | 100 | 100 | 100 | 100 | 100 | 92 | 86 | 75* | 93 | |
| M. morganii | 100 | 100 | 100 | 100 | 100 | 100 | 100 | 100 | 63* | 100 | 90 | 96 | |
| Nitrofurantoína | E. cloacae | 75 | 75 | 70 | 59 | 86 | 95 | 82 | 15* | 25* | 35* | 28* | 59 |
| K. aerogenes | 80 | 100 | 92 | 62 | 76 | 83 | 25* | 19* | 14* | 19* | 13* | 53 | |
| C. freundii | 100 | 100 | 100 | 100 | 88 | 100 | 86* | 100 | 58* | 100 | 88 | 93 | |
| Ác. nalidíxico | E. cloacae | 90 | 100 | 73 | 71 | 86 | 68 | 45**** | 85 | 88 | 81 | 79 | 79 |
| K. aerogenes | 60* | 100 | 75 | 68* | 88 | 100 | 88 | 88 | 86 | 94 | 100 | 86 | |
| C. freundii | 50 | 83 | 75 | 88 | 75 | 67 | 86 | 100 | 50 | 71 | 63 | 73 | |
| M. morganii | 75 | 100 | 100 | 100 | 67 | 33*** | 100 | 100 | 63*** | 89 | 80 | 82 | |
| Ciprofloxacino | E. cloacae | 95 | 100 | 76 | 82 | 86 | 68 | 59* | 85 | 88 | 81 | 72 | 81 |
| K. aerogenes | 80 | 100 | 83 | 69* | 88 | 100 | 94 | 100 | 100 | 100 | 100 | 92 | |
| C. freundii | 100 | 100 | 75 | 86 | 75 | 67* | 86 | 100 | 67* | 71* | 75 | 82 | |
| M. morganii | 75 | 100 | 67* | 100 | 67* | 33* | 100 | 100 | 100 | 89 | 90 | 84 | |
| Imipenem | E. cloacae | 100 | 100 | 97 | 100 | 100 | 84 | 100 | 93 | 84* | 81* | 93 | 92 |
| K. aerogenes | 90 | 100 | 100 | 100 | 100 | 58* | 100 | 69* | 86 | 88 | 80 | 88 | |
| C. freundii | 100 | 100 | 100 | 100 | 100 | 100 | 100 | 67* | 83 | 100 | 88 | 94 | |
| M. morganii | 100 | 100 | 67* | 100 | 100 | 33* | 100 | 100 | 100 | 100 | 80 | 89 | |
| Piperacilina/tazobactam | E. cloacae | 85 | 83 | 73 | 94 | 86 | 63* | 82 | 74 | 81 | 73 | 66 | 78 |
| K. aerogenes | 80 | 67* | 75 | 69 | 71 | 100 | 88 | 88 | 79 | 88 | 93 | 82 | |
| C. freundii | 75 | 100 | 88 | 100 | 88 | 67 | 100 | 100 | 92 | 86 | 88 | 89 | |
| M. morganii | 75 | 80 | 67 | 100 | 33* | 67 | 100 | 100 | 69 | 100 | 100 | 81 | |
| Trimetoprim/sulfametoxazol | E. cloacae | 95 | 75 | 65 | 76 | 93 | 74 | 68 | 89 | 78 | 62 | 55* | 75 |
| K. aerogenes | 70* | 100 | 92 | 77* | 88 | 100 | 100 | 100 | 100 | 100 | 100 | 93 | |
| C. freundii | 75 | 83 | 88 | 75 | 63 | 100 | 100 | 100 | 67 | 71 | 75 | 82 | |
| M. morganii | 100 | 80 | 100 | 100 | 67 | 33 | 100 | 100 | 100 | 89 | 80 | 86 | |
| Cefepime | E. cloacae | 90 | 92 | 70 | 76 | 79 | 84 | 100 | 74 | 81 | 69* | 69* | 80 |
| K. aerogenes | 90 | 100 | 83* | 100 | 76* | 100 | 100 | 100 | 100 | 100 | 100 | 95 | |
| C. freundii | 75* | 100 | 100 | 100 | 88* | 100 | 100 | 100 | 92 | 100 | 100 | 96 | |
| M. morganii | 100 | 60* | 67* | 100 | 67* | 100 | 100 | 100 | 100 | 100 | 100 | 90 |
Valores de p para la disminución de la sensibilidad al antibiótico con respecto la media.
Conocer los perfiles de sensibilidad de los uropatógenos más frecuentes es de especial importancia para establecer tratamientos empíricos adecuados en las ITU, ya que, al ser muy frecuentes, generan un alto gasto sanitario. Las enterobacterias CESPM, resistentes a cefalosporinas de tercera generación y no productoras de betalactamasas de espectro extendido, podrían ser productoras de betalactamasas AmpC, cromosómicas o plsmídicas4, lo cual debe confirmarse.
E. cloacae es un patógeno especialmente importante por su capacidad de adquirir durante los tratamientos otros mecanismos de resistencia además de los intrínsecos5,6. En nuestro trabajo presenta los porcentajes de sensibilidad más bajos para la mayoría de los antibióticos estudiados. Cefepime es una cefalosporina de cuarta generación que induce débilmente las betalactamasas AmpC, ya que penetra con rapidez a través de la membrana externa de los gramnegativos7; por ello, se considera una alternativa a los carbapenemes frente a microorganismos AmpC7. Sin embargo, no fue muy útil frente a E. cloacae.
El panorama actual ha favorecido el uso reemergente de antibióticos clásicos, como fosfomicina, cuyas tasas de resistencia han sido tradicionalmente bajas8,9. Nitrofurantoína se ha considerado una excelente opción terapéutica para la ITU en países del sur de Europa10, pero alcanza bajos niveles de concentración en parénquima11. En nuestro estudio la reducción significativa de la sensibilidad frente a ellos se acumula a partir de 2012, coincidiendo con la publicación de guías de tratamiento de ITU que recomendaban su uso12. Teniendo en cuenta la sensibilidad en Enterobacter spp., podemos determinar que la nitrofurantoína no es útil de forma empírica. Los aminoglucósidos no suelen recomendarse en ITU no complicadas ya que poseen cierta toxicidad y su administración es parenteral. Si consideramos su uso en el hospital, hay autores que afirman que gentamicina es una buena alternativa a los carbapenemes13, como en nuestra serie. Las fluoroquinolonas son muy usadas en ITU debido a su amplio espectro, excelente biodisponibilidad oral, buena tolerancia y efecto postantibiótico, pero debido a su frecuente uso ha habido una notable disminución de la sensibilidad en enterobacterias14,15. En nuestro estudio observamos cómo la reducción de la sensibilidad a ciprofloxacino fue creciente, lo que explica que sea la principal corresistencia en las bacterias productoras de betalactamasas, cuya codificación coexiste en los mismos elementos genéticos.
Los carbapenemes son la opción de primera línea frente a betalactamasas AmpC, aunque en nuestra serie observamos una caída de la sensibilidad a imipenem en las 4 especies entre 2013 y 2015, que podríamos relacionar con su posible uso excesivo. Para ello, cefepime podría ser una alternativa. Imipenem fue de elección durante los años en los que nuestro laboratorio solo recibió muestras hospitalarias. Este fenómeno explicaría la disminución de la sensibilidad para todos los antibióticos estudiados, ya que las bacterias causantes de ITU nosocomial tienen un perfil más resistente.
Aunque en este trabajo se plantea como conclusión el tratamiento dirigido con las alternativas de cefepime e imipenem, hay un elevado porcentaje de sensibilidad al resto de antimicrobianos y, por lo tanto, cualquiera de ellos puede ser de elección en función de la situación clínica del paciente. Si estuviésemos hablando de tratamiento empírico, dada la baja prevalencia de ITU por estos microorganismos, el planteamiento sería diferente. Los antibióticos que conservan una sensibilidad superior al 80% para todas las especies y que, por tanto, supondrían una buena alternativa a los carbapenemes como tratamiento empírico, son gentamicina y ciprofloxacino, a pesar de los estudios que relacionan a este como la corresistencia más frecuente en bacterias productoras de betalactamasas.
Las limitaciones principales de este estudio retrospectivo son la imposibilidad de establecer si los episodios de ITU fueron complicados o no y si se instauró una terapia antibiótica previa. Por ello, puede haber una sobrestimación de la resistencia de los uropatógenos estudiados. Además, el tipo de pacientes varió a lo largo del estudio, lo que puede explicar las fluctuaciones. Por último, no se incluyen enterobacterias con AmpC que se exprese a bajo nivel, como Escherichia coli, ni se ha informado de la presencia de betalactamasas AmpC adquiridas en los aislados estudiados.
En conclusión, la especies E. cloacae, M. morganii y K. aerogenes fueron las enterobacterias con betalactamasas AmpC cromosómicas inducibles naturales más frecuentemente aisladas en urocultivo, en las que fue usual la corresistencia a varios grupos de antibióticos. Cefepime sigue siendo una alternativa terapéutica a los carbapenemes por su actividad in vitro.
FinanciaciónNinguna.
Conflicto de interesesNinguno.