Caso clínico
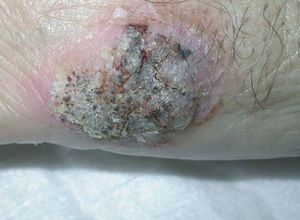
Varón de 64 años de edad diabético insulinodependiente con antecedentes de insuficiencia renal crónica terminal de etiología no filiada. Fue sometido a trasplante renal, por lo que seguía tratamiento inmunosupresor con prednisona, tacrolimus y micofenolato mofetil. Acudió a consulta 8 meses después del trasplante debido a la aparición de 2 placas verrugosas de 4 meses de evolución cubiertas de costra negruzca, que al desbridaje presentaban superficie sangrante, una en el dorso del tercer dedo de la mano derecha y otra en el borde cubital de la mano izquierda (fig. 1).
Figura 1. Lesión en borde cubital mano izquierda.
El paciente no presentaba fiebre ni ninguna otra sintomatología acompañante. No recordaba ningún traumatismo local previo en las manos afectadas ni refería haber manipulado material de origen vegetal. Las pruebas de laboratorio y la radiografía de tórax fueron normales. Se realizó una biopsia de la lesión, que reveló la presencia de hiperplasia epidérmica irregular, con un infiltrado inflamatorio rico en neutrófilos, junto con la presencia de hifas y esporas en la capa córnea.
Evolución
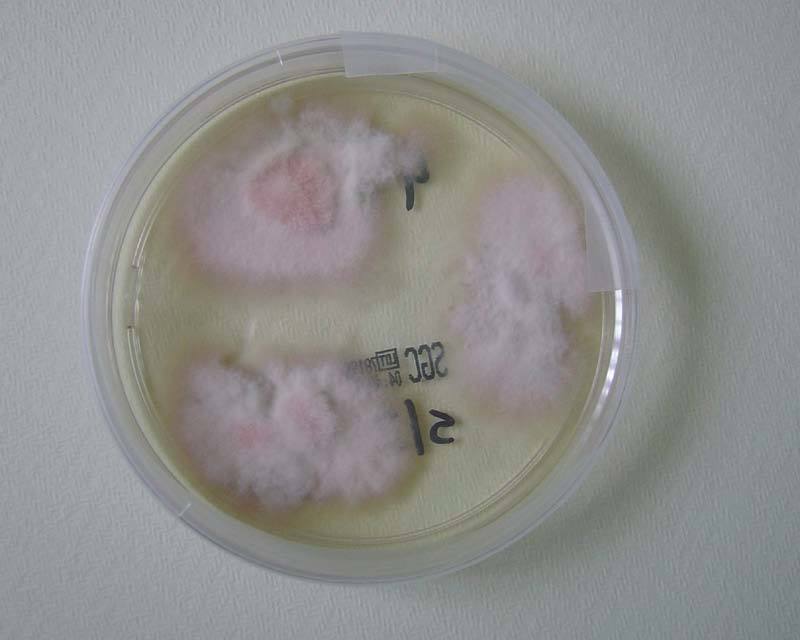
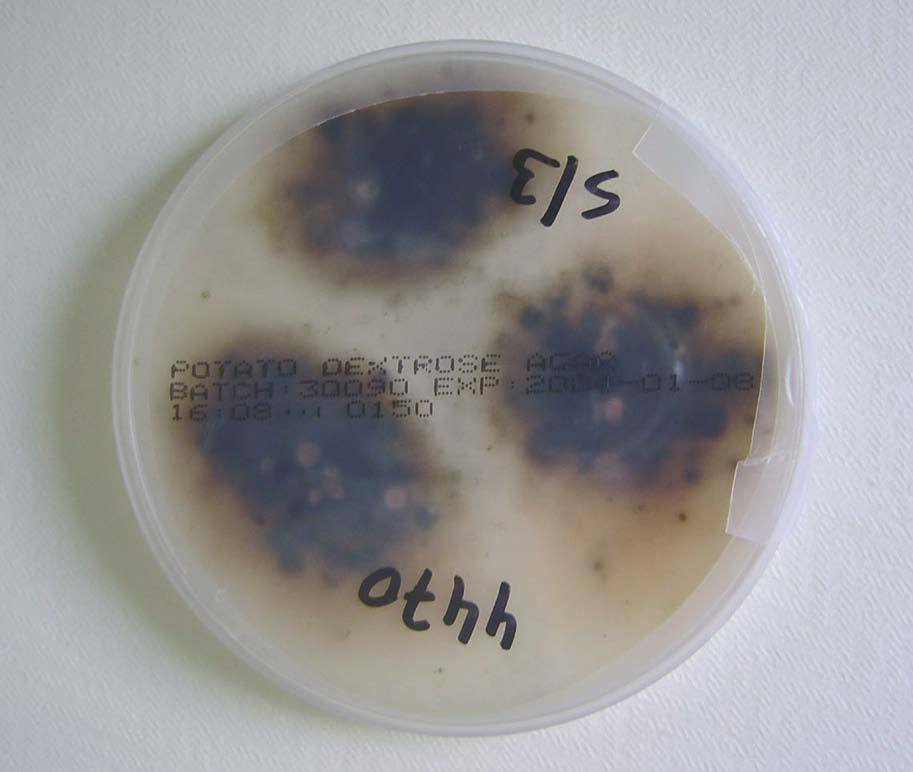
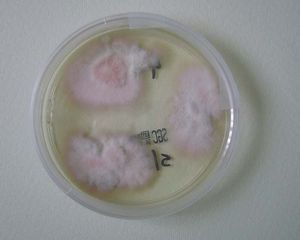
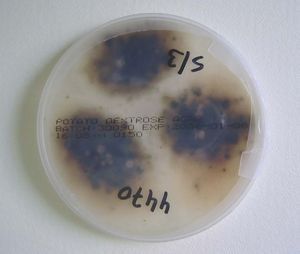
Una nueva biopsia se remitió a la sección de microbiología para examen directo y cultivo, informándose la presencia de hifas septadas y ramificadas. La muestra fue cultivada en agar Sabouraud cloranfenicol-gentamicina con y sin cicloheximida a 30 °C; a los 4 días se observó el crecimiento en el medio sin cicloheximida de colonias sugestivas de un hongo dematiáceo (figs. 2 y 3). Ante la falta de esporulación en medios específicos, la cepa fue enviada al Servicio de Micología del Centro Nacional de Microbiología (Madrid), donde fue identificada como Alternaria infectoria mediante amplificación de la secuencia 16S del rADN.
Figura 2. Anverso de la colonia (7 días a 30 °C).
Figura 3. Reverso de la colonia (7 días a 30 °C).
El paciente siguió tratamiento antifúngico con itraconazol (400 mg/día) durante 9 meses, pasados los cuales se decidió realizar resección quirúrgica de las placas, continuando con itraconazol durante 3 meses más. Actualmente se encuentra asintomático.
Comentario
Alternaria sp. es un hongo dematiáceo de distribución cosmopolita que tiene su nicho ecológico en las plantas, en las que crece y se multiplica como saprofito o patógeno1. La mayoría de las infecciones humanas tienen lugar como consecuencia de la inoculación directa y traumática del hongo, aunque también es posible la diseminación sistémica en pacientes inmunodeprimidos. Generalmente los casos descritos corresponden a lesiones superficiales, cutáneas o subcutáneas, aunque también se han informado casos de infecciones oculares, sinusales y pulmonares. La alternariosis se asocia a menudo a tratamiento inmunosupresor, corticoterapia prolongada, o enfermedad subyacente, como diabetes descompensada, síndrome de Cushing o enfermedad linfoproliferativa2.
Las especies de Alternaria más frecuentes en clínica son A. alternata, A. infectoria, A. tenuissima y A. chartarum. En la literatura médica se recogen pocos casos de alternariosis debida a A. infectoria, encontrándose en la mayoría de ellos como principal factor de riesgo el trasplante de órgano sólido3-6. El diagnóstico clínico de la alternariosis cutánea es difícil debido a la falta de especificidad y al carácter polimórfico de las lesiones, que pueden ser únicas o múltiples, siempre indoloras, y pueden aparecer como máculas o pápulas eritematosas, nódulos subcutáneos e incluso úlceras2.
El tratamiento de la alternariosis cutánea no está estandarizado. Varios autores han propuesto la escisión quirúrgica combinada con la terapia antifúngica sistémica, mientras que otros recomiendan únicamente el tratamiento antifúngico local; sin embargo, la primera elección parece evitar la posibilidad de recidivas7. Aunque se han utilizado con éxito itraconazol, anfotericina B, ketoconazol y fluconazol, no existe suficiente información acerca de la sensibilidad in vitro de A. infectoria a los diferentes antifúngicos. A pesar de ello, el uso de itraconazol se está extendiendo como tratamiento de elección debido a su baja toxicidad hepática y la posibilidad de utilizarse en niños y pacientes con enfermedad renal o que siguen tratamiento crónico con esteroides. Existe controversia respecto a la dosis y duración del tratamiento, ya que la curación de las lesiones puede necesitar varios meses de tratamiento, y además se recomienda seguir tratando varios meses después de su resolución clínica. Se han dado casos de recidivas a pesar del tratamiento prolongado, por lo que es aconsejable el seguimiento del paciente a largo plazo8,9.
Agradecimientos
Al Dr. Juan Luis Rodríguez Tudela, Jefe del Servicio de Micología del Centro Nacional de Microbiología (Madrid).
Correspondencia:
Dr. E. Garduño.
Servicio de Microbiología. Complejo Hospitalario Universitario.
Avda. de Elvas, s/n. 06080 Badajoz. España.
Correo electrónico: eugenio.garduno@ses.juntaex.es
Manuscrito recibido el 22-6-2006; aceptado el 8-11-2006.