La secuenciación del gen 16S del RNA ribosomal ha permitido la identificación de nuevas especies de actinomicetos como Actinomyces europaeus. Aunque su descripción como causa de enfermedad es reciente, una serie de publicaciones apoyan que son capaces de producir infecciones como la actinomicosis1. En este artículo describimos un caso de un quiste sebáceo infectado por Actinomyces europaeus.
Varón de 44 años que ingresó con intenso dolor lumbar y fiebre, junto a calor y rubor en dicha zona desde hacía 4 días. El enrojecimiento de la piel abarcaba de L2 a L4. El paciente era portador de una artrodesis lumbar con tornillos pediculares, por lo que se sospechó de infección profunda de dicho material, motivo por el cual se ingresó para drenaje quirúrgico. A la exploración se observó un quiste de 5cm2 con orificio de salida y expulsión de material purulento, piel indurada junto a rubor, calor y ligero edema en la zona lumbar.
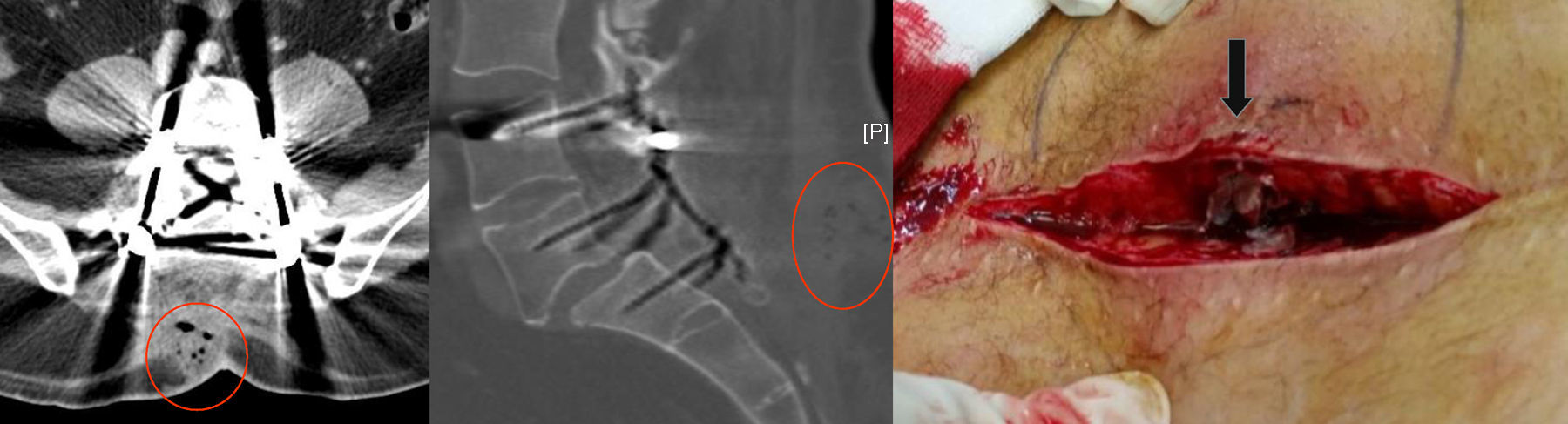
Para valorar la extensión del absceso, se realizó una tomografía computarizada lumbo-sacra donde se observó una colección en partes blandas de 30×40×34mm (fig. 1). En la intervención se observó un quiste sebáceo de unos 3cm de diámetro envuelto en cápsula y con pus en su interior, que había drenado al tejido celular subcutáneo sin afectación de planos profundos. Se realizó quistectomía, limpieza y desbridamiento. Se envió muestra al servicio de microbiología y se instauró tratamiento antibiótico con amoxicilina/ácido clavulánico (875/125mg) vía intravenosa durante 4 días, y luego se cambió a vía oral durante 3 semanas. Asimismo se enviaron muestras al día siguiente y a las 72h de la primera.
En la tinción de Gram de las 3 muestras se observaron abundantes polimorfonucleares junto a bacilos grampositivos pequeños. Las muestras se sembraron en los medios de cultivo habituales en atmósfera aerobia enriquecida con CO2 y anaerobia. Tras 72h de incubación se observó el crecimiento de unas colonias de aspecto grisáceo translúcido, de 0,5mm de diámetro en las placas de agar sangre y chocolate que eran catalasa negativa, sin crecimiento de ningún otro microorganismo en las 3 muestras procesadas. También se observó el crecimiento del microorganismo en las placas de agar Brucella incubadas en anaerobiosis. Mediante espectrometría de masas (MALDI-TOF MS, Bruker Daltonics, Alemania) fue identificado como Actinomyces europaeus. La identificación fue confirmada en el Centro Nacional de Microbiología, por secuenciación de un fragmento de 1.113pb del gen 16S del ADN ribosomal2. La secuencia obtenida mostró una homología del 100% con Actinomyces europaeus en GenBank® (Número de adhesión: NR_114971). El estudio de sensibilidad se realizó mediante el método Etest® (bioMérieux) en placas de agar Mueller-Hinton sangre, con lectura a las 72h, siendo sensible a penicilina, cefotaxima, quinolonas y glucopéptidos. Los criterios empleados para la interpretación de la susceptibilidad fueron los recomendados por el European Committee on Antimicrobial Susceptibility Testing (EUCAST) para corinebacterias y anaerobios.
La actinomicosis es una enfermedad bacteriana crónica, de curso lento, supurativa y caracterizada por la formación de abscesos, trayectos fistulosos y fibrosis de tejidos1,3. Está causada por bacterias que colonizan la cavidad oral, orofaringe, tracto intestinal y tracto genital femenino. Las formas de presentación clínica más frecuentes son la cervicofacial, torácica, abdominal y pélvica (asociada a mujeres portadoras de DIU)1,3. A pesar de los avances tecnológicos, la enfermedad está infradiagnosticada y permanece como un reto diagnóstico. Las características que la convierten en una infección singular incluyen: 1) la combinación de cronicidad, la progresión a través de los tejidos circundantes y la creación de seudomasas, que simulan malignidad; 2) la formación de fístulas, que pueden resolverse de forma espontánea y/o recidivar, y 3) ser una infección refractaria y recurrente después de un tratamiento breve, ya que su curación requiere que este sea prolongado1.
Actinomyces europaeus es un bacilo grampositivo ramificado, no esporulado e inmóvil. Fue descrito por primera vez en 1997 mediante la secuenciación del 16S RNAr. Debe su nombre al hecho de que 6 laboratorios europeos contribuyeron al estudio de la nueva especie4. Causa infecciones del tracto urinario, de piel y de tejidos blandos (abscesos, infecciones del sinus pilonidal y úlceras de decúbito)5,6. La mayoría de los aislamientos publicados proceden de pacientes con infecciones de piel y tejidos blandos acompañados de microorganismos aerobios y anaerobios6. Resaltar que, en nuestro caso, el microorganismo crece en cultivo puro, en muestras repetidas y en un paciente sin tratamiento antibiótico previo.
Actinomyces europaeus parece ser susceptible in vitro a los antibióticos betalactámicos, que deben considerarse como agentes de primera elección. Algunas cepas presentan resistencia a tetraciclina, ciprofloxacino, clindamicina, linezolid y piperacilina/tazobactam5. Nuestro aislado era resistente a clindamicina, tetraciclina, cotrimoxazol y metronidazol. El tratamiento recomendado es penicilina intravenosa a una dosis diaria de 18-24 millones de unidades durante 2 a 6 semanas, seguido de penicilina oral o amoxicilina durante 6 a 12 meses5. El desbridamiento quirúrgico es parte esencial del tratamiento.
Los microbiólogos debemos ser conscientes que con las técnicas de secuenciación se describen nuevas especies de Actinomyces spp. implicadas en infecciones relevantes y como único agente patógeno. Además resaltar la importancia de un examen microscópico minucioso para el diagnóstico de estas infecciones dada la dificultad de su aislamiento7.