La lepra es una enfermedad infecciosa crónica producida por Mycobacterium leprae, un microorganismo intracelular obligado con gran tropismo por la piel y el sistema nervioso periférico. El sistema de clasificación de Ridley y Jopling1 describe 5 formas de enfermedad en función de las características clínicas, microbiológicas, histológicas e inmunológicas del paciente; establece la lepra lepromatosa (forma multibacilar) y la lepra tuberculoide (forma paucibacilar) como los 2 extremos de polarización del espectro clínico. Las leprorreacciones son exacerbaciones agudas de la enfermedad de Hansen (EH)2 descritas entre el 30-50% de los pacientes y son responsables de la mortalidad asociada a esta enfermedad. Clásicamente se han descrito 2 formas: la reacción tipo 1 o upgrading y la reacción tipo 2 o eritema nudoso leproso (ENL).
Presentamos 4 casos de ENL atendidos en nuestro servicio desde marzo de 1999 hasta mayo de 2019 (tabla 1). Se trata de 3 varones y una mujer, con una mediana de edad de 39 años. El diagnóstico y seguimiento del ENL se realizó en nuestro centro en todos los casos. Los casos número 3 y 4 eran originarios de Brasil, y el último refería diagnóstico de EH en un familiar de segundo grado, siendo los casos 1 y 2 pacientes con EH no importada. En 2 de los casos, el ENL se manifestó como forma de comienzo de la enfermedad sin haber iniciado aún tratamiento con multiterapia específica (MDT). En todos ellos, la exploración cutánea mostraba múltiples nódulos eritematosos, indurados, dolorosos en extremidades superiores e inferiores. El caso 3 presentaba además fiebre, pérdida de peso y rinorrea acuosa. El diagnóstico de una neoplasia pancreática, la implantación de un dispositivo intrauterino liberador de levonorgestrel y el inicio de MDT, son los factores identificables como posibles desencadenantes en estos pacientes. El estudio histológico de las lesiones mostraba la presencia de neutrófilos (4/4), leucocitoclasia (2/4) e infiltrado inflamatorio en el panículo adiposo (4/4). La tinción de Ziehl-Neelsen ponía de manifiesto la presencia de bacilos ácido-alcohol resistente (BAAR) en 2 casos. Tras el diagnóstico, todos los pacientes iniciaron tratamiento con corticoides sistémicos (0,5mg/kg/día), precisando el caso 3 tratamiento intravenoso a una dosis superior. Dada la gran tendencia a la recurrencia, se inició tratamiento con talidomida (200-400mg/día, según peso) en 3 de ellos, desconociendo la evolución del caso 1, por pérdida de seguimiento. Como efecto adverso, la somnolencia y la sensación de mareo-inestabilidad fueron frecuentes al inicio del tratamiento y con desarrollo posterior de tolerancia. En el caso 2, se inició talidomida a dosis de 400mg/día, manteniendo la misma dosis hasta el control clínico, con disminución posterior de 50mg/día cada semana, hasta la suspensión completa. En el caso 3, la paciente experimentó amenorrea al inicio del tratamiento; comenzó dosis de 200mg/día que mantiene en la actualidad por rebrote si suspensión. Durante el seguimiento, se han realizado baciloscopias seriadas con resultados rigurosamente negativos en todos los pacientes.
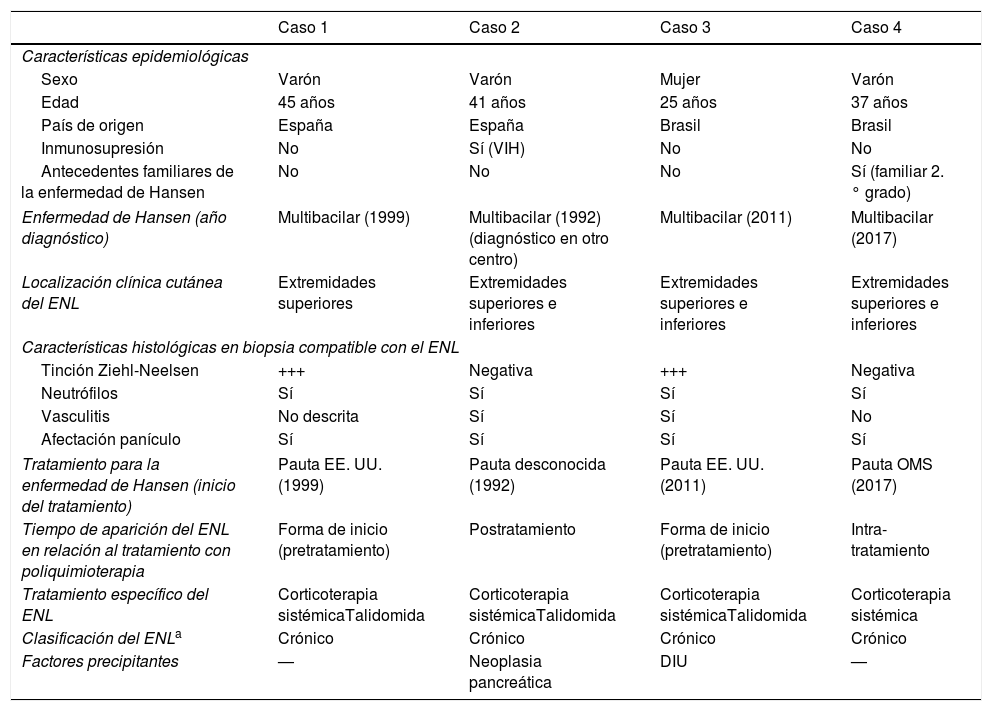
Características clínico-epidemiológicas y clasificación de los casos de ENL
| Caso 1 | Caso 2 | Caso 3 | Caso 4 | |
|---|---|---|---|---|
| Características epidemiológicas | ||||
| Sexo | Varón | Varón | Mujer | Varón |
| Edad | 45 años | 41 años | 25 años | 37 años |
| País de origen | España | España | Brasil | Brasil |
| Inmunosupresión | No | Sí (VIH) | No | No |
| Antecedentes familiares de la enfermedad de Hansen | No | No | No | Sí (familiar 2.° grado) |
| Enfermedad de Hansen (año diagnóstico) | Multibacilar (1999) | Multibacilar (1992) (diagnóstico en otro centro) | Multibacilar (2011) | Multibacilar (2017) |
| Localización clínica cutánea del ENL | Extremidades superiores | Extremidades superiores e inferiores | Extremidades superiores e inferiores | Extremidades superiores e inferiores |
| Características histológicas en biopsia compatible con el ENL | ||||
| Tinción Ziehl-Neelsen | +++ | Negativa | +++ | Negativa |
| Neutrófilos | Sí | Sí | Sí | Sí |
| Vasculitis | No descrita | Sí | Sí | No |
| Afectación panículo | Sí | Sí | Sí | Sí |
| Tratamiento para la enfermedad de Hansen (inicio del tratamiento) | Pauta EE. UU. (1999) | Pauta desconocida (1992) | Pauta EE. UU. (2011) | Pauta OMS (2017) |
| Tiempo de aparición del ENL en relación al tratamiento con poliquimioterapia | Forma de inicio (pretratamiento) | Postratamiento | Forma de inicio (pretratamiento) | Intra-tratamiento |
| Tratamiento específico del ENL | Corticoterapia sistémicaTalidomida | Corticoterapia sistémicaTalidomida | Corticoterapia sistémicaTalidomida | Corticoterapia sistémica |
| Clasificación del ENLa | Crónico | Crónico | Crónico | Crónico |
| Factores precipitantes | — | Neoplasia pancreática | DIU | — |
DIU: dispositivo intrauterino; ENL: eritema nudoso leproso; OMS: Organización Mundial de la Salud.
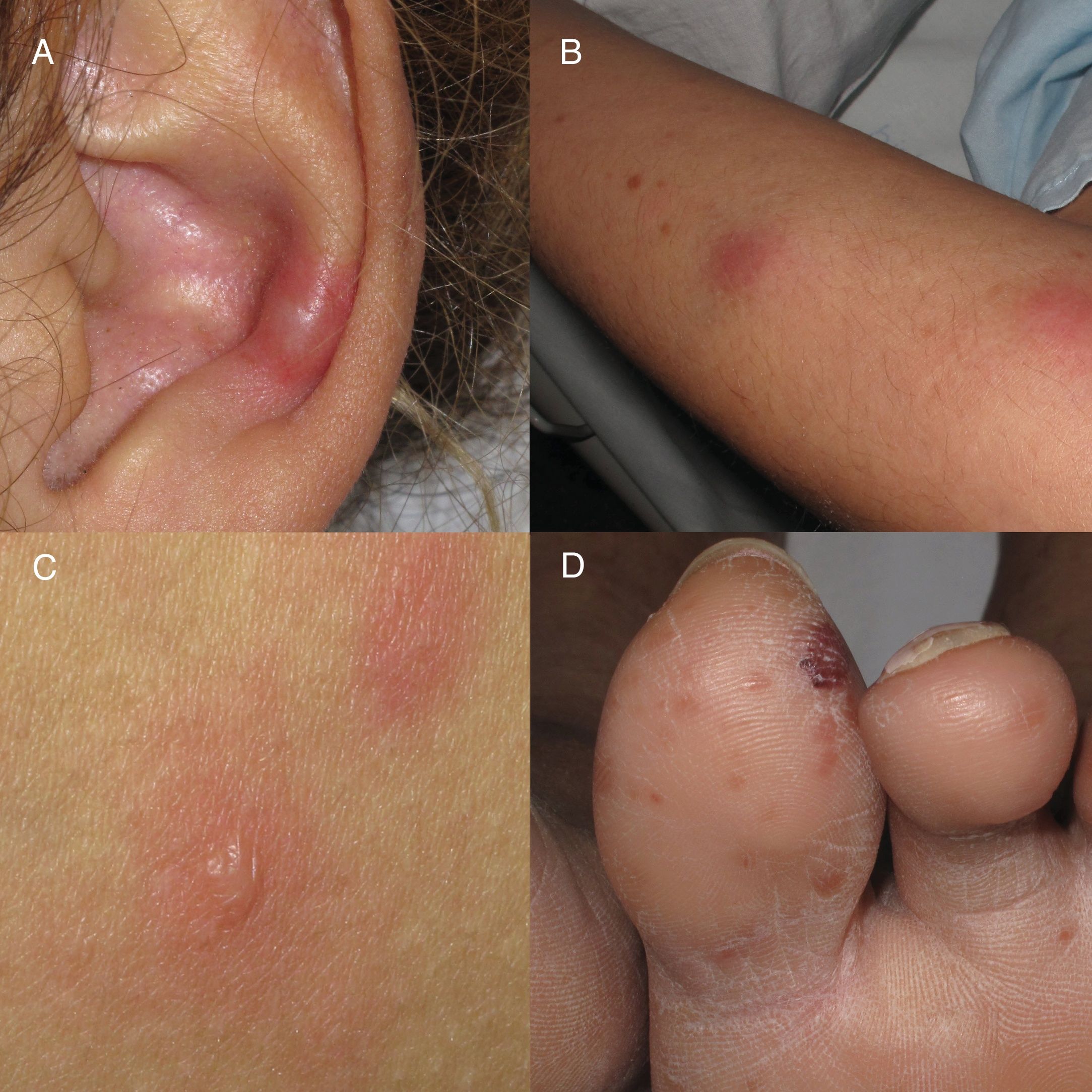
La leprorreacción tipo 2 es un cuadro inflamatorio agudo característico de las formas multibacilares4. Las leprorreacciones se producen como consecuencia del desequilibrio entre el sistema inmune del paciente y la micobacteria producido, en muchas ocasiones, por el inicio del tratamiento antibiótico específico; sin embargo, se han documentado múltiples causas como desencadenante (fármacos, infecciones, embarazo, tratamiento anticonceptivo). En la tipo 2 subyace un mecanismo de hipersensibilidad tipo III de Gell y Coombs4,5, con la formación de inmunocomplejos circulantes que son depositados en la pared vascular. Posteriormente, se produce el reclutamiento de polimorfonucleares6 y la consiguiente vasculitis leucocitoclástica que puede afectar a múltiples órganos y tejidos (fiebre, artritis, osteítis, miositis, iridociclitis, rinitis y la característica neuritis). En función del daño tisular cutáneo, podemos encontrar (fig. 1) máculas eritematosas, lesiones eritema multiforme-like, nódulos subcutáneos, púrpura extensa o incluso áreas necróticas (fenómeno de Lucio, típico de pacientes con lepra lepromatosa difusa)7,8. El tratamiento comprende la no suspensión de la MDT, la prevención de nuevos brotes evitando desencadenantes (precaución con la anticoncepción hormonal) explicando al paciente el cuadro, y evitando el abandono terapéutico. Se debe utilizar corticoides sistémicos a dosis de 0,5-1mg/kg/día, con descenso de 10mg/cada 15 días y, si corticodependencia o no respuesta, se puede usar talidomida9 como primera línea de tratamiento (con la asociación obligatoria de doble anticoncepción en mujeres en edad fértil). Como alternativas eficaces, contamos con la clofazimina y con el uso de anti-TNF en casos aislados publicados con buena respuesta10.
Manifestaciones clínicas cutáneas de leprorreacción tipo 2. A) Nódulo subcutáneo, indurado y doloroso en el pabellón auricular. B) Nódulo en cara extensora del miembro superior. C) Placas eritematoedematosas con vesiculación central, similares a un eritema multiforme. D) Pápulas eritematovioláceas que pueden evolucionar a necrosis y ulceración.
El tiempo de duración del ENL no está establecido, pudiendo presentarse antes, durante y hasta varios años después de la finalización del tratamiento MDT, por lo que debe considerarse como complicación de la enfermedad en el control y seguimiento a largo plazo de estos pacientes.
FinanciaciónLos autores declaran no haber recibido ninguna financiación para la realización ni publicación de este artículo.