Paciente de 56 años con antecedentes de hipertensión arterial en tratamiento, informático de profesión, trabajador en la oficina de una fábrica. Consultó a urgencias de atención primaria por aparición de una lesión dolorosa y eritematosa en extremidad superior izquierda, que relacionaba con la picada de un insecto. Negaba contacto con el ámbito rural o animales previamente, únicamente refería cultivo de rosas en su domicilio. Se le pautaron antihistamínicos orales, corticoides tópicos y se inició antibioterapia con cloxacilina 500mg/8h vía oral (vo). Con ello presentó progresión de la lesión en 48h, por lo que consultó nuevamente de forma ambulatoria, cambiándose el tratamiento a amoxicilina-clavulánico 500mg/8h vo.
Ante la persistencia del cuadro tras 4 días de tratamiento, así como aparición de fiebre de 38°C y escalofríos, acudió a urgencias donde se objetivó un cordón linfangítico en la cara interna del brazo izquierdo y adenopatías axilares homolaterales dolorosas. Se extrajeron hemocultivos, se realizó una radiografía de tórax que no mostró alteraciones y una ecografía que mostró acúmulo de líquido subcutáneo de morfología alargada polilobulada, de 33mm de longitud, con signos de celulitis circundante. Se decidió iniciar amoxicilina-clavulánico 1g/8h intravenoso (iv) e ingresar en planta para ver evolución. Durante el ingreso se mantuvo afebril y con cierta mejoría clínica, por lo que a los 3 días se pasó el tratamiento a vo y se dio de alta.
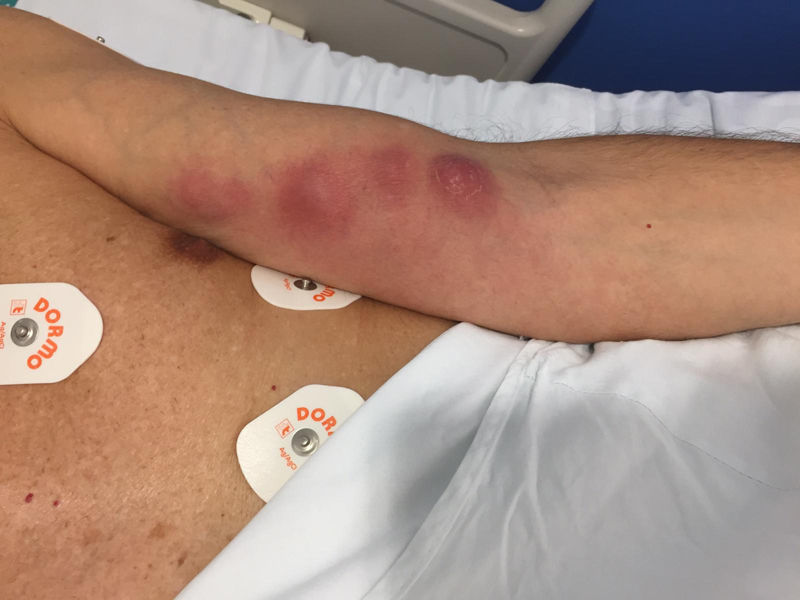
A los 7 días reingresó por progresión de la lesión con aparición de 3 nuevas lesiones inflamatorias fluctuantes siguiendo el mismo trayecto linfangítico (fig. 1), sin fiebre, y analítica con 19.600 leucocitos/L, 87% de neutrófilos y proteína C reactiva normal, sin otras alteraciones. Valorado por Cirugía ortopédica y Traumatología, se realizó desbridamiento de las lesiones con salida de abundante pus amarillento intenso. Se cambió el tratamiento antibiótico a ceftriaxona 1g/24h y linezolid 600mg/12h iv cubriendo microorganismos de la flora cutánea como estreptococos betahemolíticos del grupo A y estafilococos, además de Staphylococcus aureus resistente a la meticilina, por la evolución tórpida. Otras etiologías que se consideraron, aunque como menos probables en este caso, fueron la esporotricosis, dado el antecedente de cuidado de rosales, la nocardiosis cutánea o una micobacteriosis no tuberculosa cutánea, aunque los antecedentes epidemiológicos no lo respaldaban. En los siguientes días presentó mejoría progresiva de los signos inflamatorios locales y normalización de la leucocitosis. A los 10 días del ingreso y en el momento del alta, se obtuvo el resultado del cultivo del absceso, que mostró crecimiento de Nocardia brasiliensis (N. brasiliensis). Se diagnosticó entonces de nocardiosis primaria linfocutánea, cambiándose el tratamiento a cotrimoxazol 160/800mg/8h vo. El antibiograma posterior confirmó sensibilidad a amoxicilina-clavulánico, cefalosporinas de 3.a generación, moxifloxacino, linezolid y cotrimoxazol.
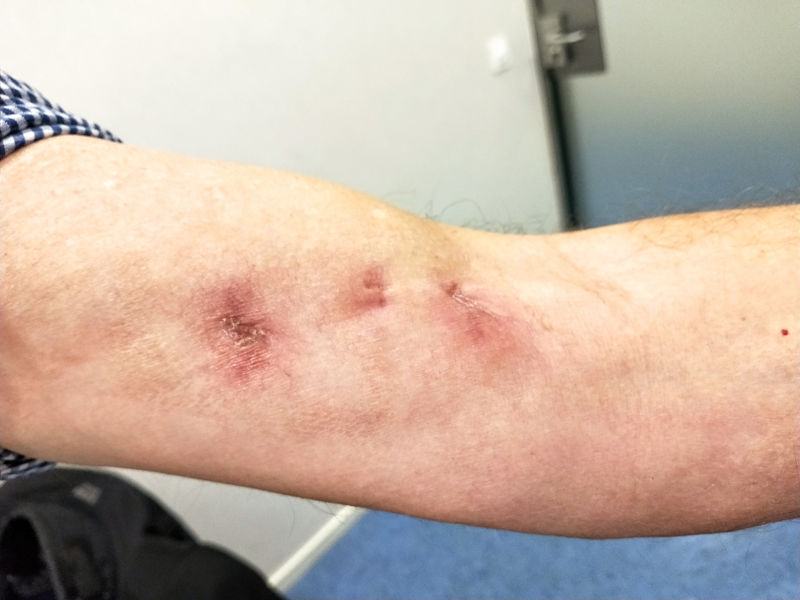
EvoluciónDurante el seguimiento ambulatorio se realizó una resonancia magnética nuclear (RMN) craneal, que descartó la presencia de lesiones en sistema nervioso central (SNC). Completó un curso antibiótico de 3 meses con resolución completa de los signos inflamatorios y cicatrización completa de las heridas quirúrgicas (fig. 2) por lo que se decidió finalizar el tratamiento. Un mes después de acabarlo continuaba asintomático.
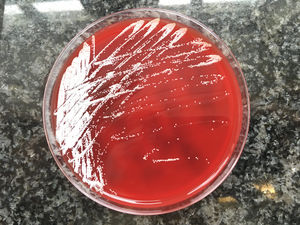
Comentario final/discusiónLa nocardiosis es una enfermedad causada por Nocardia spp. La afectación cutánea por la infección puede ser secundaria a una infección diseminada, cuadro que se produce habitualmente en pacientes inmunocomprometidos, o puede ser primaria (nocardiosis cutánea primaria), más frecuente en pacientes inmunocompetentes por inoculación tras un traumatismo y contaminación con tierra1,2. La nocardiosis cutánea tiene diferentes formas de manifestación: la nocardiosis superficial, el micetoma o la nocardiosis linfocutánea. Esta última consiste en la aparición de múltiples nódulos siguiendo el trayecto de un vaso linfático (distribución esporotricoide) que abscesifican y pueden drenar material purulento espontáneamente o tras desbridamiento3,4. Es frecuente que el paciente explique el antecedente de manipulación de plantas, contacto con animales, picada de un insecto o alguna caída previos. La especie más frecuentemente implicada en la nocardiosis primaria cutánea es N. brasiliensis, como en nuestro caso, aunque también se ha aislado N. asteroides y N. otitidiscaviarum. El diagnóstico de presunción lo da la visualización de bacilos grampositivos delgados y ramificados en la tinción de Gram o mediante tinción para bacilos ácido-alcohol resistentes, mientras que el confirmatorio se obtendrá mediante cultivo en medios convencionales enriquecidos, habitualmente en 5-7 días. Las técnicas de biología molecular pueden dar un diagnóstico más precoz, aunque su uso no está ampliamente extendido. También pueden usarse para la identificación de especie3,5. La morfología de las colonias variará en función de la especie, y en el caso de N. brasiliensis típicamente adquiere un color amarillento, similar al de nuestro paciente (fig. 3)6. Aunque se han descrito casos de resolución tras el drenaje, que es fundamental cuando hay colecciones purulentas de tamaño significativo, habitualmente se requiere de la administración de antibioterapia con cotrimoxazol o alternativas (linezolid, minociclina, cefalosporinas, imipenem, tigeciclina) durante un periodo de hasta 3-4 meses, dependiendo de la extensión del cuadro. Está recomendado realizar una RMN craneal en el diagnóstico de una nocardiosis extracraneal para descartar la presencia de lesiones en SNC1, aunque esta afectación es muy rara en la nocardiosis cutánea primaria y su indicación se deja a criterio clínico. Ya que es un cuadro característico de pacientes inmunocompetentes, no parece necesaria la búsqueda de causas de inmunosupresión más allá de las habituales.