Caso clínico
Mujer de 70 años de edad, con el único antecedente personal de colecistectomía, consultó por la aparición 4 años antes de lesiones asintomáticas de crecimiento lento y progresivo en cuero cabelludo y tronco. Tras la aplicación de distintos corticoides (prednicarbato crema 0,25% y metilprednisolona aceponato crema 0,1% 1 vez al día durante 3 semanas) y antifúngicos tópicos (flutrimazol crema 1% y clotrimazol crema 1% 1 vez al día durante 4 semanas), la paciente no apreció mejoría alguna. No refería fiebre, malestar general ni historia familiar de lesiones similares. A la exploración dermatológica se observaron varias placas eritematosas de bordes irregulares, con alguna zona descamativa, de más de 15 cm de diámetro localizadas en costado derecho y región lumbar izquierda (fig. 1). A la presión con un cristal (diascopia) presentaba un aspecto característico "en jalea de manzana". Tenía otras lesiones de menor tamaño y similares características en cara lateral derecha de cuello y área subauricular derecha; así como tres placas alopécicas de superficie eritemato-descamativa y centro atrófico en cuero cabelludo (fig. 2). No se palparon adenopatías, ni se apreció afectación a nivel de mucosas.
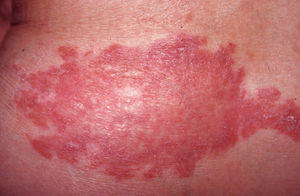
Figura 1. Placa eritematosa con bordes irregulares, de 15 cm de diámetro, localizada en la región lumbar izquierda.
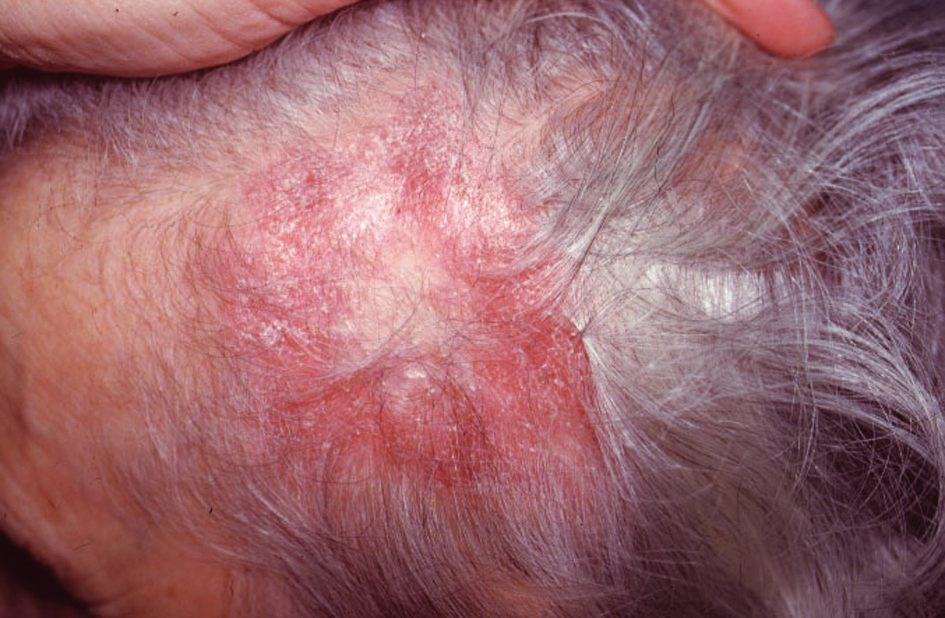
Figura 2. En el área temporal izquierda del cuero cabelludo, placa alopécica de superficie eritemato-descamativa con centro atrófico, de 5 cm de diámetro.
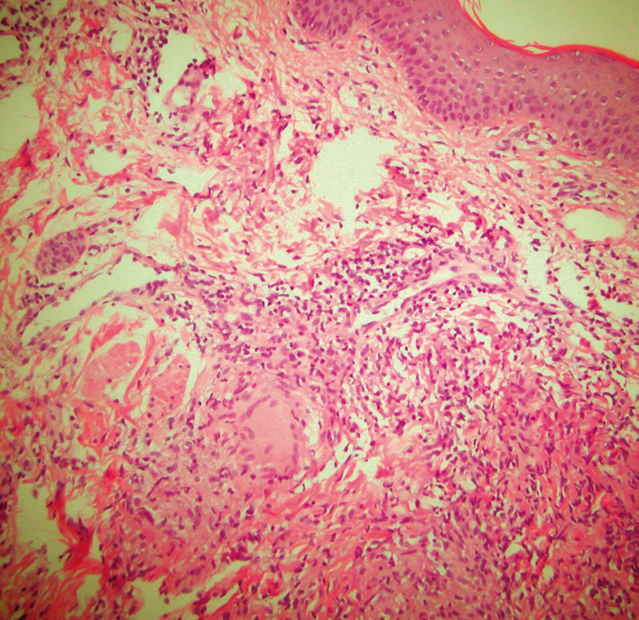
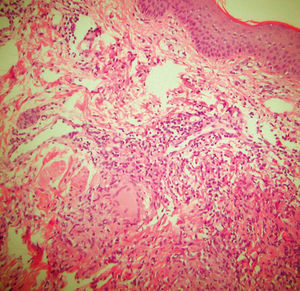
Los estudios de laboratorio, incluidos hemograma, bioquímica completa, proteinograma y análisis de orina, fueron normales. La radiografía de tórax mostró un infiltrado en el lóbulo inferior derecho. La prueba de Mantoux fue positiva, con induración de 22 mm a las 72 h. Se realizó una biopsia de la lesión de costado derecho para estudio histopatológico y microbiológico. El estudio anatomopatológico evidenció, bajo una epidermis normal, infiltrados granulomatosos de tipo tuberculoide, con alguna zona de necrosis central, que ocupaban toda la dermis, constituidos por células epitelioides y células gigantes de tipo Langhans, rodeados por una corona linfocitaria (fig. 3). Tanto en la muestra cutánea como en el esputo no se detectaron bacilos ácido-alcohol resistentes (BAAR) con la tinción de Ziehl-Neelsen, y el cultivo en medio de Löwenstein-Jensen fue negativo.
Figura 3. Estudio histopatológico. Granulomas tipo tuberculoide, rodeados de linfocitos, en la dermis. (Hematoxilina-eosina, ×100.)
Diagnóstico y evolución
Pese a no ser confirmado por el estudio microbiológico, se estableció el diagnóstico de lupus vulgar (tuberculosis cutánea) basado en los hallazgos clínicos e histopatológicos. Se instauró tratamiento tuberculostático específico con isoniazida (300 mg/día), rifampicina (720 mg/día) y pirazinamida (1.800 mg/día) durante 2 meses, continuando con isoniazida (300 mg/día) y rifampicina (600 mg/día) durante 4 meses más. Tras el tratamiento, las lesiones cutáneas mejoraron, pero persistieron lesiones cicatriciales residuales; asimismo, se observó la desaparición del infiltrado pulmonar en controles radiográficos posteriores. La paciente realizó seguimiento durante dos años sin que se apreciase la aparición de nuevas lesiones.
Comentario
La tuberculosis continúa siendo un problema de salud importante en España. Su tasa de incidencia se sitúa en torno a 35 casos nuevos de enfermedad tuberculosa al año (por 100.000 habitantes)1. La tuberculosis cutánea sólo representa el 0,015% de los diagnósticos que se establecen en las consultas externas de dermatología de un hospital, y apenas el 1,5% de las formas extrapulmonares de la tuberculosis2,3. Un elemento esencial en un programa de control de la tuberculosis es el diagnóstico y tratamiento precoz, de ahí la importancia de conocer las distintas formas clínicas de la tuberculosis cutánea, sobre todo del lupus vulgar, la forma más frecuente en Europa1,4,5.
El lupus vulgar se debe habitualmente a una reinfección endógena, por diseminación hematógena, linfática o por contigüidad, en un paciente con alto grado de inmunidad frente a Mycobacterium tuberculosis2. Hasta el 40% de estos pacientes tiene una linfadenitis tuberculosa asociada y un 20%, tuberculosis en otros órganos, de los que el pulmón y el sistema osteoarticular son los más afectados. También se puede originar por inoculación directa tras un tatuaje, una intervención quirúrgica o en el punto de inyección de la vacuna de bacilo de Calmette-Guérin (BCG)2,6.
Clínicamente consiste en una pápula de color marrón-rojizo, que crece con lentitud de manera centrífuga y forma una placa, mientras el centro deja una zona atrófica. Al aplicar diascopia se obtiene una imagen característica "en jalea de manzana". La lesión generalmente es única, con una localización preferente (80%) en la cabeza y el cuello, sobre todo en la nariz, las mejillas y los lóbulos auriculares7. Se han descrito muchas formas, en función de su extensión: generalizadas y de distribución esporotricoide; de los cambios evolutivos: formas en placa, ulcerativa y mutilante, vegetante y tumoral, y por último, la variedad posexantemática, vista tras padecer sarampión2,8. No debemos olvidar que el 10% de las lesiones con más de 10 años de evolución pueden desarrollar un carcinoma epidermoide. Desde el punto de vista histológico se caracteriza por la presencia de granulomas tuberculoides en dermis. Éstos están formados por células epitelioides y células gigantes tipo Langhans y una corona de abundantes linfocitos en la periferia5,6.
La prueba de la tuberculina suele ser positiva, dado que el lupus vulgar es una reactivación cutánea de una tuberculosis quiescente, y su negatividad debe interpretarse como un signo de posible afectación visceral. El cultivo sólo es positivo en el 6% de los casos ya que se trata de formas paucibacilares. El único criterio absoluto para el diagnóstico sería el cultivo positivo para M. tuberculosis, y dado que éste suele ser negativo, como en nuestro caso, el diagnóstico se establece en base a criterios relativos como los hallazgos clínicos, la diascopia, los hallazgos histopatológicos, el Mantoux positivo y, por último, una buena respuesta al tratamiento antituberculoso2,5,6,9. En la actualidad está adquiriendo gran importancia la reacción en cadena de la polimerasa (PCR) para detectar ADN de M. tuberculosis4,10, aunque un resultado negativo no descarta la enfermedad2. El tratamiento no difiere de otras formas de tuberculosis sistémicas. El diagnóstico diferencial se debe realizar con la sarcoidosis, el lupus eritematoso cutáneo crónico, la leishmaniasis, la lepra, las micobacteriosis atípicas, la sífilis terciaria, la enfermedad de Bowen, las micosis profundas y la granulomatosis de Wegener2,7.
Correspondencia: Dr. B. Monteagudo.
Complejo Hospitalario Arquitecto Marcide-Novoa Santos.
Estrada de San Pedro de Leixa, s/n. 15405 Ferrol.
Correo electrónico: benims@hotmail.com
Manuscrito recibido el 20-11-2006; aceptado el 9-2-2007.