Bartonella henselae causa la enfermedad por arañazo de gato (EAG), transmitida por arañazo o mordedura de gato, su principal reservorio. En ocasiones produce neuritis óptica o neurorretinitis.
ObjetivoRevisar estas dolencias en Gipuzkoa (España), 2014-2019.
MétodosRevisión retrospectiva de registros serológicos y clínicos, seleccionando aquellos con manifestaciones clínicas compatibles, contacto con gatos y serología positiva para B. henselae (IFI-IgG≥1/256).
ResultadosSesenta y cuatro pacientes presentaron EAG; entre estos, uno tenía neuritis óptica y 3, neurorretinitis (4/64, 6,3%). En 3 casos un cuadro pseudogripal precedió a los síntomas oculares; 2 presentaron pérdida de agudeza visual al alta, a pesar del tratamiento prolongado con antibióticos y corticoides.
ConclusiónLa neuritis óptica y la neurorretinitis por B. henselae son complicaciones graves que presentan una incidencia no despreciable entre los pacientes con EAG de Gipuzkoa. Recomendamos descartar la EAG en pacientes con síntomas de neuritis óptica o neurorretinitis (pérdida brusca de visión, etc.) y contacto con gatos.
Bartonella henselae causes cat scratch disease (CSD), spread by a cat scratch or bite. Cats are its main reservoir. This sometimes results in optic neuritis or neuroretinitis.
ObjectiveTo review these conditions in Gipuzkoa (Spain), 2014-2019.
MethodsA retrospective review of serology and clinical records, selecting those with consistent clinical signs, contact with cats and positive serology for B. henselae (IgG-IFA≥1/256).
ResultsSixty-four patients had CSD. Of these, one had optic neuritis and 3 had neuroretinitis (4/64; 6.3%). In 3 patients, flu-like symptoms preceded eye symptoms. Two suffered from loss of visual acuity at discharge, despite prolonged treatment with antibiotics and corticosteroids.
ConclusionOptic neuritis and neuroretinitis caused by B. henselae are severe complications with a non-negligible incidence among patients with CSD in Gipuzkoa. We recommend ruling out CSD in patients with symptoms of optic neuritis or neuroretinitis (sudden vision loss, etc.) and contact with cats.
Bartonella henselae es el agente etiológico de la enfermedad por arañazo de gato (EAG), habitualmente una afección benigna y autolimitada, caracterizada por linfadenopatía regional asociada a síntomas pseudogripales1,2, transmitida mediante arañazo o mordedura de gato, su principal reservorio2–4. Menos frecuentemente se pueden presentar manifestaciones extraganglionares1,4, siendo el ojo el órgano más comúnmente afectado5.
El síndrome oculoganglionar de Parinaud es la afectación ocular más característica2,3,5. Otras manifestaciones oculares referidas son uveítis4, neurorretinitis1–4, edema inflamatorio del nervio óptico y oclusiones de los vasos retinianos1,4,5. La neurorretinitis es la complicación más frecuente de la infección y, a su vez, B. henselae es la causa infecciosa más frecuente de neurorretinitis3.
El objetivo del presente trabajo ha sido describir los casos de afectación del segmento posterior ocular asociados a infección por B. henselae, detectados entre 2014 y 2019 en el Hospital Universitario Donostia, que atiende a la mayor parte de la población de Gipuzkoa (∼600.000 habitantes).
MétodosSe obtuvieron de los registros del laboratorio los pacientes con serología positiva a B. henselae. Se consideraron positivos aquellos pacientes con IgG específica≥1/256 (Bartonella IFA, Focus Diagnostics). Se revisaron las historias clínicas correspondientes y se seleccionaron para este estudio aquellos pacientes con manifestaciones clínicas compatibles con afectación ocular del segmento posterior, antecedente de contacto con gatos y resultados serológicos negativos para citomegalovirus, Toxoplasma, VIH, lúes y Borrelia burgdorferi. El estudio fue aprobado por el Comité Ético de Investigación Clínica de Gipuzkoa.
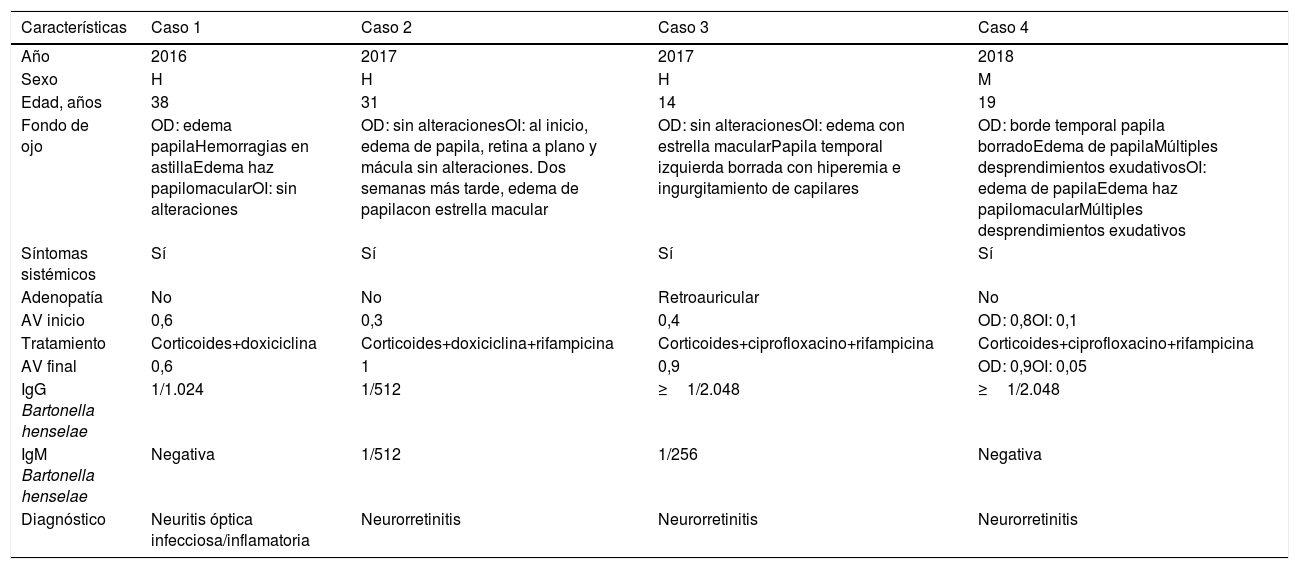
ResultadosSesenta y cuatro pacientes presentaron EAG, 4 de ellos con afectación del segmento ocular posterior (6,3%), uno con neuritis óptica infecciosa/inflamatoria y 3 con neurorretinitis. Las características demográficas, clínicas y serológicas, el tratamiento y la evolución pueden verse en la tabla 1. A continuación se presenta una breve descripción de cada caso.
Características demográficas, clínicas, tratamiento y evolución de los pacientes
| Características | Caso 1 | Caso 2 | Caso 3 | Caso 4 |
|---|---|---|---|---|
| Año | 2016 | 2017 | 2017 | 2018 |
| Sexo | H | H | H | M |
| Edad, años | 38 | 31 | 14 | 19 |
| Fondo de ojo | OD: edema papilaHemorragias en astillaEdema haz papilomacularOI: sin alteraciones | OD: sin alteracionesOI: al inicio, edema de papila, retina a plano y mácula sin alteraciones. Dos semanas más tarde, edema de papilacon estrella macular | OD: sin alteracionesOI: edema con estrella macularPapila temporal izquierda borrada con hiperemia e ingurgitamiento de capilares | OD: borde temporal papila borradoEdema de papilaMúltiples desprendimientos exudativosOI: edema de papilaEdema haz papilomacularMúltiples desprendimientos exudativos |
| Síntomas sistémicos | Sí | Sí | Sí | Sí |
| Adenopatía | No | No | Retroauricular | No |
| AV inicio | 0,6 | 0,3 | 0,4 | OD: 0,8OI: 0,1 |
| Tratamiento | Corticoides+doxiciclina | Corticoides+doxiciclina+rifampicina | Corticoides+ciprofloxacino+rifampicina | Corticoides+ciprofloxacino+rifampicina |
| AV final | 0,6 | 1 | 0,9 | OD: 0,9OI: 0,05 |
| IgG Bartonella henselae | 1/1.024 | 1/512 | ≥1/2.048 | ≥1/2.048 |
| IgM Bartonella henselae | Negativa | 1/512 | 1/256 | Negativa |
| Diagnóstico | Neuritis óptica infecciosa/inflamatoria | Neurorretinitis | Neurorretinitis | Neurorretinitis |
AV: agudeza visual; H: hombre; M: mujer; OD: ojo derecho; OI: ojo izquierdo.
Varón de 38 años que, tras 3 días con malestar general, mialgias y tos, presentó pérdida repentina de visión en el campo inferior del ojo derecho (OD), refiriendo claro nivel horizontal en la mitad del campo de visión. Trabajaba en un entorno rural, con frecuente contacto con gatos. Presentó en ese momento IgG frente a B. henselae 1/1.024 e IgM negativa, disminuyendo 5 meses más tarde el título de IgG a 1/128. Fue diagnosticado de neuritis óptica infecciosa/inflamatoria y tratado con corticoides y doxiciclina durante 6 semanas. Al alta, 9 meses más tarde, la agudeza visual del OD seguía disminuida (0,6).
Caso 2Varón de 31 años que acudió al Servicio de Urgencias tras una semana de fiebre, cefalea frontal y temporal, con disestesias en esa zona, y visión borrosa y dolor en el ojo izquierdo (OI). Era propietario de un gato, del que había recibido múltiples arañazos. Presentó IgG e IgM frente a B. henselae a título 1/512. Diagnosticado de neurorretinitis, fue tratado con corticoides asociados a doxiciclina y rifampicina durante 6 semanas. Al alta, 9 meses más tarde, la agudeza del OI era de 1,0.
Caso 3Varón de 14 años que acudió al Servicio de Urgencias tras una semana de fiebre, cefalea, odinofagia y déficit visual en el OI, que refería como «presencia de puntos negros». Era propietario de varios gatos, incluyendo cachorros. Presentó IgG específica≥1/2.048 e IgM 1/256, disminuyendo los títulos 2 semanas más tarde a 1/512 y <1/64, respectivamente. El paciente fue diagnosticado de neurorretinitis y tratado con corticoides asociados a ciprofloxacino y rifampicina durante 6 semanas. Al alta, 2 meses más tarde, la agudeza visual del OI fue de 0,9.
Caso 4Mujer de 19 años con alteraciones visuales de varios días de evolución, como escotomas dispersos y deformidades de objetos en el OI, acompañados de cefalea holocraneal opresiva de predominio retroocular en el OI. La pérdida de visión fue aumentando y se hizo bilateral. Tenía frecuente contacto con un gato, del que había recibido múltiples arañazos. Presentó una IgG frente a B. henselae≥1/1.024 e IgM negativa, siendo 12 semanas más tarde la IgG de 1/256. Diagnosticada de neurorretinitis, fue tratada con corticoides asociados a ciprofloxacino y rifampicina durante 6 semanas. Al alta, un año más tarde, presentó una agudeza visual de 0,9 en el OD y de 0,05 en el OI, y atrofia de papila en el lado temporal del OI.
DiscusiónEn la literatura se ha descrito afectación ocular en un 5-10% de los pacientes con EAG, la mayoría en forma de síndrome oculoglandular de Parinaud, y en un porcentaje menor en forma de otras manifestaciones atípicas, entre ellas la neurorretinitis1,5. En esta revisión presentaron afectación del segmento ocular posterior, con antecedente de contacto con gatos, 4 casos (6,3%), 3 en forma de neurorretinitis y uno de neuritis óptica infecciosa/inflamatoria.
La neurorretinitis en pacientes con EAG fue descrita inicialmente por Sweeny y Drance en 19706 y se considera la complicación del segmento ocular posterior más frecuente de la infección por B. henselae5,7. Es un síndrome de pérdida de agudeza visual por edema del nervio óptico asociado a exudados maculares, típicamente en forma de estrella2,8, lo que se observó en 2 de los pacientes con neurorretinitis de este estudio (casos 2 y 3, tabla 1).
Clínicamente, la neurorretinitis se manifiesta como una pérdida brusca de agudeza visual, generalmente unilateral1,2,4, a veces precedida por un síndrome pseudogripal1. Los 4 pacientes de este estudio refirieron síntomas inespecíficos previos (fiebre, cefalea, malestar general y/o mialgias), siendo en 3 de ellos la afectación ocular unilateral. Sin embargo, no es infrecuente la afectación bilateral, como informan en su revisión Ksiaa et al. (54,1%)8. La adenopatía regional, característica típica de la EAG, es menos frecuente en la afectación ocular del segmento posterior: Habot-Wilner et al. la describieron en 1/5 de sus pacientes4. En esta serie se observó la presencia de adenopatía retroauricular en uno de los pacientes.
El diagnóstico de EAG ocular se basa en los hallazgos clínicos característicos, historia de contacto con gatos y serología indicativa de infección reciente por B. henselae (IgM positiva y/o IgG≥1/256)8. Los 4 casos aquí presentados tuvieron resultados serológicos positivos (todos IgG≥1/512; y 2 IgM≥1/256). Es frecuente que en el contexto de la EAG no se detecte IgM específica por ser la enfermedad subaguda (los pacientes pueden ser asistidos de forma tardía), y ser la IgM en las infecciones por B. henselae de duración efímera2.
Para el tratamiento de la neurorretinitis se recomienda generalmente doxiciclina, rifampicina, macrólidos o fluoroquinolonas, normalmente combinando 2 antibióticos1. En la última revisión de UpToDate9 se recomienda tratamiento antibiótico combinado y asociado a corticoides para todos los pacientes con neurorretinitis secundaria a EAG: doxiciclina y rifampicina en mayores de 8 años y azitromicina o SXT y rifampicina en menores de esa edad. No hay consenso sobre la duración óptima del tratamiento, habiendo sido recomendado mantenerlo durante 6 semanas9.
Si bien la afectación ocular por EAG puede resolverse espontáneamente con un pronóstico visual favorable en pacientes inmunocompetentes1,8, no es infrecuente la persistencia de déficits visuales, como se ha observado en el 6-13,5% de los casos en algunas revisiones4,7, por lo que es importante efectuar un seguimiento oftalmológico estricto de estos pacientes. Dos de los pacientes de este estudio presentaron una disminución unilateral de la agudeza visual al alta a pesar del tratamiento antibiótico prolongado: el paciente con neuritis óptica infecciosa/inflamatoria presentó una agudeza visual de 0,6 en el OD y uno de los pacientes con neurorretinitis, 0,05 en el OI.
En conclusión, la afectación del segmento ocular posterior es una complicación de la EAG que en ocasiones puede tener secuelas graves como la pérdida de agudeza visual, cuya trascendencia es realzada por el hecho de que la EAG afecta frecuentemente a sujetos jóvenes (más años potenciales de discapacidad acumulada). Es necesario considerar la posibilidad de infección por B. henselae en toda afectación inflamatoria del segmento ocular posterior para iniciar lo antes posible el tratamiento específico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.