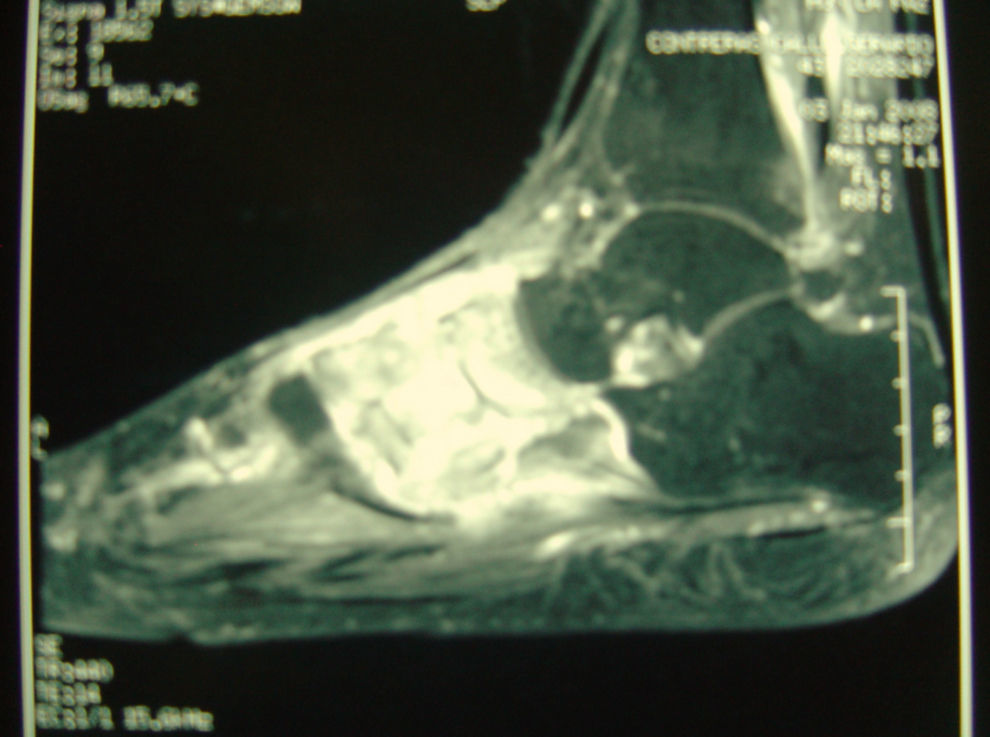
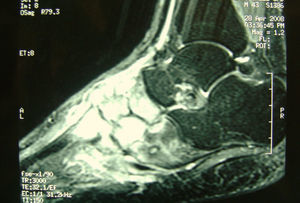
Presentamos el caso de un paciente varón de 44 años, sin antecedentes personales de interés, natural de Bolivia, que lleva en España 7 años. Mecánico de profesión. Hace un año refiere traumatismo leve en el pie derecho al golpear un balón de fútbol y presenta desde entonces dolor mecánico en el dorso del pie sin fiebre ni otra sintomatología asociada. Acude en varias ocasiones a su médico de atención primaria y a urgencias, donde se descarta la presencia de fracturas u otro tipo de lesión ósea. Transcurridos 6 meses de evolución comienza con eritema, induración y aparición de una colección en la zona dorsolateral del pie junto a impotencia funcional. El traumatólogo valora al paciente y solicita una radiografía del pie, donde no se observa ninguna lesión ósea, y una resonancia magnética (RM) que informa “osteomielitis del tarso con imagen abscesificada en margen lateral del pie” (fig. 1). Con el diagnóstico de “osteomielitis crónica del pie derecho” se interviene quirúrgicamente y se realiza limpieza y desbridamiento de hueso y partes blandas con toma de cultivos intraoperatorios para bacterias que muestran crecimiento para Staphylococcus aureus sensible a la meticilina por lo que se inicia tratamiento antibiótico con amoxicilina-clavulánico intravenoso durante 15 días, que se prolonga por vía oral 2 meses. No se tomaron muestras para cultivo de micobacterias ni para estudio en anatomía patológica.
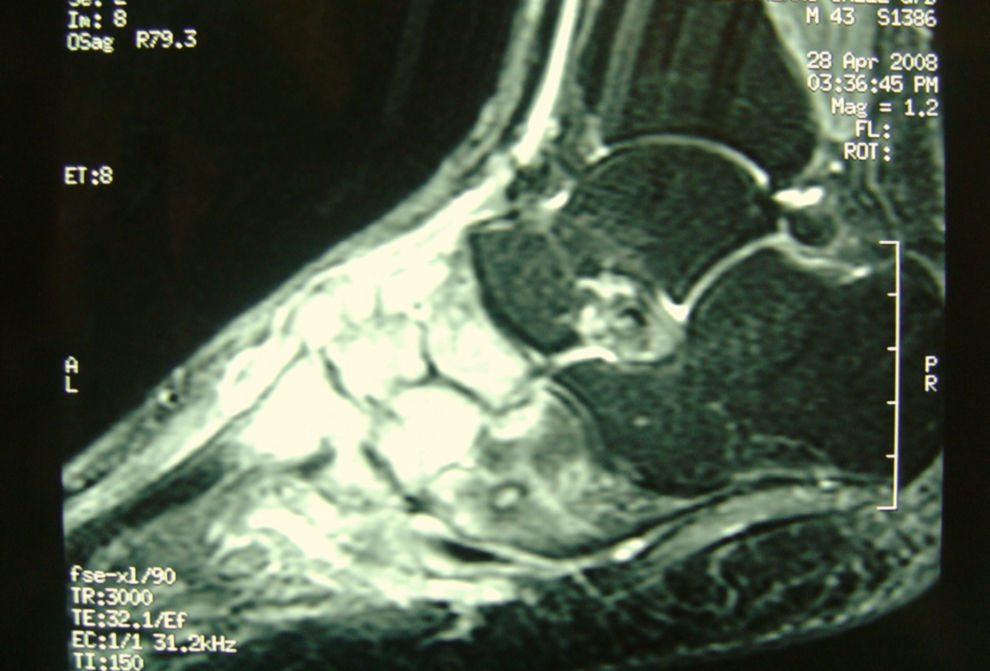
EvoluciónDurante este tiempo el paciente refiere una discreta mejoría de la sintomatología. A los 3 meses presenta reaparición del dolor con tumefacción importante del dorso del pie y limitación funcional. La analítica demuestra ausencia de leucocitosis con una VSG de 46 mm/h y PCR de 16 mg/l. Se realiza nueva resonancia magnética (RM) que informa “alteración ósea en tarso, metatarso, escafoides, cuñas y cuboides con aumento de partes blandas en región dorsal” (fig. 2). Con el diagnóstico de “osteomielitis crónica extensa” se lo reinterviene. En los hallazgos quirúrgicos se observan 2 masas de partes blandas en el mediopié, de aspecto caseificante e importante destrucción del hueso y el cartílago en la articulación de Chopart. Se toman varias muestras intraoperatorias para Microbiología y Anatomía Patológica.
Segunda resonancia magnética del pie derecho: “alteración de la esponjosa ósea en huesos cortos tarsianos y bases de metatarsianos, con afectación difusa de escafoides, cuñas y gran parte de cuboides. Se aprecian zonas de adelgazamiento cortical y aumento de partes blandas en la región dorsal, hallazgos compatibles con extensa osteomielitis”.
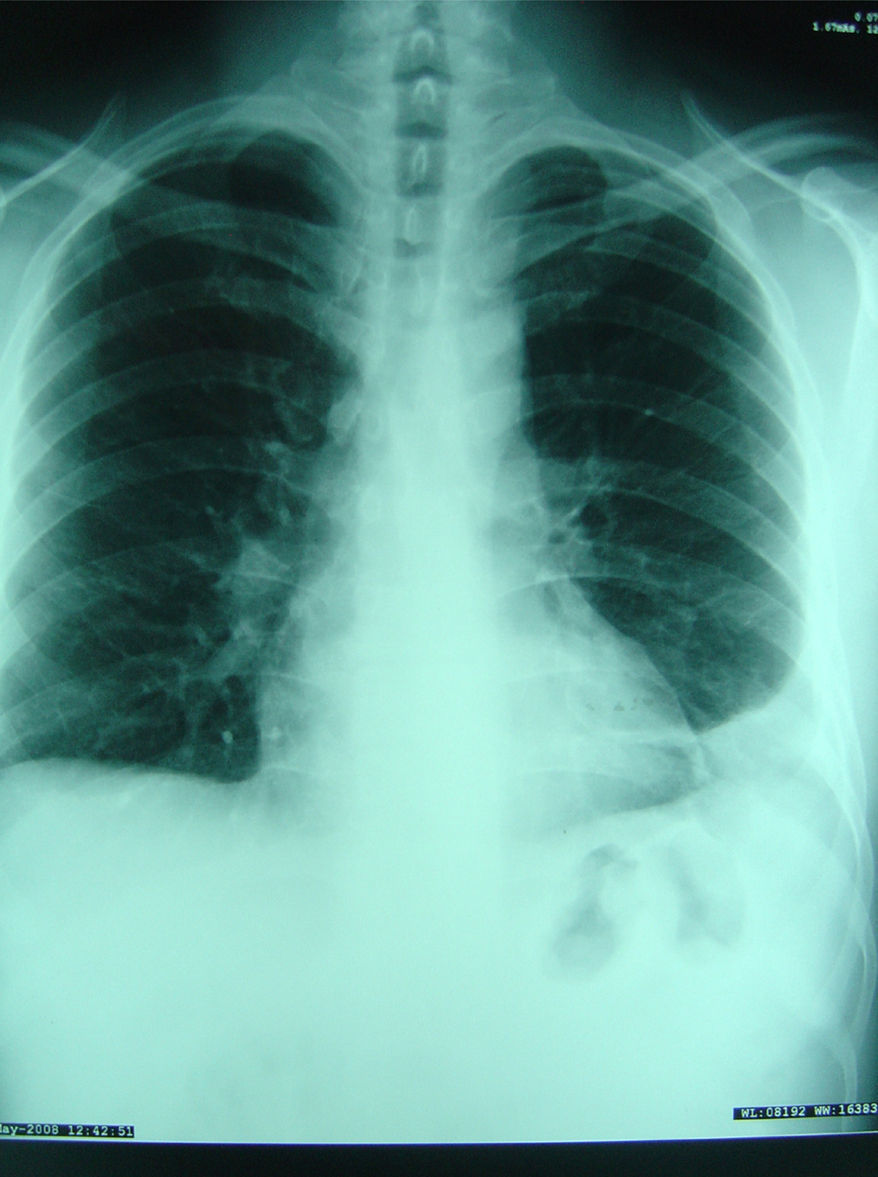
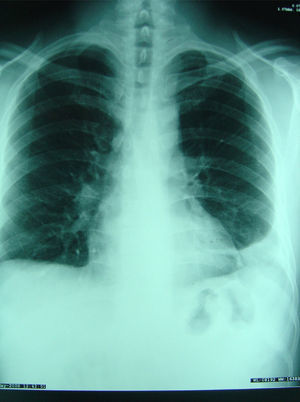
El estudio anatomopatológico revela la presencia de “osteomielitis crónica granulomatosa no caseificante, de aspecto tuberculoide, con PCR positiva para Mycobacterium tuberculosis”. Los cultivos de microbiología fueron negativos para bacterias y micobacterias. Con el diagnóstico final de “osteomielitis crónica granulomatosa de etiologia tuberculosa” se inicia tratamiento tuberculostático con 4 fármacos (isoniacida 300mg/día, rifampicina 600mg/día, pirazinamida 25mg/kg/día y etambutol 15mg/kg/día). Se realiza Mantoux que es positivo, radiografía de tórax (fig. 3) con mínimo derrame pleural izquierdo y TAC torácica: “derrame pleural izquierdo de aspecto encapsulado con engrosamiento pleural y algún micronódulo en el vértice izquierdo”.
Durante el postoperatorio el paciente presenta disminución de marcadores inflamatorios y mejoría clínica significativa por lo que se lo da de alta, y completa 9 meses de tratamiento antituberculoso. Se realizó seguimiento del paciente durante un año. La radiografía al final del tratamiento muestra un colapso del escafoides con pinzamiento y desestructuración de la articulación escafocuneana y cuneometatarsianas, que ocasiona como secuela un pie plano valgo que le causa molestias moderadas pero que le permiten realizar una vida normal.
ComentarioLa tuberculosis osteoarticular ocurre en un 10-35% de los casos de tuberculosis extrapulmonar y representa <3% de todos los casos de tuberculosis. En la mitad de los casos se afecta la columna vertebral y se denomina entonces mal de Pott (columna dorsal baja o lumbar), al que le siguen en frecuencia la artritis (principalmente de cadera y rodilla) y la osteomielitis extraespinal. Se han descrito casos de osteomielitis esternal, costal, huesos del carpo, mastoiditis, sínfisis del pubis y sacroilíacas1,2. En algunas series españolas se han descrito incidencias algo mayores para la tuberculosis osteoarticular con participación de población inmigrante hasta en un 15%3.
La tuberculosis del pie tiene una incidencia baja, <10% de las tuberculosis óseas. Al hacer una revisión de la bibliografía se encuentran casos aislados descritos4–7 y se encuentran 2 series en la India, una que recoge 74 pacientes, la de Dhillon et al8, y una revisión de Tuli et al de 1.074 casos de tuberculosis ósea durante un período de 32 años en que documentan 154 casos (14,1%) en el pie y el tobillo9.
La tuberculosis del pie siempre es secundaria a un foco primario no fácilmente identificable. En la mayoría de los casos la infección comienza en un solo hueso, se extiende después a los huesos y articulaciones adyacentes, y puede fistulizar. La tuberculosis del pie se observa más frecuentemente en el calcáneo, seguido por la infección del medio tarso, la articulación de Lisfranc y el tobillo7,8.
El diagnóstico clínico de la osteomielitis tuberculosa es difícil: primero, porque la única manifestación suele ser dolor local de aparición insidiosa; segundo, porque prácticamente cualquier hueso puede estar implicado y la afectación múltiple suele conducir a un diagnóstico erróneo de malignidad metastásica, y, tercero, porque la infección tuberculosa se puede manifestar después de un traumatismo o una cirugía, por lo que la posibilidad de sobreinfección bacteriana confundiría también el diagnóstico10,11.
El diagnóstico diferencial debe hacerse con otras entidades, como pie madura en países tropicales, osteomielitis crónica piógena, artritis reumatoide, tumores óseos benignos o incluso sarcoma de Kaposi en casos avanzados.
Desde el punto de vista radiológico la tuberculosis se puede presentar primero como una esclerosis y después como lesiones osteolíticas12. Los secuestros óseos son poco frecuentes y son habituales cuando la tuberculosis afecta a huesos largos. La TAC y la RM son fundamentales ya que pueden demostrar alteraciones óseas más precoces que la radiología, a las 6–12 semanas. En fases más avanzadas de esta enfermedad los cambios destructivos en el hueso son mayores13,14. Aunque la TAC y la RM se muestran útiles en el diagnóstico no son las pruebas solicitadas en el momento inicial de la presentación. El diagnóstico definitivo lo dará la biopsia con la presencia de granulomas en los tejidos y los cultivos microbiológicos. El porcentaje de falsos negativos en los cultivos es alto ya que la enfermedad es paucibacilar. En la serie de Dhillon et al, sólo 4 de 66 casos de tuberculosis de localización en el pie presentaron cultivo de micobacterias positivo para M. tuberculosis14.
El tratamiento es principalmente médico. El Centers for Disease Control and Prevention, la American Thoracic Society y la Infectious Diseases Society of America recomiendan un curso de 6 a 9 meses con tuberculostáticos (isoniazida, rifampicina, pirazinamida y etambutol) los 2 primeros meses e isoniazida más rifampicina en la fase de consolidación. Éste se debe prolongar si la enfermedad es extensa, si no se puede emplear rifampicina o si hay una baja respuesta al tratamiento teniendo en cuenta la baja penetración de los tuberculostáticos en el hueso. El tratamiento quirúrgico es coadyuvante e indicado en la limpieza y drenaje de abscesos y para disminuir dolor o mejorar la funcionalidad articular15.