Introducción
Las enfermedades de transmisión sexual (ETS), incluidas la sífilis y la infección por el virus de la inmunodeficiencia humana (VIH), representan un problema de salud pública por su morbilidad y mortalidad 1. La sífilis es una ETS producida por la espiroqueta Treponema pallidum, que facilita la transmisión de otras ETS que tratada a tiempo suele curar sin dejar secuelas y sus tasas de incidencia en España descendieron de forma llamativa hasta finales de la década de los años noventa1,2. La infección por el VIH que inicialmente en España afectó sobre todo a usuarios de drogas por vía parenteral, alcanzó su máxima incidencia a mediados de los años noventa, y posteriormente se produjo un cambio epidemiológico, con disminución de los casos de sida e incremento de la transmisión sexual en relación con la parenteral 3,4. Dado que ambas infecciones, la sífilis y el VIH, comparten mecanismos de transmisión, la coinfección no es rara en un mismo individuo, lo que puede tener una trascendencia epidemiológica y clínica de gran importancia 5,6. Por un lado, al igual que ocurre con otras ETS, la sífilis facilita la transmisión del VIH 7 y, por otro lado, la presentación clínica, el diagnóstico serológico y el tratamiento de la sífilis tienen una serie de peculiaridades en los pacientes VIH positivos 5,6,8. Otro aspecto importante a tener en cuenta es el posible impacto que la sífilis puede ejercer en la infección por el VIH en cuanto a la situación inmunovirológica de los pacientes 9.
Para el correcto tratamiento de los pacientes coinfectados por estas ETS es importante conocer las características de la sífilis en pacientes con infección por el VIH.
Epidemiología
En el último tercio del siglo xx hubo un descenso permanente de la incidencia de sífilis en Norteamérica y Europa asociado a las medidas preventivas que se generalizaron con la epidemia del VIH 10. Sin embargo, en los últimos años estamos asistiendo a un resurgir de esta enfermedad y se han documentado brotes de sífilis en diversas ciudades norteamericanas y europeas 11-22. Las razones que explicarían este hecho incluyen la migración de sujetos procedentes de países con elevada prevalencia, los cambios en las conductas de riesgo, el uso de drogas de diseño y, sobre todo, la reducción de las medidas de protección en las relaciones sexuales 20,21,23,24. El aumento de comportamientos sexuales de riesgo está ocurriendo sobre todo en determinados grupos de población, como son los varones homosexuales 5,10-24. Este cambio de tendencias ha coincidido con la mejoría en el pronóstico de los pacientes infectados por el VIH tras la introducción del tratamiento antirretroviral de gran actividad (TARGA), que parece haber llevado a una cierta relajación en las medidas de prevención en colectivos de riesgo 25-28. Así, la mayoría de los brotes previamente referidos se ha descrito en varones homosexuales con infección por el VIH 11-19. Además, en algunos brotes se ha destacado la práctica de sexo oral sin protección como posible conducta de riesgo para contraer la sífilis en el colectivo homosexual 5,14,17,21,29.
La tasa de coinfección de sífilis y VIH varía en función de la prevalencia de cada una de estas enfermedades en la población analizada junto con los factores de riesgo individuales. En una revisión de 30 estudios en los que se analizaba la tasa de infección por el VIH en pacientes diagnosticados de sífilis en Estados Unidos, la mediana de seroprevalencia del VIH fue del 15,7% (25,7% en varones y 12,4% en mujeres), alcanzando tasas del 22,5-70,6% en usuarios de droga por vía parenteral y de hasta un 68-90% en homosexuales 30. En un estudio español de 1.161 pacientes con VIH, la seroprevalencia de sífilis era del 13% y un 4% más se diagnosticó de sífilis durante un período de seguimiento de 38 meses 31. Un dato preocupante observado en diversos centros españoles 19,32 es que hasta un 70% de los casos de sífilis se diagnostica en pacientes con infección por el VIH conocida, muchos de ellos en TARGA, lo que refleja un fallo en las medidas de prevención de estos pacientes.
A todos los pacientes que presenten una ETS se les debe realizar la serología del VIH y, de igual forma, a todo individuo diagnosticado de infección por el VIH se le debe realizar un cribado inicial de sífilis 5,33. Las guías británicas vigentes recomiendan además la realización anual de la serología de sífilis a todos los pacientes con VIH en seguimiento, y hay que considerar su realización trimestralmente en caso de un brote local. Estas recomendaciones se basan en la opinión de expertos más que en la evidencia científica y deberían revisarse a la luz de la información epidemiológica que vaya surgiendo 33.
Clínica
Aunque la sífilis se ha clasificado típicamente en 3 fases primaria, secundaria y terciaria su presentación clínica puede ser muy variable 2,6. Además, en los pacientes con infección por el VIH la sífilis se presenta con frecuencia de forma atípica y generalmente de un modo más radical que en la población seronegativa 5. La sífilis primaria es frecuentemente más asintomática y la lesión inicial puede ser extragenital en un número considerable de casos 5,14,17,21,29. La sífilis secundaria y la infección latente son las formas más habituales de presentación en los pacientes con el VIH 5. Las lesiones cutáneas son la manifestación más común del secundarismo luético y generalmente consisten en una erupción cutánea maculopapular generalizada con afección de palmas y plantas 2,6. En los pacientes con VIH, la sífilis es sólo una de muchas causas de lesiones cutáneas y, aunque se puede presentar con las lesiones típicas, la erupción es atípica con mayor frecuencia que en la población no VIH y puede tener manifestaciones sistémicas más floridas 5,34,35. Las manifestaciones musculoesqueléticas pueden asociarse a la sífilis secundaria y terciaria. La artritis puede ser la forma inicial de presentación de la sífilis en pacientes con VIH y la sinovitis puede ocurrir en casos de inmunodepresión grave. La afección ocular, fundamentalmente la uveítis, puede ocurrir en cualquier fase de la infección y en los individuos con VIH suele ser más grave 2,5,6.
En cuanto a la neurosífilis, Treponema pallidum invade el sistema nervioso central (SNC) en el 25% de los pacientes con sífilis temprana no tratada, independientemente de la serología para el VIH. Posteriormente, Treponema desaparece espontáneamente del SNC, persiste en ausencia de síntomas (meningitis sifilítica asintomática) o progresa clínicamente (meningitis sifilítica aguda sintomática). Sin tratamiento, la infección meníngea persistente o progresiva puede dar lugar con los años a una sífilis meningovascular o a una neurosífilis 36, la cual se desarrolla en aproximadamente un 10% de pacientes sin VIH 2,6. En los pacientes con VIH, la afección del SNC es más frecuente que en la población sin el VIH 5. Así, en un estudio español 37, la prevalencia de neurolúes por determinación del test de serología luética (VDRL, venereal disease research laboratory) en el líquido cefalorraquídeo (LCR) en pacientes VIH con sífilis no tratada fue del 23,5%, y la mayoría de los pacientes presentaba cefalea moderada. Aunque la afección del SNC en los individuos con VIH es con más frecuencia asintomática, la clínica puede ser muy diversa, y puede incluir cefalea, alopecia, meningomielitis, síndromes medulares, goma con manifestaciones focales, alteraciones del comportamiento y deterioro cognitivo 5,37,38. Se ha indicado también que el VIH acelera y modifica el curso clínico de la neurolúes y que las complicaciones neurológicas son más frecuentes y pueden aparecer con cualquier grado de inmunodepresión 5,39. En un estudio reciente, los pacientes con recuento de linfocitos CD4 inferior a 350 células/μl presentaron un riesgo de neurolúes, definida por una pleocitosis superior a 20 células/μl o VDRL positivo en LCR, 3 veces superior a los demás pacientes 40. Por último, en relación con la neurosífilis en pacientes con infección por el VIH, no existe uniformidad en cuanto a las indicaciones de la punción lumbar, un tema de gran interés que se discute en el apartado siguiente 5,40,41.
Otras formas clínicas de la sífilis, como las manifestaciones cardiovasculares, que suelen aparecer en la fase terciaria, son raras en individuos VIH muy probablemente por el relativamente corto tiempo de evolución desde el inicio de la epidemia del VIH 5.
Diagnóstico
T. pallidum no puede cultivarse en el laboratorio de microbiología, por lo que el diagnóstico suele establecerse en función de la visualización directa de la espiroqueta en muestras clínicas o, más comúnmente, por pruebas serológicas 2,6,42. Se dispone de 2 tipos de pruebas serológicas: a) las no treponémicas, VDRL o RPR, que se basan en la detección de anticuerpos Ig (inmunoglobulina) G o IgM (reaginas) en el suero de pacientes con sífilis que reaccionan frente antígenos que contienen cardiolipina-colesterol-lecitina. Estas pruebas son de bajo coste, se suelen utilizar por un lado como cribado y, por otro, en el seguimiento de los pacientes tratados, y b) las treponémicas basadas en la absorción (FTA-ABS), la microhemaglutinación (MHA-TP) y la aglutinación (TPPA), que se utilizan como confirmación cuando las anteriores son positivas 2,6,42.
En la población general, durante la sífilis primaria las pruebas serológicas son negativas en aproximadamente un 14% de los casos y alcanzan el pico durante la sífilis secundaria y posteriormente descienden, de tal forma que hasta el 20-25% de los pacientes con sífilis latente tardía no tratada puede tener las pruebas reagínicas negativas, mientras que las treponémicas persisten positivas en casi todos los casos con una sensibilidad del 97-98% en la sífilis latente. Tras un tratamiento correcto las pruebas reagínicas se negativizan en el 95% de los pacientes no VIH en el primer año, mientras que las pruebas treponémicas suelen persistir positivas de por vida 2,6,42. En los pacientes coinfectados con el VIH hay una serie de particularidades en cuanto a la serología de la sífilis 5. En primer lugar, presentan serología negativa durante la sífilis primaria y secundaria más frecuentemente que en la población general 43. En segundo lugar, la tasa de falsos negativos de las pruebas reagínicas por el efecto prozona es superior 44. En tercer lugar, las pruebas reagínicas pueden persistir positivas en mayor número de casos y durante un tiempo más prolongado, hasta 2 años 45-47.
Por último, la reacción en cadena de la polimerasa utilizando secuencias de la ADN polimerasa I, que ha demostrado una sensibilidad y especificidad del 95% en el caso de sífilis precoz 48, deberá demostrar su utilidad en los casos con pruebas negativas o en las manifestaciones atípicas de la enfermedad, con la limitación añadida de su disponibilidad sólo en determinados centros.
Neurosífilis
La presencia en LCR de pleocitosis superior a 5 células/ μl e hiperproteinorraquia son indicativas de neurosífilis 41,49. Diversos estudios de principios del siglo xx demostraron que estas anomalías del LCR ocurren en aproximadamente un 70% de los pacientes con sífilis precoz 40,41. En los pacientes con infección por el VIH, la pleocitosis, hiperproteinorraquia e hipoglucorraquia suelen ser más intensas que en la población no VIH 5,40,41. El problema diagnóstico es que el propio VIH puede inducir pleocitosis e hiperproteinorraquia indistinguibles de las debidas a la neurolúes; sin embargo, una pleocitosis superior a 20 células/μl es más probable que se deba a la sífilis que al VIH 50. La prueba serológica de referencia para el diagnóstico de la neurosífilis es la prueba no treponémica VDRL, con una elevada especificidad pero con una sensibilidad inferior al 30% 41,49. Marra et al 51 proponen que la determinación de FTA-ABS en LCR junto con el porcentaje de linfocitos del LCR que corresponden a células B podría utilizarse para el diagnóstico de neurosífilis en los pacientes con VDRL en LCR negativo. No obstante, ello debería validarse en estudios prospectivos y con una muestra representativa. En cuanto a la indicación de la punción lumbar en pacientes con VIH con sífilis no hay unanimidad de criterios 41. Algunos autores la recomiendan en todos los pacientes VIH positivos, independientemente del estadio en el que esté la sífilis 37. Las guías americanas y europeas indican la punción lumbar, además de en los casos con sospecha clínica de neurosífilis, con evidencia de sífilis terciaria y con fracaso terapéutico, en los pacientes con VIH con sífilis latente tardía o de duración desconocida 49,52. Las guías británicas 33, por el contrario, sólo recomiendan la realización de punción lumbar en los pacientes que presenten signos o síntomas neurológicos, y plantean como una estrategia alternativa asegurar que todos los pacientes con VIH con sífilis reciban un tratamiento antibiótico que alcance concentraciones treponemicidas en el LCR. La mayor controversia se presenta en los casos de sífilis precoz 41. Algunos expertos americanos recomiendan el análisis del LCR antes del tratamiento de los pacientes con VIH con sífilis precoz y una punción lumbar de seguimiento a los 6 meses 49. Las guías europeas sólo contemplan la punción lumbar en la sífilis precoz en los pacientes con VIH a los 2 años del tratamiento 52. Un reciente estudio 40 de 65 pacientes con neurosífilis, 50 de ellos coinfectados por el VIH, puso de manifiesto que tanto un RPR sérico ≥ 1:32 como un recuento de linfocitos CD4 < 350 células/μl eran factores de riesgo independientes para el desarrollo de neurosífilis, y el riesgo se multiplica por 18 en los pacientes con ambos criterios. Estos hallazgos indican que la decisión de realizar la punción lumbar en función exclusivamente del estadio clínico no es la ideal y que, concretamente en la sífilis precoz, la situación inmunológica del paciente y el valor plasmático de RPR pueden ayudarnos a seleccionar mejor a los pacientes para esta prueba.
Tratamiento
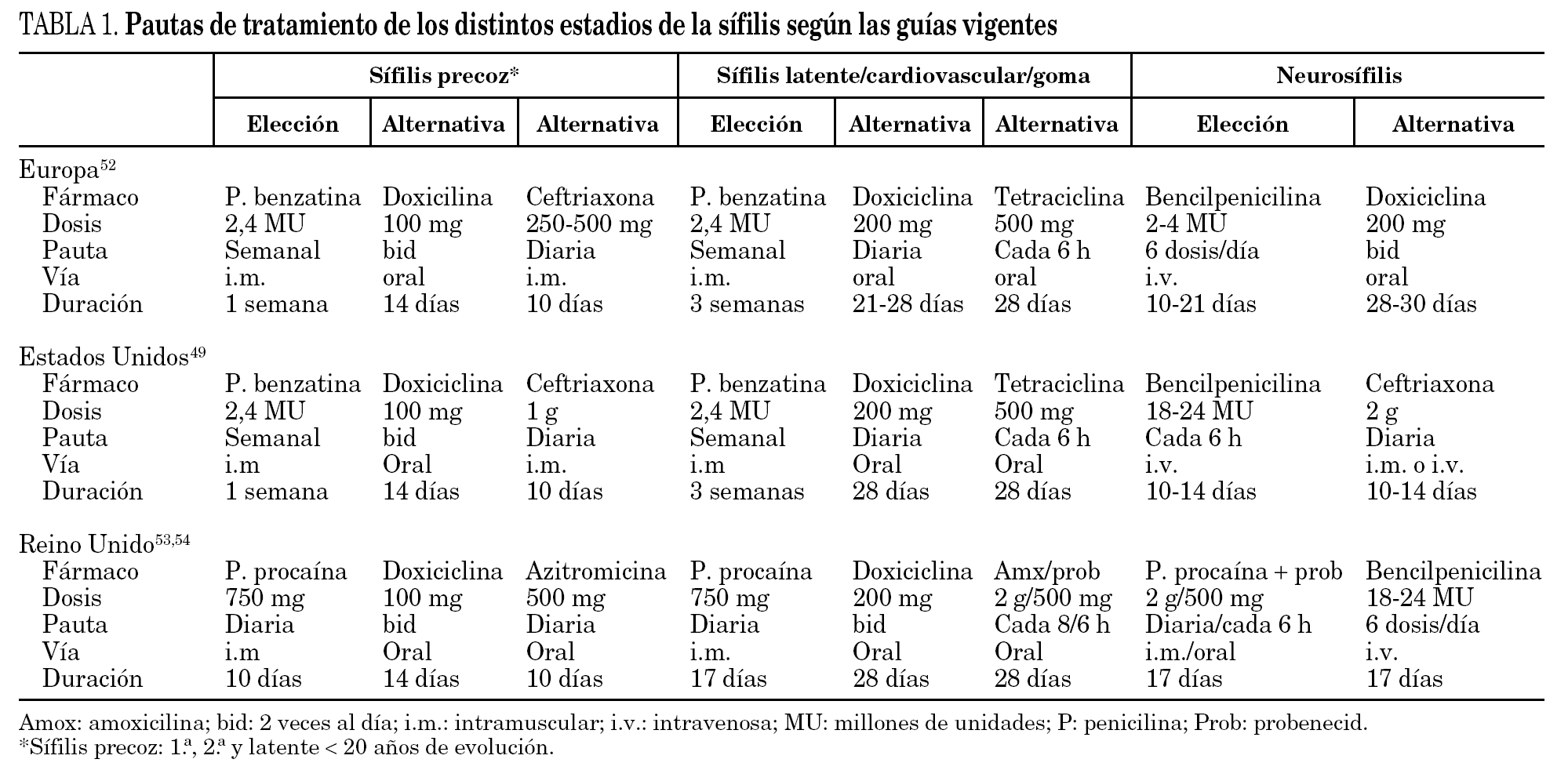
La penicilina continúa siendo el tratamiento de elección para todos los estadios de la sífilis y un principio básico de éste es mantener concentraciones séricas treponemicidas de forma prolongada 2,6,8,49,52-54. En la tabla 1 se reflejan las pautas de elección y alternativas para la población general según las guías vigentes 8. En los pacientes coinfectados por el VIH se ha demostrado un curso más agresivo y rápido de la sífilis, así como una mayor prevalencia de fracasos terapéuticos 55,56. Esto ha creado cierta controversia en cuanto a la efectividad de los regímenes habituales para el tratamiento de la sífilis en los pacientes con VIH 8. En general, las guías 33 proponen que estos pacientes sean tratados de igual manera que los no VIH, salvo las excepciones siguientes: los Centres for Disease Control and Prevention 49 recomiendan 3 dosis de penicilina benzatina en la sífilis precoz y las guías británicas indican tratar todos los casos de sífilis en pacientes con VIH con las pautas de neurosífilis 53,54.
Seguimiento
La mayoría de pacientes VIH negativos presenta un descenso de los títulos séricos de las pruebas reagínicas hasta la negativización, generalmente al año de un tratamiento eficaz 2,6. En la población con VIH la serología puede tardar hasta 2 años en negativizarse y permanece positiva más frecuentemente que en los individuos seronegativos 5. El seguimiento tras el tratamiento de un episodio de sífilis debe incluir una determinación serológica trimestral durante el primer año hasta la negativización o estabilización, por debajo de 4 veces el valor basal, de los títulos serológicos. Un aumento posterior de los títulos plantea el diagnóstico diferencial entre recidiva o reinfección y, en cualquier caso, estaría indicado tratar de nuevo al paciente 33. En cuanto a la neurolúes, tras el tratamiento con penicilina intravenosa, lo esperado es una normalización o estabilización de los marcadores biológicos en el LCR, siendo el recuento de leucocitos el mejor indicador de la respuesta terapéutica 41,. El índice de proteínas tiene poco valor y el título de VDRL puede descender muy lentamente e incluso permanecer positivo a títulos bajos 36,46,47. En las guías americanas 49, el éxito terapéutico se basa en un descenso de los leucocitos en el LCR a los 6 meses y la normalización de todos los parámetros máximo a los 2 años, y en caso contrario está indicado el retratamiento. Las guías europeas 52 recomiendan la punción lumbar no antes de 1-2 años tras el tratamiento de la sífilis precoz y de 2 años tras el tratamiento de la neurosífilis; cualquier alteración del LCR en un paciente asintomático antes de estos plazos de tiempo se considera irrelevante.
Impacto de la sífilis en la situación inmunovirológica
Un aspecto importante a tener en cuenta cuando un paciente presenta coinfección por el VIH y la sífilis es el posible impacto que ésta puede ejercer en la situación inmunovirológica del individuo 9. La lúes puede incrementar la activación inmunológica y la secreción de citocinas, y así favorecer la replicación del VIH 57-59. Además, las úlceras genitales pueden inducir un aumento de la carga viral y un descenso del recuento de linfocitos CD4 59. Tres estudios recientes han evidenciado un incremento de la carga viral y un descenso de los linfocitos CD4 en pacientes con VIH y sífilis precoz 32,60,61. En un estudio multicéntrico nacional 32 en el que se incluyó a 118 pacientes con infección por el VIH diagnosticados de sífilis precoz, la carga viral aumentó en un 27,6% de los pacientes, y destacó que 11 (25,0%) de los que estaban suprimidos antes del episodio de sífilis, presentaron carga viral detectable durante éste.
Puntos destacados. Implicaciones clínicas
Epidemiología
Resurgir de la sífilis.
Brotes en varones jóvenes, homosexuales y con infección por el VIH.
Relajación de medidas de prevención.
Riesgo de aumento de la incidencia del VIH.
Clínica
Atípica y más radical.
Diagnóstico
Diferencias en la evolución serológica respecto a la población sin VIH.
Controversia en la indicación del análisis del líquido cefalorraquídeo (LCR).
Interpretación de los hallazgos del LCR: VIH frente a sífilis.
Tratamiento
La penicilina sigue siendo el fármaco de elección.
Seguimiento
Controles serológicos trimestrales durante el primer año tras sífilis tratada.
Dificultad en el diagnóstico diferencial entre recidiva y reinfección.
Análisis del LCR tras 1-2 años del tratamiento.
Impacto de la sífilis en el VIH
Deterioro inmunológico y rebotes de carga viral en coinfectados.
Riesgo de transmisión del VIH.
Correspondencia: Dra. R. Palacios Muñoz.
Unidad de Enfermedades Infecciosas. Hospital Virgen de la Victoria.
Campus Teatinus, s/n. 29010 Málaga. España.
Correo electrónico: med006809@saludalia.com