La serología luética en la sífilis primaria puede ser negativa los primeros 5-15 días. El objetivo de este trabajo fue evaluar los beneficios de incluir la microscopia de campo oscuro (MCO) en el algoritmo diagnóstico de la sífilis primaria.
MetodologíaSe incluyó a todos los pacientes que acudieron a una clínica de infecciones de transmisión sexual de la Comunidad de Madrid entre 2015 y 2019 que presentaban una úlcera genital sospechosa de sífilis primaria. Se les realizó MCO y serología (EIA/TPPA/RPR).
ResultadosDe las 806 muestras, el 53,2% (429) fueron positivas para MCO. De los 429, el 48% presentaba screening serológico negativo (EIA/RPR) y de ellos en el 77,6% el TPPA fue positivo.
ConclusionesLa MCO permite un diagnóstico de sífilis primaria precoz, incluso sin confirmación serológica. Si no se dispone de técnicas directas, en primoinfección, la TPPA es de gran ayuda en el diagnóstico.
Serological test for primary syphilis could be negative the first 5-15 days. The aim of this study was to evaluate the benefit of including dark field microscopy (DFM) in the diagnosis algorythm for primary syphilis.
Materials/methodsPatients attended to a sexual transmission diseases clinic of Madrid, from 2015 to 2019, for a genital ulcer with clinical suspicion of primary syphilis. They were tested for DMF and serological test (EIA/TPPA/RPR).
ResultsOver the total amount of samples (806), 53.2% (429) were positive for DFM. Thus, the 48% of the 429 patients had negative serological test (EIA/RPR) of which the 77.6% were positive at TPPA.
ConclusionsDFM allows primary syphilis early diagnosis, even without serological test. If no direct detection methods are available, for patients without history of syphilis, TPPA could help to diagnose primary syphilis.
La sífilis es una infección sistémica de transmisión sexual (ITS) producida por la espiroqueta Treponema pallidum subsp. pallidum (Tp). En España en 2017 se notificaron 4.941 casos de sífilis y la incidencia ha aumentado los últimos años, sobre todo en hombres que tienen sexo con hombres (HSH), llegando a representar el 66% de los casos1. El treponema penetra a través de la mucosa o de la piel y comienza a multiplicarse en el lugar de inoculación, tras un periodo de incubación que dura aproximadamente 21 días (entre 9 y 90 días). La lesión inicial es una pápula, que se erosiona rápidamente formando un chancro indurado e indoloro, clásicamente de localización anogenital, denominada sífilis primaria2. La sífilis primaria, especialmente en sus manifestaciones atípicas, puede llevar a confusiones en el diagnóstico y, por tanto, a retrasos en el tratamiento y a un alto riesgo de transmisión3.
El diagnóstico comúnmente utilizado como screening para la sífilis primaria es el indirecto, mediante pruebas serológicas treponémicas (EIA, TPPA) y no treponémicas (RPR)4-6. El diagnóstico directo se basa en la identificación del Tp y proporciona un diagnóstico de certeza. Desde el año 1998 se han desarrollado técnicas de biología molecular para la detección del Tp, pero el old gold standard es la microscopia de campo oscuro (MCO), que proporciona un diagnóstico inmediato mediante visualización de treponemas móviles4-7. Esta técnica fue aplicada por primera vez en Viena en 19068 y se convirtió en la técnica de referencia para el diagnóstico del chancro sifilítico genital. No se recomienda su uso en muestras de localización oral o anal debido a la existencia de espiroquetas saprófitas. Es necesaria una buena toma de muestra y una rápida visualización (<30min) por un microscopista experto. Los falsos negativos pueden deberse a la aplicación de antisépticos, antibióticos u otros productos en la lesión, por lo que en estos casos se podría recomendar repetir la prueba en condiciones óptimas4-6.
El objetivo de este trabajo fue evaluar los beneficios de incluir la MCO en el algoritmo diagnóstico de la sífilis primaria.
Material y métodosEs un estudio descriptivo observacional retrospectivo, realizado en una clínica de referencia en infecciones de transmisión sexual de la Comunidad de Madrid, en el periodo comprendido entre enero de 2015 y diciembre de 2019. Se incluyeron todos los pacientes (806) que presentaban una úlcera genital con sospecha clínica de chancro sifilítico. Se les tomó una muestra exudativa para su observación mediante MCO y, para comparar el diagnóstico directo e indirecto, se les realizó un estudio serológico de sífilis. Se pasó un cuestionario estructurado para recoger datos sociodemográficos, clínicos y conductuales.
La toma de muestra para MCO se hizo siguiendo las recomendaciones de las guías clínicas de laboratorio5. Después de la limpieza de la úlcera con una gasa estéril, se presiona la base de la úlcera y, colocando el portaobjetos directamente sobre el exudado, se recoge la muestra. Este proceso se repitió 3veces consecutivamente. Después se visualizaron las 3muestras al microscopio de campo oscuro (Nikon, provisto de condensador de campo oscuro). Se considera positiva si se visualizan espiroquetas vivas móviles en alguna de las 3muestras4-6.
A todos los pacientes sin antecedentes luéticos, se les realizó una prueba treponémica (PT) automatizada (CAPTIATM Syphilis Total Antibody EIA, Trinity Biotech, Jamestown, EE. UU.) y una prueba no treponémica (PNT) manual (RPR-carbon Linear Chemicals, Barcelona, España) con diluciones seriadas. Se consideró un diagnóstico serológico negativo EIA (−)/RPR no reactivo. En los pacientes con antecedentes luéticos, solo se realizó la titulación del RPR, considerando una reinfección el aumento en 2o más diluciones. En los pacientes sin antecedentes luéticos con las pruebas serológicas negativas y el campo oscuro positivo, se realizó una PT de aglutinación manual (SERODiA®-TPPA, Fujirebio, Tokio, Japón).
El análisis estadístico se hizo mediante SPSS PASW stadistic 18.0. Las variables cualitativas se dan como número absoluto y porcentaje y las cuantitativas como mediana.
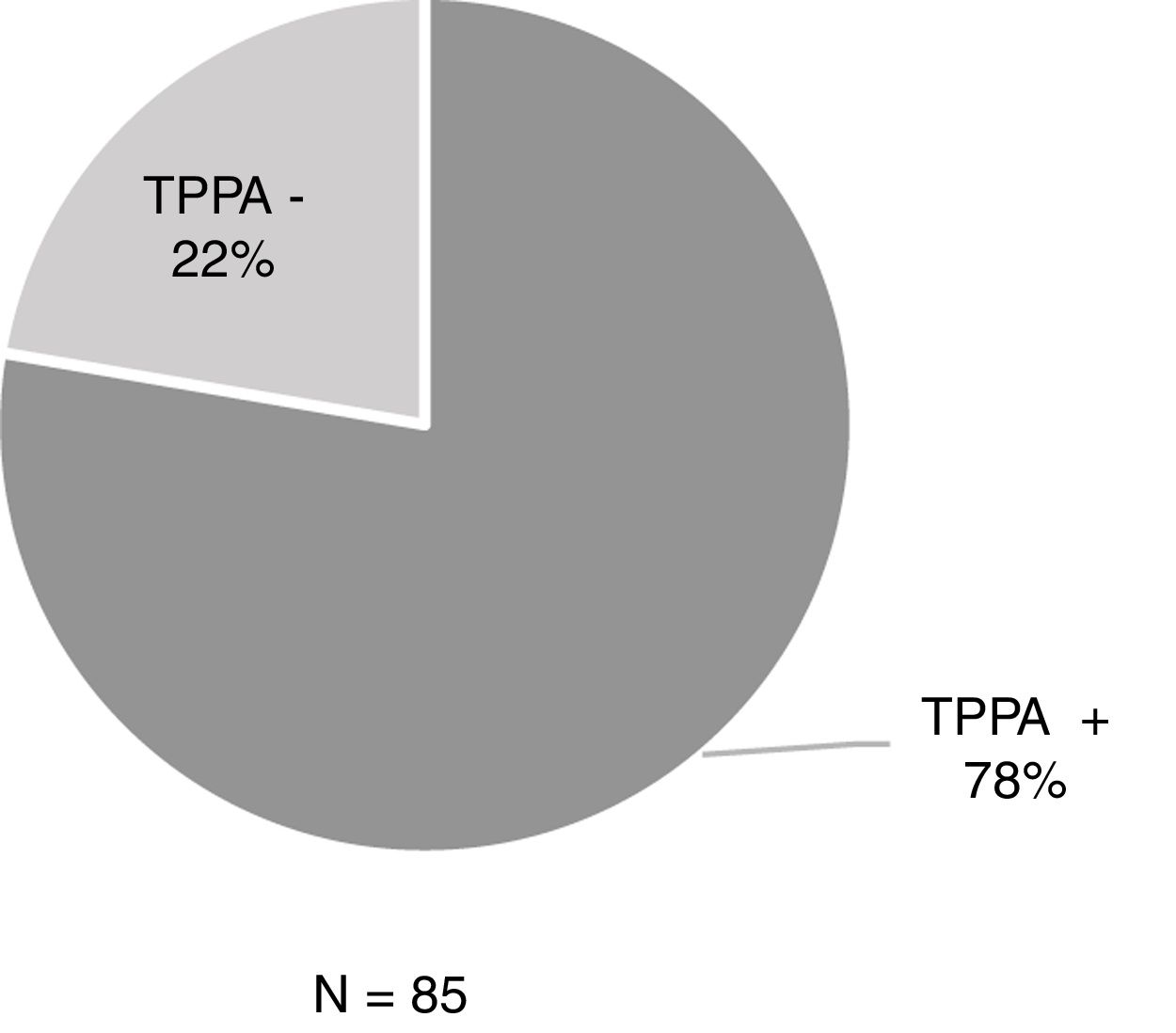
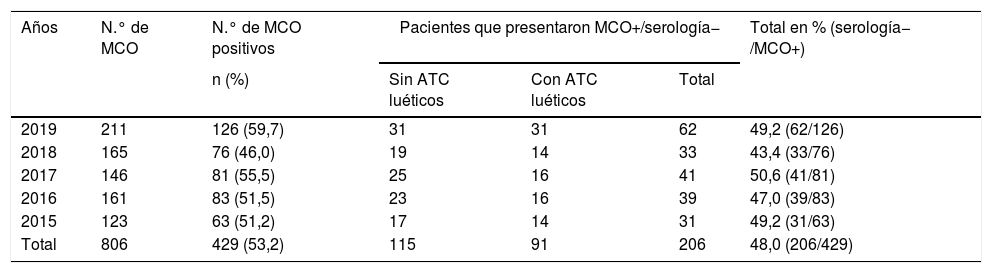
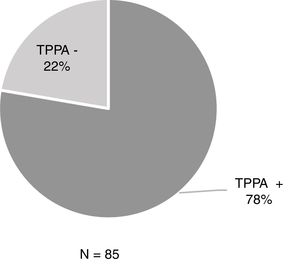
ResultadosDe las 806 muestras procedentes de úlceras sospechosas de sífilis primaria, la MCO fue positiva en 429 (53,2%) y de ellas el 48% (206/429) se acompañaba de una serología negativa. Entre los 206 pacientes, el 44,2% (91/206) había tenido sífilis anteriormente y el 55,8% (115/206) no tenía antecedentes luéticos (tabla 1). De estos 115 pacientes con MCO positiva y serología negativa, a 85 se les realizó el TPPA y resultó positivo un 77,6% (66/85) (fig. 1).
Pacientes con MCO positivo y serología de sífilis negativa (EIA− y RPR no reactivo) con y sin antecedentes
| Años | N.° de MCO | N.° de MCO positivos | Pacientes que presentaron MCO+/serología− | Total en % (serología− /MCO+) | ||
|---|---|---|---|---|---|---|
| n (%) | Sin ATC luéticos | Con ATC luéticos | Total | |||
| 2019 | 211 | 126 (59,7) | 31 | 31 | 62 | 49,2 (62/126) |
| 2018 | 165 | 76 (46,0) | 19 | 14 | 33 | 43,4 (33/76) |
| 2017 | 146 | 81 (55,5) | 25 | 16 | 41 | 50,6 (41/81) |
| 2016 | 161 | 83 (51,5) | 23 | 16 | 39 | 47,0 (39/83) |
| 2015 | 123 | 63 (51,2) | 17 | 14 | 31 | 49,2 (31/63) |
| Total | 806 | 429 (53,2) | 115 | 91 | 206 | 48,0 (206/429) |
ATC: antecedentes.
Entre los pacientes con MCO positiva y serología negativa, el 98,5% eran hombres y de ellos, el 96,6% eran HSH. La mediana de edad fue de 39 años (rango etario: 19-69), la mayoría eran españoles (78,7%), y el 26,7% de los pacientes estaban infectados por el VIH.
DiscusiónEl diagnóstico de la sífilis primaria se basa en la sospecha clínica y confirmación mediante análisis serológico o identificación del Tp en el chancro sifilítico, aunque los primeros 5-15 días los treponemas se encuentran localizados en el chancro y la serología puede ser negativa2,5,6. Nuestros resultados muestran que el 48% de los pacientes con MCO positiva tenían la serología negativa. Este porcentaje es superior al encontrado por Wheeler et al., que fue del 34%9. A pesar de que en este estudio no se ha analizado el tiempo transcurrido entre el inicio de los síntomas y la realización de la MCO, dado que se trata de un centro sin barreras administrativas y sin necesidad de cita previa, es posible que el tiempo medio transcurrido haya sido inferior a 10 días. Esta circunstancia podría justificar la presencia de MCO positivas con serologías negativas.
La sífilis primaria es una fase altamente infectiva, una de cada 3personas con exposición llega a infectarse, por lo que la realización de MCO permite un diagnóstico y tratamiento inmediato, facilita identificar a los contactos sexuales y, por tanto, detener la cadena de transmisión4.
Pese a que la MCO es una herramienta muy útil para el diagnóstico de la sífilis primaria, un gran número de clínicas o centros especializados en infecciones de transmisión sexual no disponen de esta técnica o está en desuso. Dowell et al. realizaron una encuesta a especialistas en enfermedades infecciosas en la que el 81% no tenía acceso a la MCO y solo el 11% la utilizaban de rutina10. Actualmente, las nuevas técnicas de biología molecular, como la PCR-multiplex, están desplazando a la MCO, tal y como publicaron Gayet-Ageron et al., que concluyeron que la Tp- PCR realizada en muestra de úlcera es un método muy recomendable para el diagnóstico de la sífilis primaria11. En el estudio de Heymans et al., refieren que la PCR tiene una mayor sensibilidad que la MCO para el diagnóstico de la sífilis primaria12. Estas conclusiones coinciden también con las de Arando et al., que reflejan que estas técnicas van a permitir grandes avances en el diagnóstico precoz, especialmente de muestras no genitales2. A pesar de que se trata de una técnica muy sensible y muy recomendada para el diagnóstico de la sífilis primaria, tiene un mayor coste y no es inmediata, por lo que no permite el diagnóstico en la misma visita2,11-13.
En el diagnóstico de pacientes con antecedentes de sífilis, la realización de la MCO es especialmente útil, ya que las PT permanecen positivas una vez pasada la infección y habría que esperar los resultados del RPR, que tarda más en positivizarse2,4-6. En pacientes sin antecedentes luéticos que presenten úlceras tanto genitales como extragenitales y no se disponga de MCO o técnicas moleculares, sería beneficioso realizar el TPPA. En su estudio, Park et al. revelaban que el TPPA presenta alta sensibilidad en el diagnóstico de la sífilis primaria14, al igual que el artículo de Manavi et al., en el que concluyen que el TPPA es la PT más sensible para el diagnóstico de la sífilis primaria15. En nuestro estudio, un 78% de los pacientes con MCO positiva y serología negativa (EIA−/RPR no reactivo) presentaron el TPPA positivo.
La principal limitación de la MCO es la dificultad para su correcta realización, de ahí que no se encuentre disponible en muchos centros. Este trabajo se ha llevado a cabo en una clínica con gran experiencia en el uso de MCO para el diagnóstico de la sífilis primaria. Aunque esto puede ser una limitación, al tratarse de un trabajo monocéntrico basado solo en úlceras de localización genital.
La MCO ha permitido el diagnóstico precoz de la sífilis primaria incluso en pacientes con serologías negativas. Si no se dispone de técnicas directas, el TPPA dirigido a pacientes sin antecedentes luéticos con sospecha clínica de sífilis primaria puede ser un gran apoyo al diagnóstico microbiológico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la participación de todos los profesionales del Centro Sanitario Sandoval.