La toxoplasmosis cerebral es una enfermedad propia del paciente con infección por VIH no tratada y con linfocitos T CD4+<100mm3, es excepcional en otros pacientes, por lo que no suele ser incluida en el diagnóstico diferencial inicial en pacientes no VIH. Presentamos el caso de un paciente con macroglobulinemia de Waldenström (MW) en tratamiento, que presentó una romboencefalitis toxoplásmica con evolución fatal.
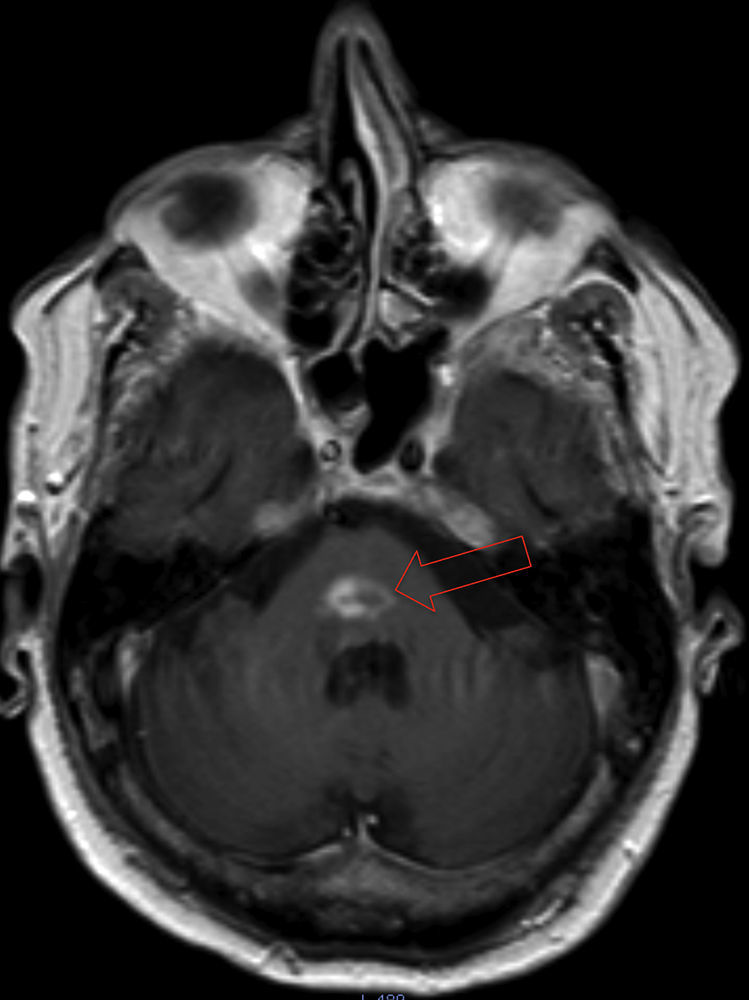
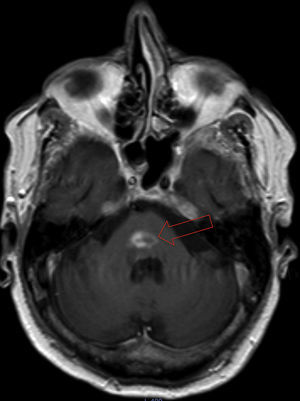
Se trata de un varón de 69 años, con antecedentes de derrame pleural idiopático 30 años atrás. Fue diagnosticado de MW 3 años antes del episodio actual, previo a dicho episodio fue tratado con ciclos de ciclofosfamida (250mg/m2)/prednisona (40mg/m2/7 días) durante 3 meses; bortezomib (1,3mg/m2)/dexametasona (40mg/semanal)/rituximab (375mg/m2) durante 6 meses; ciclofosfamida (750mg/m2)/vincristina (2mg)/prednisona (40mg/5 días) durante 5 meses y clorambucilo (8mg/m2)/prednisona (40mg/m2/10 días) durante 3 meses. Tras 17 meses del inicio del tratamiento, consultó por disgeusia, diplopía y hemihipoestesia con hemiparesia izquierda de 3 semanas de evolución. La exploración física solo objetivó hemiparesia braquiocrural y parálisis del sexto par craneal derecho. La resonancia magnética nuclear (RMN) encefálica (fig. 1) mostró una lesión protuberancial de 1,5cm, con realce en anillo y edema perilesional. La radiografía de tórax mostró paquipleuritis derecha, y en la analítica destacó proteína C reactiva de 3mg/dl, hemoglobina 11,2g/dl, leucocitos de 6.320μl (62% polimorfonucleares), con poblaciones linfocitarias normales. La serología de virus de hepatitis B, C, VIH, lúes, Borrelia, Brucella, IgM de Toxoplasma y antígeno de Cryptococcus fueron negativas. La IgG de Toxoplasma y QuantiFERON® TB fueron positivas.
Se inició tratamiento con meropenem 2g/8h iv, ampicilina 2g/4h iv, gentamicina 320mg/24h iv y dexametasona 4mg/8h iv. Dada la escasa mejoría radiológica y el empeoramiento clínico, al 28 día de ingreso se añadió isoniazida 300mg/24h iv, rifampicina 600mg/24h iv, pirazinamida 1.250mg/24h vía oral y anfotericina B liposomal 4mg/kg/día, así como se decidió biopsia de la lesión pontina, realizada sin complicaciones posquirúrgicas inmediatas en TC craneal, que evidenció la presencia de trofozoitos de Toxoplasma gondii (T. gondii), con cultivo bacteriano, fúngico y para micobacterias negativo. Se inició tratamiento con pirimetamina 100mg/día, tras primera dosis de 200mg y sulfadiazina 1,5g cada 6h. Tras 12 días de tratamiento activo antitoxoplásmico, el paciente presentó un deterioro progresivo sintomático, por lo que fue trasladado a la UCI donde falleció por fracaso multiorgánico secundario a neumonía nosocomial.
No hemos encontrado en la literatura casos de MW que asocien encefalitis toxoplásmica. En pacientes no VIH, esta infección se relaciona en aquellos previamente seropositivos para T. gondii y con tratamiento inmunosupresor para trasplante de células madres hematopoyéticas (TPH)1, leucemia linfocítica crónica2,3, trasplante renal4 o cardiaco. Los fármacos inmunosupresores más frecuentemente vinculados son agentes alquilantes1–3, otros antineoplásicos4, corticoesteroides5, anticuerpos monoclonales2 y anti-TNF6.
A la luz de la experiencia con nuestro paciente, consideramos que debe valorarse la realización de estudio serológico de T. gondii en aquellos pacientes candidatos a tratamiento inmunosupresor, en caso de seronegatividad se debería insistir en el riesgo de contraer toxoplasmosis desde las heces de sus gatos o con la ingesta de carne cruda7. No existe clara evidencia en la literatura del beneficio de profilaxis antitoxoplásmica en pacientes no sometidos a TPH o trasplante de órgano sólido.
Dada la evolución dificultosa de nuestro paciente, consideramos que debe valorarse esta etiología en romboencefalitis en aquellos pacientes inmunosuprimidos no VIH, con mala evolución a pesar de la antibioterapia, así como la realización de biopsia cerebral diagnóstica precoz ante una evolución tórpida.