IDIBAPS: Institut d'Investigacions Biomèdiques August Pi i Sunyer.
*Al final del artículo se ofrece la relación de miembros del GTTRVIH.
Introducción
Hasta hace unos años la infección por el virus de la inmunodeficiencia humana (VIH) constituía una contraindicación absoluta para la realización de cualquier tipo de trasplante. El temor a que la inmunosupresión necesaria en el período postrasplante para evitar el rechazo pudiera acelerar la progresión a sida o incrementar el riesgo de infecciones oportunistas hacía desestimar esta medida 1.
A partir de 1996 y tras la introducción del tratamiento antirretroviral de gran actividad (TARGA) el curso clínico de la infección por el VIH ha cambiado de forma significativa, con un descenso de la morbilidad por procesos oportunistas y de la mortalidad global de los pacientes con sida 2. Esta mejoría en el pronóstico ha hecho que exista una mayor mortalidad por enfermedad orgánica terminal que por infecciones oportunistas o neoplasias asociadas al sida 2-4.
A diferencia de la insuficiencia hepática terminal, en el que la única alternativa es el trasplante hepático, en la enfermedad renal crónica avanzada (ERCA) existe también la posibilidad de terapia renal sustitutiva (TRS). Probablemente por este y otros motivos existe más experiencia en trasplante hepático que renal en pacientes infectados por el VIH. La experiencia en trasplante hepático en España ha sido recientemente comunicada, con unos resultados a corto y medio plazo favorables 5.
Es necesario un nuevo planteamiento en el tratamiento a largo plazo de los pacientes infectados por el VIH y ERCA, de tal manera que en la actualidad la infección por el VIH ha dejado de ser una contraindicación formal para el trasplante renal 4. Los objetivos de este trabajo son los siguientes: conocer cuál es la situación de los pacientes infectados por el VIH que están en TRS (causas de ERCA, prevalencia y supervivencia) y revisar la experiencia que existe hasta la fecha en trasplante renal en pacientes infectados por el VIH antes y después de la introducción del TARGA.
ERCA y TRS en el paciente infectado por el VIH
Enfermedad renal crónica e infección por el VIH
Una tercera parte de los enfermos con sida o portadores del VIH desarrollan algún tipo de lesión renal, ya sea por enfermedades no relacionadas con el VIH o por otras directamente relacionadas con esta infección. Pueden desarrollar enfermedad renal por causas diagnosticadas previamente al VIH como diabetes, nefroangiosclerosis, poliquistosis renal, o más comúnmente relacionada con el consumo de heroína u otras drogas o con la infección por el virus de la hepatitis B (VHB) o C (VHC). Se han descrito tres tipos de nefropatía estrechamente relacionada con la infección por el VIH: la nefropatía asociada al VIH, las glomerulonefritis mediadas por inmunocomplejos y las microangiopatías trombóticas 6.
La nefropatía asociada al VIH es la causa global más común de enfermedad renal crónica en pacientes infectados por el VIH 7,8. En Estados Unidos es la tercera causa en pacientes de raza negra de entre 20 y 64 años 8. La prevalencia de nefropatía asociada al VIH en la población infectada por el VIH oscila entre el 1 y el 10%, según las características de la población estudiada 9. En Europa la incidencia es menor que en Estados Unidos y afecta sobre todo a varones descendientes de raza africana. Aparece como una complicación tardía en el curso de la infección por el VIH y su curso clínico suele ser rápido con progresión a ERCA en 3-4 meses. Con la introducción del TARGA el curso clínico está mejorando.
Prevalencia de la infección por el VIH en pacientes con ERCA y TRS
La seroprevalencia de infección por el VIH en las unidades de hemodiálisis es muy variable entre los diferentes países y también dentro de un mismo país, dependiendo de la localización geográfica de la unidad de hemodiálisis y de la demografía de los pacientes que se tratan en cada unidad. Las diferentes encuestas publicadas en los años ochenta y principios de los noventa, muestran un rango muy amplio, desde el 0% en unidades de hemodiálisis de países como Japón hasta el 39% en algunas unidades de hemodiálisis en Brooklyn (Nueva York, EE.UU.) 10. En Europa se estimó en 0-5% 10 y los Centers for Diseases Control and Prevention (CDC) estudiaron en el año 2000 la prevalencia en los centros de hemodiálisis de Estados Unidos. Los resultados mostraron un aumento constante del número de pacientes infectados por el VIH en hemodiálisis, desde el 0,3% en 1985 hasta el 1,5% en 1992, manteniéndose después estable en el 1,4-1,5% hasta el año 2000. Se estima que los pacientes infectados por el VIH constituyen menos del 1% del total de pacientes que están en TRS 10,11.
Supervivencia de los pacientes con infección por el VIH en TRS
El pronóstico de los pacientes infectados por el VIH y TRS depende más del estado de la infección por el VIH que de la naturaleza de la lesión renal. El pronóstico ha ido mejorando de forma progresiva a lo largo de las dos últimas décadas.
En la década de los años ochenta la mayoría de pacientes infectados por el VIH en ERCA presentaban un estado avanzado de la infección y una supervivencia media muy corta, entre un mes y 13,2 meses 12-15. Muchos de estos pacientes presentaban caquexia y malnutrición, y las principales causas de muerte eran infecciones oportunistas y/o enfermedades malignas 16. En esta misma época, el pronóstico era significativamente mejor en los pacientes con infección por el VIH asintomática y en programa de hemodiálisis, con una media de supervivencia aproximada de 16 meses 13,15.
En la década de los años noventa hubo estudios que pusieron de manifiesto un progresivo aumento de supervivencia con medias de supervivencia de 15 meses 17, 22 meses 18 y hasta 57 meses 19. Son varios los factores que contribuyeron a mejorar el pronóstico de estos pacientes en hemodiálisis: mejor soporte nutricional, mejoras en la propia diálisis, corrección de la anemia con eritropoyetina y el inicio del tratamiento antirretroviral y la profilaxis de las infecciones oportunistas. A consecuencia de ello, en Estados Unidos, mientras la incidencia de pacientes infectados por el VIH en TRS estaba disminuyendo progresivamente, la prevalencia de estos siguió aumentando 10. A pesar de esta mejoría en la supervivencia a lo largo de 10 años, al comparar la supervivencia de los pacientes infectados por el VIH en hemodiálisis (la mayoría de ellos jóvenes) con la de la población general en programa de hemodiálisis (sin infección por el VIH) se vio que seguía siendo significativamente menor en el grupo de infectados por el VIH, incluso cuando la población general era de edad más avanzada y con una elevada prevalencia de diabetes 10,20,21.
Existen algunos estudios que evidencian una correlación entre la cifra de linfocitos CD4+ y la supervivencia de los pacientes infectados por el VIH en hemodiálisis, siendo mayor la supervivencia cuanto mayor es la cifra de linfocitos CD4+*7,22-24. Otros estudios han sugerido una mayor supervivencia de los pacientes que estaban bajo TARGA en comparación con los que no recibían TARGA 7,21,23-26.
La mayoría de datos sobre supervivencia de los pacientes infectados por el VIH en ERCA proceden de Estados Unidos (donde las causas de ERCA en estos pacientes son distintas respecto a Europa) y además pocos de ellos son de la era TARGA, existiendo escasa información al respecto en nuestro país.
Experiencia con el trasplante renal en el paciente infectado por el VIH antes del TARGA (antes de 1996)
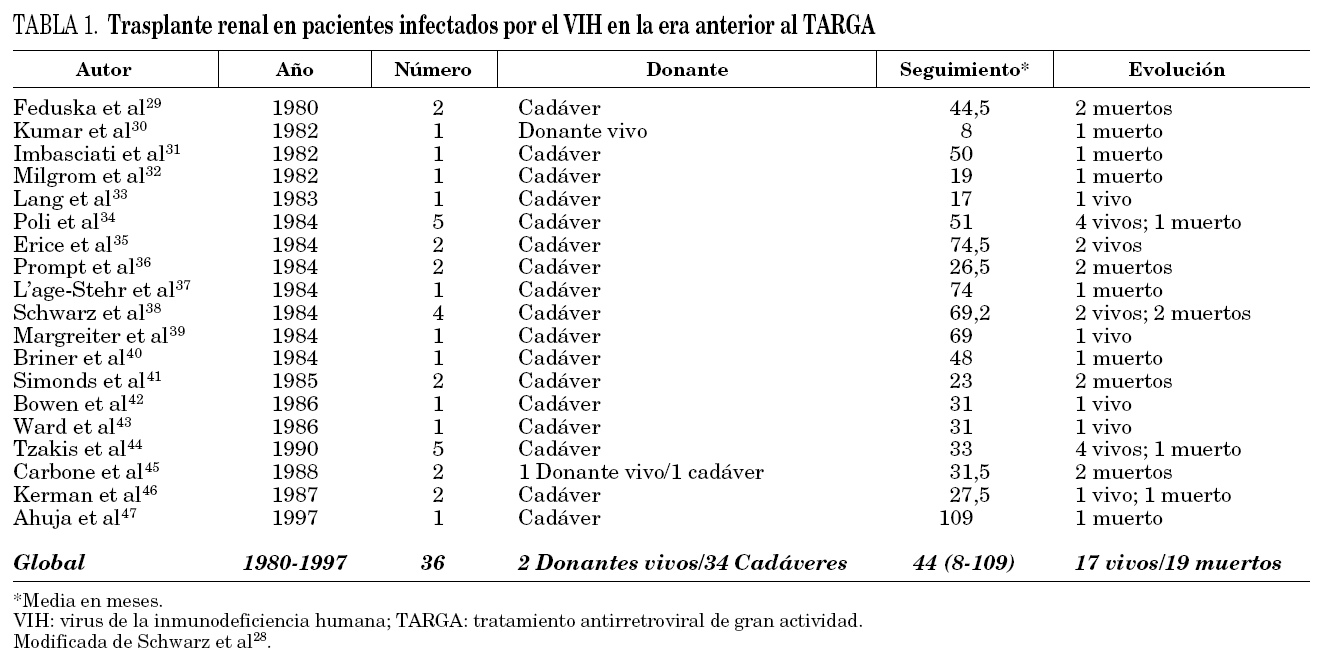
En la era anterior al TARGA se pueden extraer datos que sugieren que el trasplante renal tuvo un pronóstico subóptimo, pero no del todo decepcionante 2,27. En la tabla 1 se describen los casos trasplantados en este período 28-47. Casi todos los casos proceden de cadáver y hay muy pocos casos de donante vivo. Hasta mediados de los años noventa, muchos trasplantes en pacientes infectados por el VIH se realizaron sin conocer bien el estado virológico e inmunológico del paciente. Además muchos de los pacientes se infectaron por el VIH como consecuencia del propio trasplante o debido a transfusiones de sangre y/o hemoderivados en el postrasplante. Los receptores acortaban la progresión a sida en comparación con los no trasplantados, y la supervivencia era menor que en los trasplantados sin infección por el VIH 48. La mortalidad era directamente atribuible al sida y las infecciones oportunistas 49.
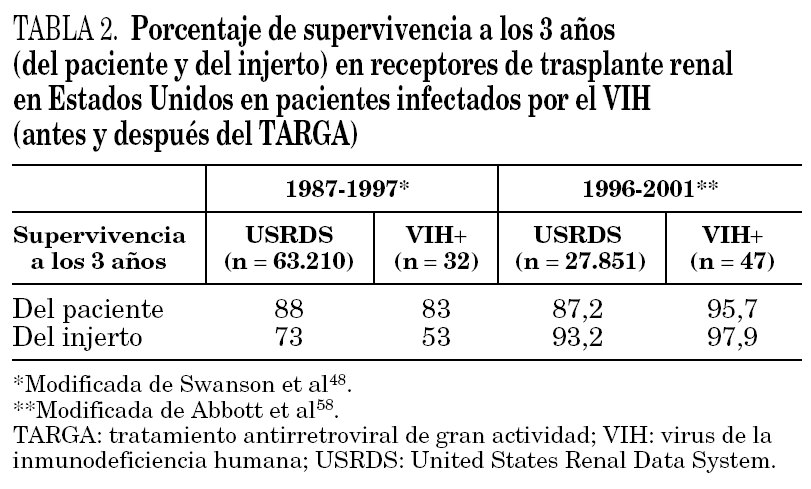
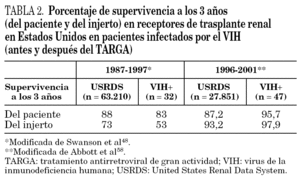
El estudio más representativo de la era anterior a TARGA fue publicado por Swanson et al 48. Se estudió una cohorte histórica de 63.210 receptores de trasplante renal de cadáver realizados en Estados Unidos entre 1987 y 1997. Del total de pacientes, 32 (0,5%) presentaban serología para infección por el VIH en el momento del trasplante. La supervivencia a 3 años de los pacientes y del injerto era significativamente menor en los pacientes infectados por el VIH (injerto, 53%; paciente, 83%) en comparación con la población sin infección por el VIH (injerto, 73%; paciente, 88%). En el análisis multivariante ser portador de la infección por el VIH se asoció de forma independiente a la mortalidad del paciente y a una menor supervivencia del injerto (tabla 2). Es importante subrayar que la mayoría de estos pacientes no recibían TARGA y en muchos casos no existía información inmunológica ni virológica 50,51.
Experiencia con el trasplante renal en el paciente infectado por el VIH en la era del TARGA (1996-2004)
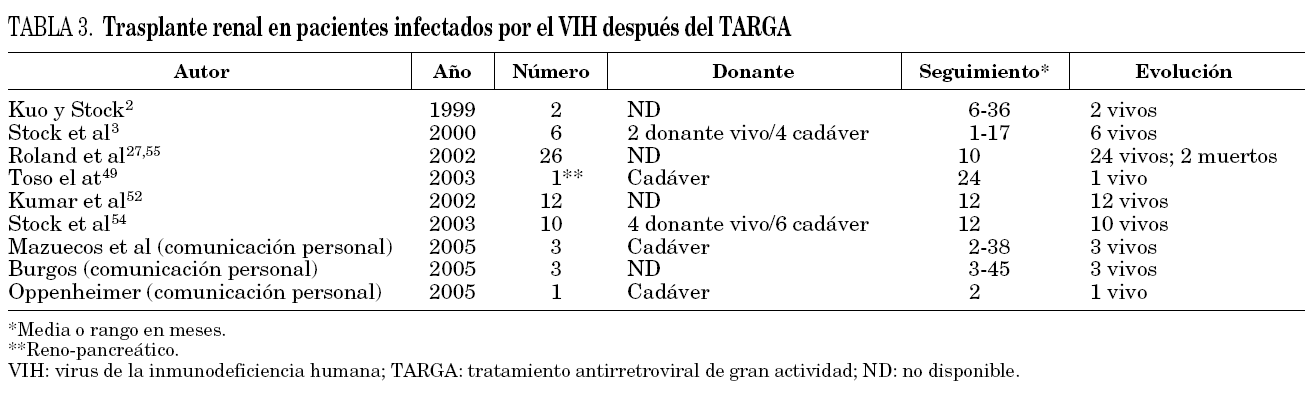
Se han publicado casos aislados, pequeñas series de casos y estudios retrospectivos con buenos resultados a corto y medio plazo (tablas 3 y 4). En esta época hay más casos de trasplante renal de donante vivo que en la era pre-TARGA. Los criterios de selección de pacientes utilizados por los diferentes grupos de trasplante fueron similares; ausencia de manifestaciones oportunistas definitorias de sida, recuento de linfocitos CD4+ > 200 cél./μl y carga viral plasmática del VIH indetectable.
Kuo y Stock 2 refieren que entre 1994-1999 se realizaron dos trasplantes en pacientes infectados por el VIH. La media de seguimiento varió entre 6 meses y 3 años, con una supervivencia del 100%.
Kumar et al 52 presentan los resultados preliminares de un estudio prospectivo incluyendo 75 pacientes infectados por el VIH en ERCA. Se presentan las experiencias de 12 pacientes trasplantados, con una supervivencia del paciente y del injerto del 100% a los 6 y 12 meses de seguimiento postrasplante. Un 33% presentaron rechazo agudo con tratamiento satisfactorio en todos los casos. Los autores concluyen que la evolución al año es comparable a la de los pacientes sin infección por el VIH 53.
Stock et al 3 presentan 6 casos de trasplante renal en pacientes infectados por el VIH y tras un período de seguimiento entre 4 y 70 semanas todos estaban vivos, con injerto renal funcionante, mantenían una carga viral indetectable, presentaban una cifra de linfocitos CD4+ entre 214 y 444, y sin evidencia de progresión clínica de la enfermedad. Los únicos datos desfavorables fueron la alta tasa de rechazo del injerto (4 de los 6). La misma serie de casos ampliada posteriormente a 10 pacientes 54, con una media de seguimiento de 380 días, mostró una supervivencia de paciente e injerto del 100% y una tasa de rechazo del 50% (5/10). Los pacientes seguían con TARGA después del trasplante, con una carga viral indetectable y una cifra de linfocitos CD4+ estable.
Roland et al 10,55 en la Conferencia Mundial de Sida celebrada en Barcelona en el año 2002 presentaron la evolución de 26 trasplantes renales en pacientes infectados por el VIH 54. Se trata de la serie con más pacientes publicada hasta el momento (incluye algunos de los pacientes de la series anteriores de Kumar y Stock et al) y forma parte de un estudio multicéntrico que se está llevando a cabo para evaluar la seguridad y la eficacia de los trasplantes renales y hepático en pacientes infectados por el VIH 56 (tabla 4). La media de seguimiento fue de 314 días. Hubo dos muertes no relacionadas con la infección por el VIH. La cifra de linfocitos CD4+ en sangre se mantuvo estable durante el seguimiento (con una media de 436 cél./μl) y la carga viral del VIH indetectable en la mayoría de pacientes. Tres pacientes perdieron el injerto por rechazo o trombosis. La tasa de rechazo fue relativamente elevada (38%), y un seguimiento adicional de la misma cohorte mostró tasas de rechazo incluso superiores (aproximadamente el 70%). La explicación para justificar esta tasa elevada de rechazo es todavía incierta 56,57.
Abbott et al 58 publicaron recientemente un estudio de cohortes retrospectivo incluyendo receptores de trasplante renal de cadáver en Estados Unidos en el período 1996-2001. Del total de pacientes analizados (27.851 pacientes con serología válida para el VIH) el 0,2% presentaban serología al VIH positiva (47 pacientes). La supervivencia a los 3 años de los pacientes y del injerto en los infectados por el VIH era incluso mejor a la de los no infectados por el VIH (95,7 y 87,2%, respectivamente), no siendo estadísticamente significativa esta diferencia. En esta publicación existe un sesgo en el grupo de pacientes infectados por el VIH receptores de trasplante renal, ya que la mayoría de ellos era de raza blanca y en ningún caso la nefropatía asociada al VIH era la causa de ERCA. Por este motivo el grupo infectado por el VIH receptor de trasplante renal era menos representativo de la población general infectada por el VIH de Estados Unidos (tabla 2).
Las conclusiones que se pueden extraer del período TARGA son que con unos criterios de selección adecuados y previamente consensuados, la supervivencia a corto y medio plazo es similar en los pacientes infectados por el VIH que en los pacientes sin infección por el VIH, sin que el trasplante renal suponga una mayor progresión de la infección por el VIH (no ha existido mayor número de infecciones oportunistas ni neoplasias relacionadas con el sida). Es posible mantener un buen control virológico e inmunológico de la infección por el VIH mediante la administración de TARGA en el período postrasplante. Se ha observado una mayor tasa de rechazo del injerto en los pacientes infectados por el VIH.
Experiencia en España
En el año 2004 en España la Sociedad Española de Nefrología (SEN) ha realizado una encuesta para conocer la prevalencia de la infección por el VIH en pacientes bajo TRS; de un total de 4.962 pacientes en TRS, 57 presentaban infección por el VIH (prevalencia del 1,15%). En 40 de ellos se obtuvo un cuestionario clínico completo para poder valorar los criterios de trasplante renal y encuentran que 9 (22,5%) cumplirían los criterios españoles para ser incluidos en lista de espera para trasplante renal 59.
Hasta la actualidad sólo se ha publicado un caso de trasplante renal en un paciente infectado por el VIH en España realizado en el Hospital Puerta del Mar (Cádiz) 60. El mismo grupo de trasplante ha realizado otros dos trasplantes renales más (Mazuecos A, comunicación personal). Los tres trasplantes se realizaron en noviembre de 2001, marzo de 2004 y diciembre de 2004, en pacientes con infección por el VIH bien controlada bajo una pauta de TARGA que incluía inhibidores de la proteasa (IP). Los pacientes están vivos y con un injerto funcionante a los 36, 11 y 2 meses de seguimiento, respectivamente. Ningún paciente ha presentado infecciones oportunistas y todos tienen una carga viral indetectable y una cifra de linfocitos CD4 > 300 cél./μl. El tratamiento inmunosupresor utilizado incluía glucocorticoides, micofenolato mofetil y tacrolimus, y para reducir las interacciones con los IP, estos se cambiaron por inhibidores de la transcriptasa inversa no análogos de nucleósidos (ITINN) (nevirapina o efavirenz). Dos de los 3 pacientes presentaron un rechazo agudo.
También se han realizado tres trasplantes renales en el Hospital Ramón y Cajal de Madrid, que a los 3, 11 y 45 meses de seguimiento, muestran una evolución satisfactoria del injerto en 2 casos y del paciente en todos ellos (Burgos FJ, comunicación personal) y un trasplante renal en el Hospital Clínic de Barcelona (F. Oppenheimer, comunicación personal) con buena evolución del injerto y del paciente a los 2 meses de seguimiento.
Criterios para la inclusión en lista de trasplante renal de pacientes infectados por el VIH
Hasta hace poco no existían unos criterios de inclusión unificados y cada grupo de trasplante utilizaba los suyos propios. En mayo de 2001 apareció publicado un primer documento de consenso del Comité de Práctica Clínica de la Sociedad Americana de Trasplante en el que se recogen los criterios de deben cumplir estos pacientes para acceder al trasplante renal 61 (tabla 5). En España, la Organización Nacional de Trasplantes (ONT) en colaboración con los Grupos de Estudio de Sida (GESIDA) y del Trasplante (GESITRA) de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC), la OCATT y la Secretaría del Plan Nacional del Sida han consensuado unos criterios que se publican en este mismo número de Enfermedades Infecciosas y Microbiología Clínica 62.
Relacionados con la enfermedad renal que motiva el trasplante
Se seguirán los mismos criterios empleados en pacientes sin infección por el VIH.
Relacionados con la infección por el VIH
Criterios clínicos
No haber padecido previamente enfermedades definitorias de sida por mayor riesgo de que estas se reactivasen. Se consideran excepciones a este criterio el antecedente de candidiasis esofágica, de tuberculosis y la neumonía por Pneumocystis jiroveci ya que son infecciones oportunistas que se pueden tratar y prevenir 27,63.
Criterios inmunológicos
Se ha acordado que la cifra de linfocitos CD4+ debe ser superior a 200 cél./μl (la mayoría de infecciones oportunistas aparecen cuando la cifra de linfocitos CD4+ < 200 cél./μl) 64.
Criterios virológicos
En los pacientes en ERCA en espera de trasplante renal la carga viral del VIH debe ser indetectable. A diferencia de los pacientes con insuficiencia hepática terminal en espera de trasplante hepático, que con frecuencia tienen intolerancia o toxicidad relacionada con TARGA, los pacientes en ICRT suelen tolerar bien las pautas de TARGA (debidamente ajustadas a la función renal), lo cual permite un buen control de la infección por el VIH en el período pretrasplante.
Criterios psiquiátricos
Todos los pacientes deben tener una valoración psiquiátrica favorable. Esta valoración es aún más pertinente cuanto tengan el antecedente de consumo de drogas. El antecedente de una enfermedad psiquiátrica actualmente compensada no debe contraindicar el trasplante de forma absoluta. Se excluirán a todos los pacientes con consumo activo de drogas. Se recomienda un período libre de consumo de 2 años para heroína y cocaína y de 6 meses de adicción para otros fármacos (cannabis, benzodiazepinas, drogas de diseño y alcohol). Los pacientes incluidos en programas de metadona de forma estable no deben ser excluidos.
Criterios sociales
Los pacientes deben tener un grado adecuado de estabilidad social.
Consideraciones especiales del trasplante renal en el paciente infectado por el VIH
La complejidad de tratamiento de los pacientes infectados por el VIH sometidos a un trasplante renal y la variedad de dificultades que pueden surgir obliga a que se realice un trabajo multidisciplinario, en el que deben colaborar los especialistas del equipo de trasplante y los especialistas en enfermedades infecciosas en pacientes trasplantados y en VIH/sida. También es muy importante la colaboración de los psicólogos, psiquiatras, expertos en alcoholismo y dependencia de sustancias y del trabajador social.
Consideraciones en el período pretrasplante
TARGA
El paciente que está en una situación de ERCA y que precisa ser trasplantado puede tener algunas dificultades para llevar correctamente la terapia antirretroviral, ya sea por la necesidad de ajustar a la función renal la dosis de los fármacos eliminados por vía renal o bien por la nefrotoxicidad propia de algunos antirretrovirales. En la tabla 6 se muestran las recomendaciones para el ajuste de dosis de los antirretrovirales en las diferentes modalidades de TRS 65-68. En pacientes en los que no se consigue una carga viral del VIH indetectable a pesar del TARGA es aconsejable realizar pruebas de resistencia a los antirretrovirales para asegurarnos que existen opciones válidas en el período postrasplante.
Aspectos éticos
Spital 50 realizó un cuestionario dirigido a los directores de unidades de trasplante renal en Estados Unidos. Del total de 248 unidades respondieron 148 (60%). En estos centros se realizaron un total de 7.391 trasplantes a lo largo del año previo a la encuesta (el 65% del total en Estados Unidos en 1996) y ninguno de ellos fue a un paciente infectado por el VIH. La gran mayoría de los centros (88%) contestaron no estar dispuestos a realizar un trasplante renal a un paciente con infección por el VIH asintomática. Las razones fueron las siguientes: a) el trasplante y la inmunosupresión podrían acelerar el desarrollo de sida (86%), y b) la terapia inmunosupresora podría incrementar el riesgo de infecciones oportunistas y tumores a un nivel inaceptable (83%). La SEN realizó una encuesta a los centros de diálisis en España en el año 2004, donde se preguntaba si los pacientes infectados por el VIH (con buen control clínico, virológico e inmunológico) y en programa de TRS debían ser incluidos en lista de espera para trasplante renal. El 75% de los 50 centros encuestados contestó a la pregunta, y el 88% de ellos contestó estar dispuesto a incluir a estos pacientes en lista de espera para trasplante renal 59.
Para realizar trasplante renal en pacientes infectados por el VIH se había sugerido usar como donantes a otros pacientes infectados por el VIH o bien donantes con órganos "marginales" (añosos, infectados por el VHC o el VHB, diabéticos, hipertensos, etc.). Es evidente que no existe ninguna justificación para ello 69. La mayoría de programas de trasplante renal ofrecen órganos a población infectada por el VHC, diabetes, edad avanzada, raza negra, a pesar de que existe evidencia de que la supervivencia postrasplante es menor en estos grupos. Por tanto, no existe justificación para proveer órganos a estos grupos de pacientes pero no a pacientes infectados por el VIH 69. Además, los datos preliminares del trasplante renal en la era TARGA sugieren que los pacientes infectados por el VIH adecuadamente seleccionados tienen una supervivencia similar a la de los pacientes sin infección por el VIH 50.
Tipo de injerto
En la era anterior al TARGA casi todos los trasplantes renales se realizaron de donante cadáver y la experiencia con donante vivo fue muy escasa (tabla 1). En la era TARGA existe algo más de experiencia con el donante vivo (tabla 2), pero el número global de casos es tal vez demasiado pequeño y el tiempo de evolución demasiado corto como para extraer conclusiones y poder comparar la evolución de los trasplantes renales en pacientes infectados por el VIH en función de tipo de donante y, por otra parte, con la población no infectada por el VIH que ha recibido un trasplante renal de donante vivo, por lo que no existe en estos momentos suficiente evidencia para poder dar una recomendación sobre este tema.
Consideraciones en el período postrasplante
Problemas de adherencia al tratamiento médico
Tras el trasplante renal los pacientes deben recibir una gran cantidad de medicaciones que pueden comprometer la adherencia: TARGA, inmunosupresores y profilaxis de infecciones oportunistas. El TARGA debe volverse a administrar tan pronto como se inicie la alimentación oral del paciente. La pauta utilizada será individualizada, pero en general está sujeta a las recomendaciones generales de tratamiento antirretroviral del adulto 65. Se debe elegir las pautas con menos interacciones farmacológicas con los inmunosupresores y, a ser posible, que no incluyan fármacos potencialmente nefrotóxicos y que sean de fácil cumplimiento. Los enfermos en programas de metadona deberán seguir con ella.
Interacciones farmacológicas entre el tratamiento antirretroviral y los fármacos inmunosupresores
En la tabla 7 se enumeran los principales inmunosupresores utilizados en el trasplante renal. Como no existen pautas específicas para los pacientes infectados por el VIH, en la mayoría de los centros se han empleado las mismas pautas que para pacientes sin infección por el VIH.
Muchos fármacos inmunosupresores y antirretrovirales tienen interacciones farmacológicas que en ocasiones pueden ser muy relevantes desde el punto de vista clínico 2,65,66. Cuando los antirretrovirales actúan como inhibidores de los sistemas enzimáticos hepáticos, aumentan las concentraciones de los inmunosupresores y pueden condicionar toxicidad (la inhibición es rápida, produciéndose en horas y causando efectos inmediatos); en cambio, cuando actúan como inductores disminuyen los valores de inmunosupresores y pueden provocar rechazo (la inducción es lenta, requiere días o semanas). Por ello es muy importante monitorizar estrechamente las concentraciones plasmáticas de inmunosupresores.
Los IP actúan fundamentalmente como inhibidores de la CYP3A (componente del citocromo P-450), incrementando los valores en sangre de ciclosporina A, tacrolimus y sirolimus. El ritonavir es el de mayor potencia inhibidora 66. Por tanto, cuando se usen IP habrá que reducir las dosis de ciclosporina A, tacrolimus y sirolimus, y controlar cuidadosamente sus concentraciones. Los ITINN (nevirapina y efavirenz) son inductores del citocromo CYP3A y esto condiciona una disminución de los valores de ciclosporina A, tacrolimus y sirolimus 64,66,70. En los estudios farmacocinéticos existentes, las concentraciones de nevirapina apenas se modifican en presencia de estos inmunosupresores 63. Por último, los inhibidores de la transcriptasa inversa análogos de nucleósidos y de los nucleótidos tienen pocas interacciones farmacológicas 69,71,72.
No sólo se deben tener en cuenta las interacciones farmacocinéticas. Es bien conocido el riesgo de toxicidad renal de algunos inmunosupresores usados habitualmente en el trasplante renal. Por ello deberá tenerse precaución con el uso de algunos antirretrovirales con potencial toxicidad renal 65,67. Es bien conocido que el indinavir se asocia a un mayor riesgo de nefrolitiasis. Se han comunicado casos de insuficiencia renal en relación con tenofovir (síndrome Fanconi-like), así como una mayor susceptibilidad renal a otros fármacos nefrotóxicos en los pacientes que están bajo tratamiento con este fármaco 73,74.
Efecto del trasplante y de la inmunosupresión asociada a este sobre la infección por el VIH o el injerto
Uno de los temores clásicos al plantearse el trasplante de órganos en el paciente infectado por el VIH era que los inmunosupresores pudieran favorecer la progresión a sida y a muerte relacionada. Sin embargo, la experiencia acumulada hasta la actualidad sugiere que el uso de la pauta de inmunosupresión estándar utilizada en el trasplante de órgano sólido no aumenta la susceptibilidad de padecer infecciones oportunistas o neoplasias en el paciente infectado por el VIH, e incluso existen evidencias de lo contrario. Algunos inmunosupresores como ciclosporina A, tacrolimus y micofenolato mofetil (MMF), incluso pueden mejorar el control de la replicación del VIH 2,54,72,75-77.
De la experiencia que existe hasta la fecha en trasplante renal, llama la atención la elevada tasa de rechazo agudo del injerto renal que existe en los pacientes infectado por el VIH. No se conoce bien cuál es la causa. Como posibles hipótesis, podría tratarse en primer lugar de que fuera un problema farmacodinámico secundario a la interacción entre los inmunosupresores y los antirretrovirales; y en segundo lugar, de que se tratara de un síndrome de reconstitución inmunológica frente al órgano trasplantado. Esta cuestión debe ser contestada en futuras investigaciones.
Infecciones oportunistas y tumores
No existen evidencias de que el paciente infectado por el VIH tenga un mayor riesgo de padecer infecciones oportunistas o tumores tras el trasplante renal, por lo tanto se deben seguir las mismas pautas de profilaxis utilizadas en el paciente sin infección por el VIH 27,78.
Infección por el VHC
La presencia de infección por el VHC es común en pacientes con ERCA y puede comportar morbilidad y mortalidad significativas 79,80. El trasplante renal supone el principal factor de riesgo de progresión de la hepatopatía por el VHC en pacientes en hemodiálisis, siendo la insuficiencia hepática relacionada con la hepatitis crónica por el VHC una de las principales causas de muerte a largo plazo en pacientes receptores de trasplante renal 81. El tratamiento inmunosupresor en el postrasplante modifica la historia natural de la hepatopatía, activa la replicación viral y acelera el desarrollo de la hepatopatía crónica. Además, la infección por el VHC participa en el desarrollo de diversas glomerulonefritis en el receptor de trasplante, que podrán influir de manera negativa en la supervivencia del injerto. Por otro lado, el tratamiento con interferón está contraindicado en el paciente trasplantado renal, por el riesgo de desencadenar un rechazo agudo y/o una nefropatía intersticial aguda. Por estos motivos, la correcta valoración y el posible tratamiento antiviral del paciente infectado por el VHC debe prescribirse en la etapa de ERCA y hemodiálisis. Estudios postrasplante demuestran que la negativización del ARN VHC pretrasplante no solamente se acompaña de un mejor curso de la hepatopatía, sino también de una menor incidencia de enfermedades glomerulares postrasplante 82.
Por tanto, la infección por el VHC se asocia con un incremento del riesgo de muerte en pacientes en ERCA, tanto si permanecen en programa de hemodiálisis como si son sometidos a trasplante renal. De todos modos, este mejora la supervivencia a largo plazo de dichos pacientes y por tanto es más beneficioso que perjudicial. Por todo ello, ser portador del VHC no es por sí mismo una contraindicación para trasplante renal 83. Existen estudios (en pacientes sin infección por el VIH) que confirman una mejor supervivencia de pacientes receptores de trasplante renal infectados por el VHC respecto a los pacientes infectados por el VHC (de características similares) en espera de trasplante renal 84.
La decisión de si un paciente infectado por el VHC puede ser candidato a trasplante renal debe ser inicialmente clínica 85. El tiempo de evolución de la infección por el VHC y el tiempo de evolución en ERCA son variables que no se han correlacionado con los hallazgos histológicos en la biopsia hepática 86. Si existen evidencias de cirrosis en la biopsia hepática, el trasplante no debe ser recomendado. Cualquier paciente con serología positiva para el VHC y con determinación de carga viral confirmada por PCR debería ser sometido a una biopsia hepática como parte de la valoración para el trasplante renal 61. En ausencia de cirrosis, el trasplante renal no debería comportar un mayor riesgo de progresión de la enfermedad hepática en pacientes infectados por el VHC, si se compara con pacientes en ERCA infectados por el VHC y que permanecen en hemodiálisis 61.
Todas estas consideraciones son aplicables a la población infectada por el VIH ya que la coinfección por el VHC es frecuente en estos pacientes. Se desconoce si la evolución de los pacientes con trasplante renal y con coinfección por el VHC/VIH va a ser peor que en el paciente sin infección por el VIH. Tampoco existe experiencia suficiente del tratamiento con interferón y ribavirina en estos pacientes como para conocer su eficacia o su toxicidad. Además se deben tener en cuenta las posibles interacciones entre los fármacos antirretrovirales y el interferón y la ribavirina.
Infección por el VHB
La situación actual del VHB en hemodiálisis y lista de espera se ha modificado de manera notable en los últimos años con un descenso significativo en el número de pacientes con antígeno de superficie de la hepatitis B (HBsAg) positivo, gracias a la vacunación frente al VHB y al aislamiento de los pacientes en unidades independientes de hemodiálisis. Además, la introducción en los últimos años del tratamiento antiviral con lamivudina ha cambiado considerablemente la evolución de la hepatopatía crónica por el VHB 82.
En caso de coinfección del VIH y del VHB es necesario abordar la estrategia de tratamiento de ambos virus de forma conjunta, utilizando esquemas de TARGA que incluyan antivirales con actividad frente a ambos 87.
La lamivudina es un inhibidor de la transcriptasa inversa análogo de nucleósido (ITIAN) con actividad frente a los dos virus, pero en los pacientes coinfectados por el VIH es mucho más frecuente la aparición de mutantes de resistencia en el VHB a lamivudina. El tenofovir disoproxil fumarato (TDF) es un análogo de los nucleótidos (ITIANT) con actividad tanto anti-VIH como anti-VHB. El TDF inhibe la replicación del VHB también en presencia de mutaciones de resistencia a lamivudina y hasta el momento los resultados con este fármaco han sido favorables. El adefovir, que a dosis de 10 mg/día empleadas en el tratamiento del VHB no es activo frente al VIH, podría suponer un riesgo para la selección de mutaciones de resistencia en el VIH. La emtricitabina tiene actividad también frente al VIH y se tolera muy bien, pero su administración no está indicada tras la aparición de fracaso virológico con lamivudina ya que presentan resistencias cruzadas. Aunque a ritmo de desarrollo más lento comparado con la lamivudina, la selección de mutaciones supone una limitación de la eficacia de este fármaco en el tratamiento de la infección por el VHB 87.
Por tanto, en pacientes con coinfección por el VIH y el VHB el régimen de TARGA debería incluir alguno de estos fármacos: lamivudina, emtricitabina y/o TDF, teniendo en cuenta que el TDF es más potente que la lamivudina y la emtricitabina. Es preciso realizar monitorización de la fosfatemia y de la función renal, ya que como ya se ha comentado recientemente se han comunicado casos aislados de síndrome de Fanconi asociado al uso de TDF 87.
Conclusiones
La prevalencia de la infección por el VIH en pacientes bajo TRS en España ha sido recientemente estudiada por la SEN, siendo alrededor del 1% 59. Existe poca información sobre la supervivencia de estos pacientes en la era del TARGA y muy poca experiencia en España en trasplante renal en pacientes infectados por el VIH.
El trasplante renal es una alternativa terapéutica en los pacientes infectados por el VIH y ERCA. La experiencia acumulada en el trasplante hepático en España 5 y en el renal en Estados Unidos demuestra que la supervivencia a corto y medio plazo es similar a la de los pacientes sin infección por el VIH.
En estos pacientes no existe un mayor riesgo de infecciones oportunistas ni de tumores, por lo que deben seguirse los mismos protocolos de profilaxis que en la población general. Además es posible realizar un buen control clínico, virológico e inmunológico de la infección por el VIH tras el trasplante renal con tratamiento antirretroviral.
Los principales problemas hasta el momento han sido:
1.Las interacciones entre los inmunosupresores y los antirretrovirales (especialmente IP y en menor medida los ITINN) que exigen el control estrecho de los valores plasmáticos de inmunosupresores.
2.La elevada tasa de rechazo agudo del injerto.
3.El manejo de la coinfección por el VHC en el período postrasplante.
Adenda
Recientemente se ha publicado la experiencia de 40 trasplantes renales (36 donante cadáver y 4 donante vivo) en pacientes con infección por el VIH en un hospital universitario de Filadelfia, siendo la mayor serie publicada hasta la fecha. La mayoría de pacientes eran afroamericanos y las causas más frecuentes de ERCA fueron la hipertensión arterial y la NAVIH. Al año y a los 2 años de seguimiento, la supervivencia de los pacientes fue del 85 y 82%, respectivamente; y la supervivencia del injerto fue del 75 y 71%, respectivamente. La carga viral del VIH permaneció indetectable, el recuento de linfocitos CD4 por encima de 400 céls./ml, y no hubo evidencia de progresión a sida a los 2 años de seguimiento. La tasa de rechazo agudo fue del 22% (9 casos)88.
Agradecimientos
La revisión de este tema lo dedicamos especialmente a todos nuestros pacientes y queremos agradecer la colaboración de las siguientes organizaciones: Organización Nacional de Trasplante (ONT): B. Miranda, G. Garrido y J. Canón; Organización Catalana de Trasplante (OCATT): J. Vilardell, M. Anguera y M. Sanromà; Organización Andaluza de Trasplantes (OAT): M. Alonso; Grupo de Estudio de Sida (GESIDA/SEIMC): R. Rubio, J.A. Iribarren y J. González; Grupo de Estudio Infecciones en Trasplantados (GESITRA/SEIMC): J. Fortún y C. Lumbreras; Programa de Prevenció de la Sida a Catalunya: J. Colóm, A. Giménez y E. Buira; Secretaría del Plan Nacional del Sida (SPNS) del Ministerio de Sanidad y Consumo (MSC): F. Parras, L. Guerra, L. Chamorro y R. Polo; Plan Nacional sobre Drogas del MSC: J.A. Salvador y L. de la Fuente. El Dr. J.C. Trullàs ha presentado esta revisión como Tesina en el VII Máster de Sida de la Universidad de Barcelona.
Miembros del Grupo de Trabajo del Trasplante Renal en pacientes infectados por el VIH en España (GTTRVIH)
F. Cofán, E. Bergadà, J.M. Miró, J.C. Trullàs, A. Moreno, C. Cervera, J.L. Blanco, F. Oppenheimer, J.M. Campistol, R. Álvarez-Vijande, M. Tuset y J.M. Gatell (Hospital ClínicIDIBAPS, Universidad de Barcelona); F.J. Burgos, J. Pascual, R. Marcen, J. Fortín y J. Ortuño (Hospital Ramón y Cajal de Madrid); G. Barril, E. González Parra, M. Espinosa, C. Caramelo, J. García-Valdecasas, D. Arenas, J.L. Górriz, J.M. Campistol, R. Alcázar, J.L. Teruel, M.D. López, P. Ruiz y L. Martín (Grupo de Trabajo de Infecciones Virales de Pacientes en Diálisis de la Sociedad Española de Nefrología); A. Mazuecos, M. Ceballos, M. Romero y M. Rivero (Hospital Puerta del Mar de Cádiz); G. Garrido y B. Miranda (Organización Nacional de Trasplante); R. Polo y L. Chamorro (Secretaría Plan Nacional del Sida, Ministerio de Sanidad y Consumo).
NOTA
Los artículos publicados en la sección "Formación Médica Continuada" forman parte de grupos temáticos específicos (antibiograma, antimicrobianos, etc.). Una vez finalizada la publicación de cada tema, se irán presentando al Sistema Español de Acreditación de la Formación Médica Continuada (SEAFORMEC) para la obtención de créditos.
Una vez concedida la acreditación, esta se anunciará oportunamente en la Revista y se abrirá un período de inscripción gratuito para los socios de la SEIMC y suscriptores de la Revista, al cabo del cual se iniciará la evaluación, durante 1 mes, que se realizará a través de la web de Ediciones Doyma.
RELACIÓN DE SERIES ACREDITADAS:
"Puesta al día en Métodos Microbiológicos para el Diagnóstico Clínico"
Disponible en: http://www.doyma.es/eimc/formacion
17 enero / 31 marzo 2005