La tularemia es una enfermedad descrita en España desde hace una década. El presente estudio analiza los casos en los que se sospechó tularemia, así como los casos probables y los casos confirmados de esta enfermedad en la provincia de Soria, en comparación con los datos referidos a la tularemia en Castilla y León. Estos casos, salvo uno esporádico, se agrupan en 2 brotes epidémicos (años 1997–1998 y años 2007–2008).
MétodosSe estudiaron todos los pacientes (53) con sospecha clínica de tularemia entre los años 1997 y 2008 (estudio retrospectivo de los años 1997 a 1999). El estudio microbiológico se realizó por serología (63 sueros), cultivo de sangre (10 muestras) y cultivo de líquido de absceso de adenopatía (una muestra).
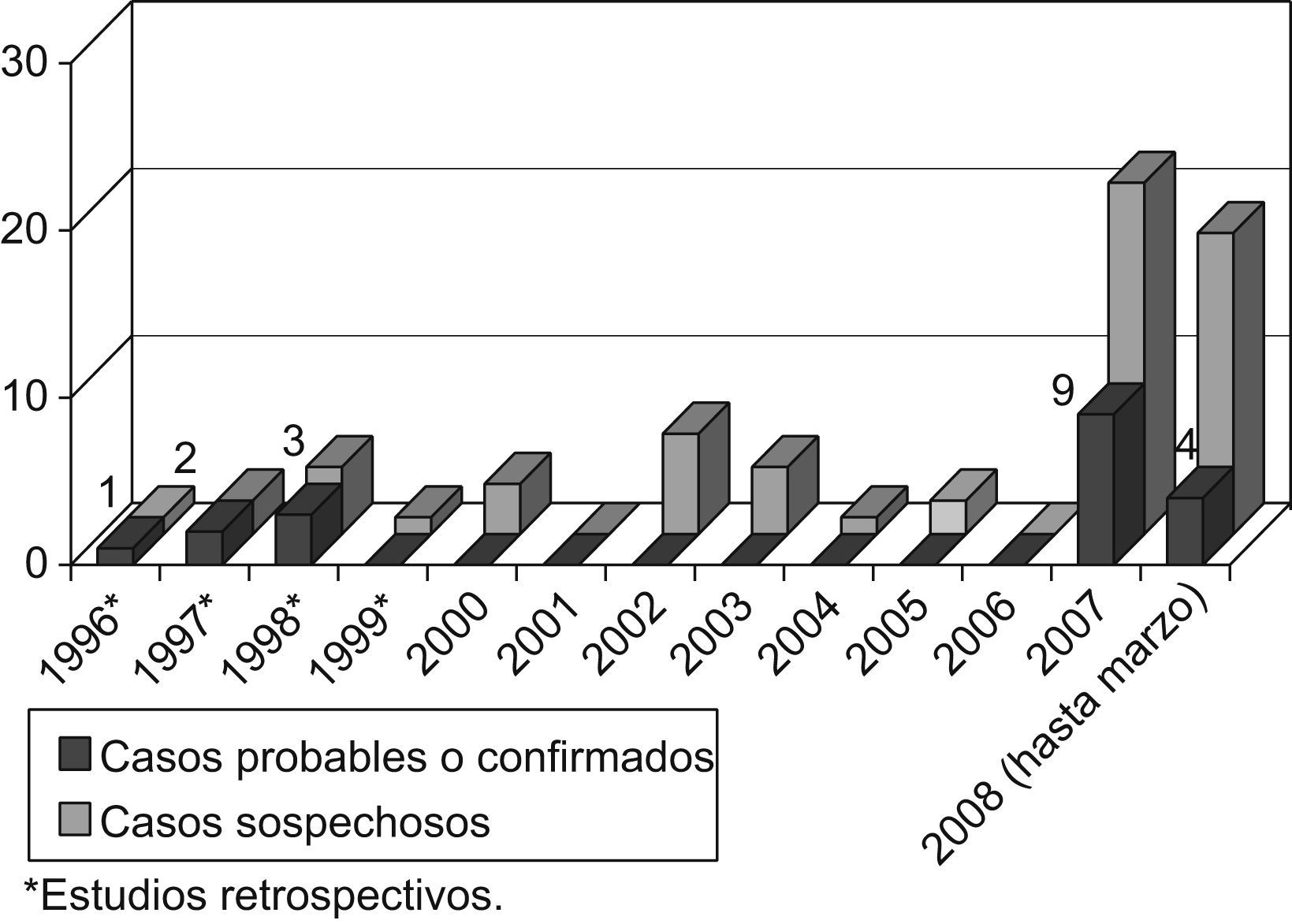
ResultadosDurante 10 años se diagnosticaron 19 casos de tularemia en Soria: un caso esporádico en 1996, 5 casos en el brote de 1997–1998 y 13 casos en el brote de 2007–2008. El 95% de los casos tuvo contacto con liebres. La forma clínica más frecuente fue la forma ulceroganglionar (62%). Trece casos se definieron como probables (el 68% con título alto de anticuerpos) y 6 casos se definieron como confirmados (el 32%), 2 por aislamiento de la bacteria y 4 por seroconversión.
ConclusiónLos casos de tularemia en la provincia de Soria comparten idénticas características clínicas y epidemiológicas (formas ulceroganglionares, manipulación de liebres) con el brote de los años 1997–1998 en la comunidad de Castilla y León y se diferencian de los casos del brote de los años 2007–2008 en la comunidad (predominio de las formas tifoideas de la enfermedad y relación con el aumento de la población de topillos).
Tularemia is a zoonotic disease that has been regularly reported in Spain since 1997. This study analyzes suspected, probable, and confirmed cases of tularemia in the province of Soria, and compares them with tularemia cases recorded in the autonomous community of Castilla y Léon, which, with the exception of 1 sporadic case, occurred in 2 epidemic outbreaks in 1997/1998 and 2007/2008.
MethodsWe studied all patients (53) with signs and symptoms of tularemia in the period of 1997 to 2008. Sixty-three serum samples from these patients were tested by a microagglutination assay for antibodies against Francisella tularensis; additionally 10 blood cultures and 1 culture of abscess exudate from an enlarged lymph node were carried out.
ResultsOver the last decade, 19 cases of tularemia have been diagnosed in Soria (1 sporadic case in 1996, 5 associated with an outbreak reported in 1997/98 and 13 associated with an outbreak occurring in 2007/08). In 95% of the cases, previous contact with hares was reported. The ulceroglandular type was most frequently (62%) observed. F. tularensis was isolated on blood culture in 2 cases. The remaining patients were diagnosed by serology (4 confirmed cases, 13 probable cases).
ConclusionThe cases of tularemia documented in Soria showed clinical and epidemiological features (predominant ulceroglandular clinical presentation and previous contact with hares) identical to the 1997/98 tularemia outbreak in Castilla y Léon, but contrasted with the 2007/08 outbreak in Castilla y León where typhoidal clinical forms of the disease and a relationship with an increased rodent population (Mycrotus spp) were predominant.
La tularemia es una enfermedad descrita como un problema importante de salud pública en la comunidad de Castilla y León desde hace una década1–8. La incidencia de la enfermedad es baja y son muchos los casos esporádicos si bien se han descrito 2 brotes: durante los años 1997 y 1998 y durante los años 2007 y 2008. Estos brotes son diferentes en cuanto a la forma clínica mayoritariamente descrita y en cuanto a las características ambientales; es muy importante la explosión en la población de topillos que la comunidad ha experimentado en los 2 últimos años.
La tularemia es una zoonosis que afecta a mamíferos, aves, peces y anfibios, y sus reservorios principales son los lagomorfos y roedores9. El agente etiológico es Francisella tularensis10,11, un cocobacilo gramnegativo aerobio estricto, catalasa débilmente positiva y oxidasa negativa, muy resistente por su cápsula y una pared celular rica en ácidos grasos y lípidos, por lo que es capaz de permanecer durante semanas en el agua, en el barro y en cadáveres de animales. La familia Francisellaceae comprende 2 especies reconocidas: F. tularensis y Francisella philomiragia11. La especie F. tularensis tiene 4 subespecies: F. tularensis tularensis (tipo A, frecuente en América del Norte); F. tularensis holarctica (tipo B, frecuente en Asia y Europa); F. tularensis novicida, y F. tularensis mediasiatica.
La forma más frecuente de adquisición de la tularemia en humanos es por contacto con tejidos o fluidos corporales de mamíferos infectados o por la picadura de un artrópodo infectado. De forma menos frecuente, la enfermedad se transmite por la mordedura de animales infectados, por inhalación de aerosoles infecciosos o por ingesta de agua contaminada o carne de un animal infectado cocinada inadecuadamente. La mayoría de los casos son esporádicos pero también se pueden producir brotes en cazadores y familiares. Las manifestaciones clínicas más frecuentes son fiebre, adenopatías regionales y malestar general, y en función de la sintomatología y la localización anatómica afectada hay 6 formas clínicas11: ulceroganglionar, ganglionar, oculoganglionar, orofaríngea, neumónica y tifoidea. Actualmente, también se describe una forma intestinal (dolor abdominal, vómitos y diarrea)7.
El presente estudio analiza la evolución de la tularemia en la provincia de Soria, contabiliza los casos detectados como sospechosos, probables o confirmados durante una década y compara los datos obtenidos con los datos referidos a la tularemia en la comunidad de Castilla y León.
Material y métodosEl estudio se realizó en la provincia de Soria, comunidad de Castilla y León. La provincia tiene 90.000 habitantes aproximadamente, cuenta con un complejo hospitalario de tercer nivel y 14 centros de salud, 2 situados en la capital y el resto situados en zonas rurales de la provincia. El estudio comprende casos retrospectivos (casos consignados en 1998 y 1999) y casos prospectivos.
PacientesSe estudiaron todos los pacientes con sospecha clínica de tularemia entre los años 1997 y 2008, tanto hospitalizados como procedentes de centros de salud.
MuestrasSe incluyeron en el estudio: sueros (únicos o pareados) de todos los pacientes en los que se sospechó tularemia, hemocultivos de pacientes con síndrome febril (extracción de la muestra según criterio del personal facultativo) y líquido de absceso de adenopatía obtenido por punción.
Diagnóstico microbiológicoSe realizó mediante el cultivo de sangre en el sistema automático BacT/ Alert 3D® (bioMèrieux, Inc., EE. UU.). Los hemocultivos positivos se sembraron en placas de agar sangre (Agar Columbia con sangre de oveja Plus® Oxoid, Unipath España S.A., Madrid, España), agar chocolate (Agar Chocolate con Vitox® Oxoid, Unipath España S.A., Madrid, España) y agar McConkey (BBL™ MacConkey Agar® Becton Dickinson and Co., Maryland, EE. UU.) y se incubaron a 37°C durante 24 a 48h.
Asimismo, el diagnóstico microbiológico se realizó mediante el cultivo del líquido de absceso obtenido por punción de una adenopatía en placas de agar sangre, agar chocolate, agar MacConkey y medio de thioglicolato (Thio-D® bioMèrieux, France) y se incubó durante 5 días a 37°C.
La identificación de la bacteria se realizó mediante las pruebas de la catalasa y de la oxidasa, y mediante las pruebas bioquímicas del panel ID GN del sistema automático de identificación Vitek 2 Compact® (bioMèrieux Inc. EE. UU.). La confirmación de la subespecie se realizó mediante PCR (polymerase chain reaction 'reacción en cadena de la polimerasa') y se utilizó el gen que codifica la lipoproteína de 17kD de Francisella (lpnA) como diana de amplificación, según el protocolo descrito previamente12,13.
El diagnóstico serológico se realizó mediante microaglutinación con el método descrito previamente14,15 y se consideró título positivo si era igual o superior a 1/128.
Definición de casosSobre la base de las definiciones establecidas en los centros de referencia y de la legislación vigente16–18, se considera:
Caso sospechoso: paciente con clínica compatible y epidemiológicamente relacionado con factores de riesgo descritos para la enfermedad.
Caso probable: paciente con clínica compatible y criterios de laboratorio de presunción:
- •
un suero positivo con título elevado de anticuerpos (sin seroconversión documentada) en un paciente sin historia de vacunación frente a tularemia o enfermedad previa;
- •
detección de F. tularensis en una muestra clínica por inmunofluorescencia directa, y
- •
detección del genoma de F. tularensis mediante PCR en muestras clínicas.
Caso confirmado: paciente con clínica compatible y criterios diagnósticos microbiológicos de confirmación:
- •
seroconversión o aumento de 4 o más veces del título de anticuerpos obtenido entre sueros extraídos en un período de tiempo mínimo de 2 semanas, y
- •
aislamiento de F. tularensis en cultivo.
Durante un período de 10 años se estudió un total de 53 pacientes (32 varones y 21 mujeres) con sospecha clínica de tularemia, con edades comprendidas entre 27 y 89 años. Del total de los pacientes, se estudiaron 63 sueros (sueros únicos o pareados), 10 hemocultivos y un líquido de absceso obtenido por punción de una adenopatía.
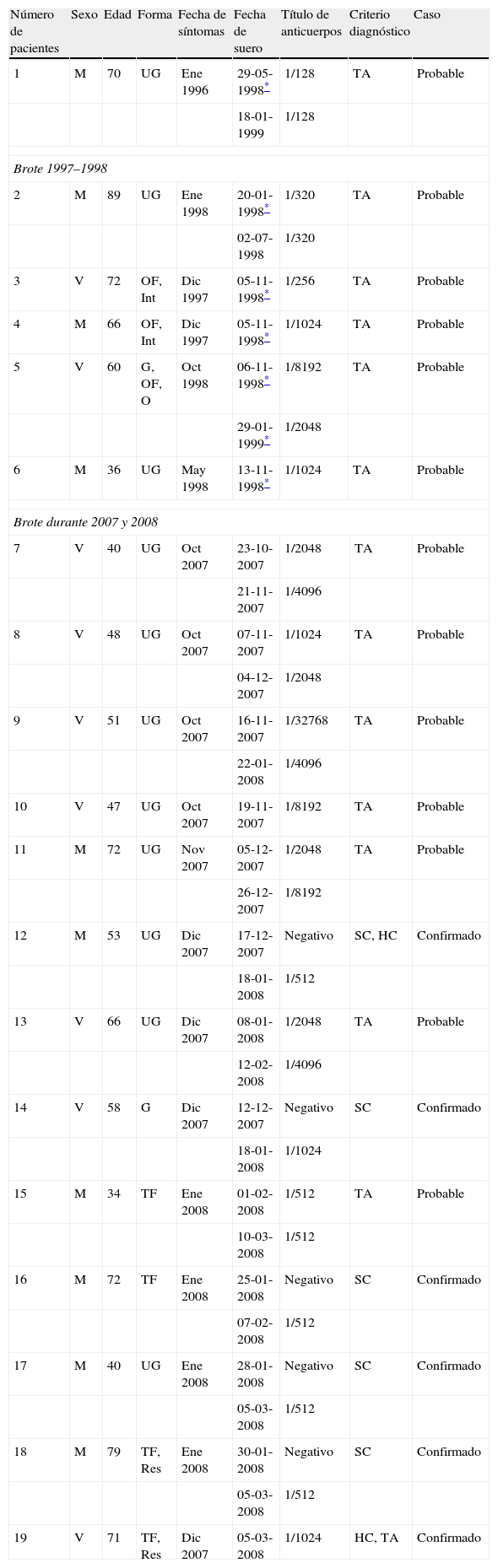
Se diagnosticaron 19 casos de tularemia (fig. 1). Dieciocho de éstos se agruparon en 2 brotes epidémicos: 5 casos en el brote de los años 1997–1998 y 13 casos en el brote epidémico de los años 2007–2008. Únicamente, en el año 1998, se detectó un caso esporádico perteneciente al año 1996.
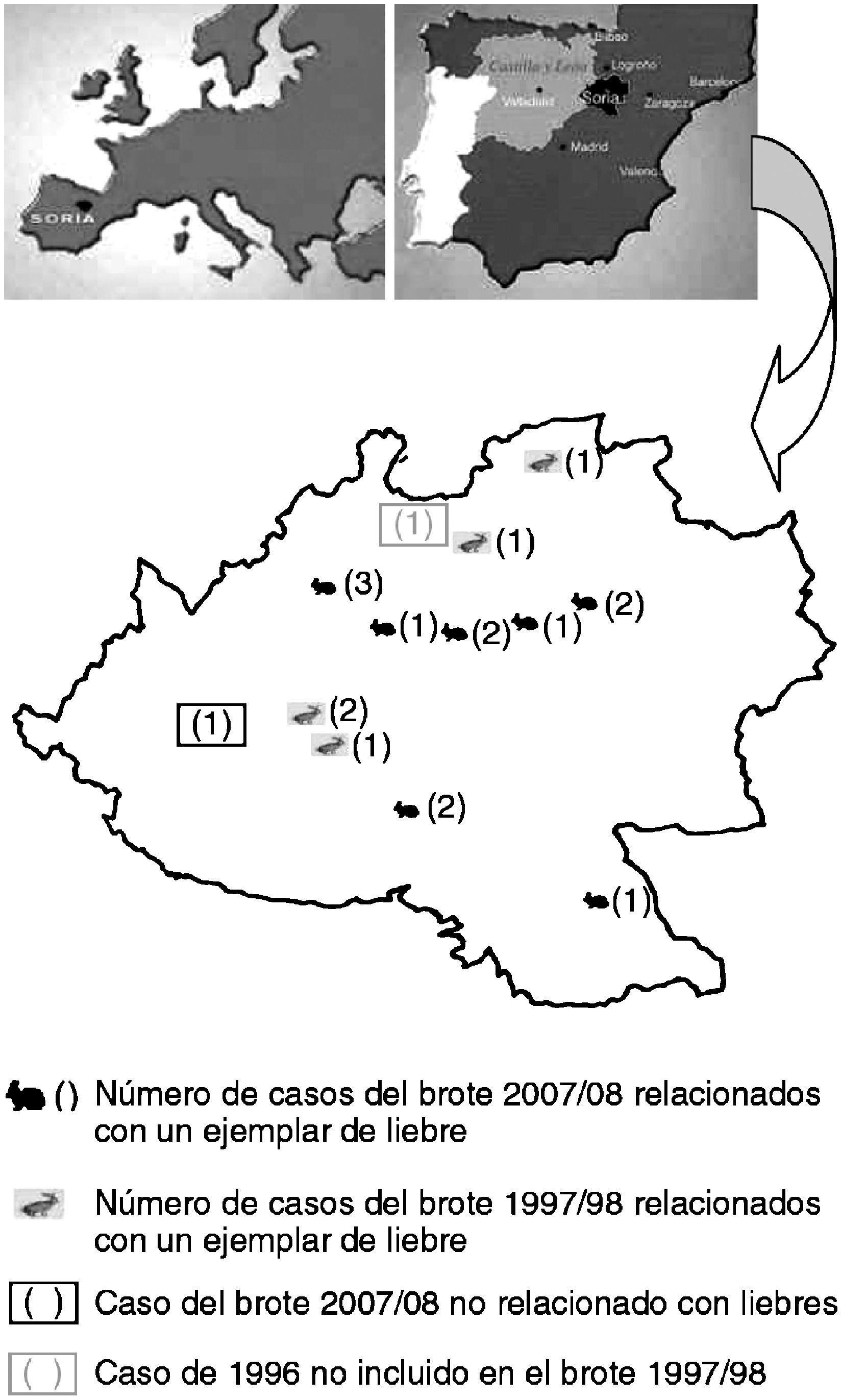
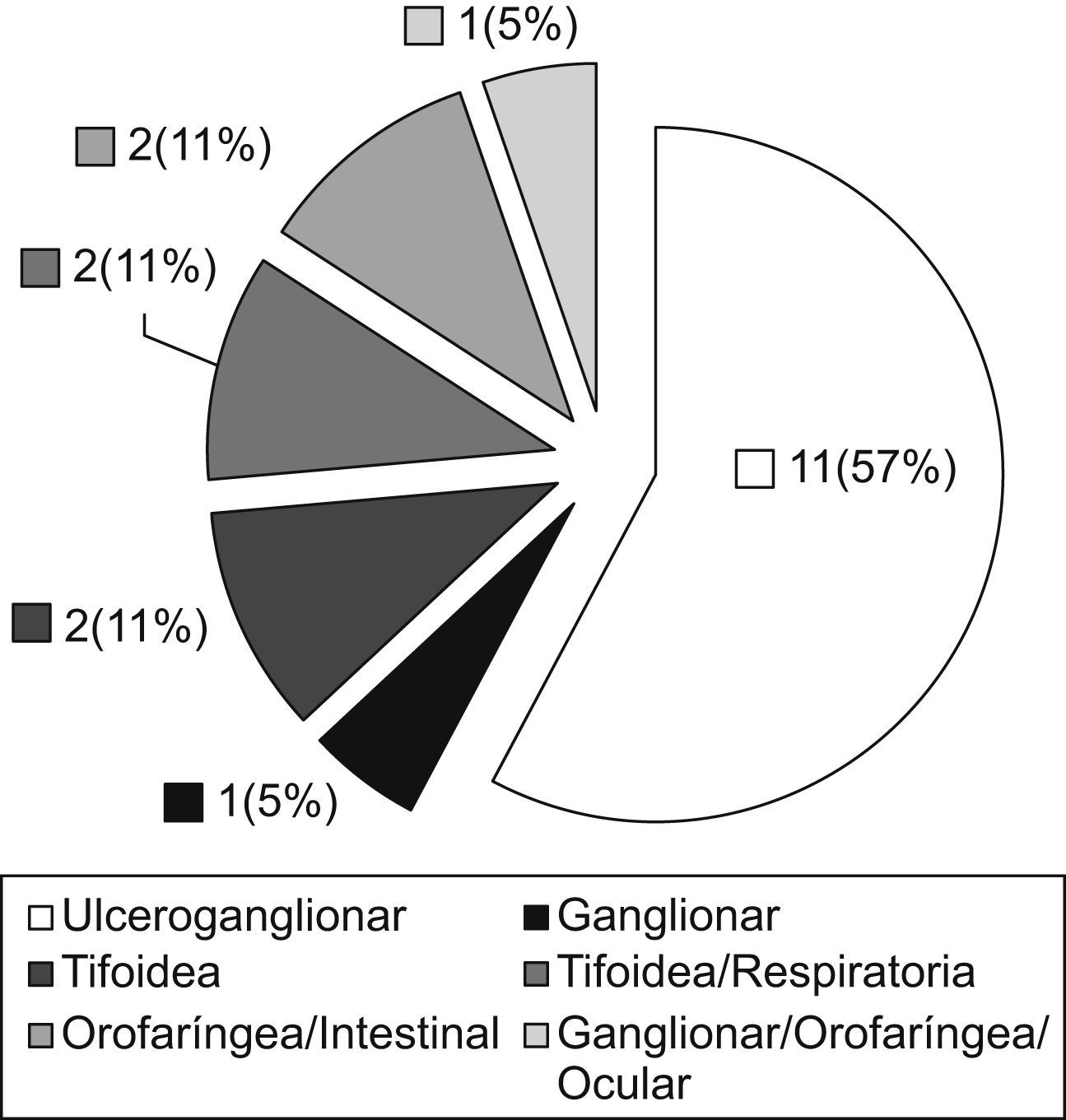
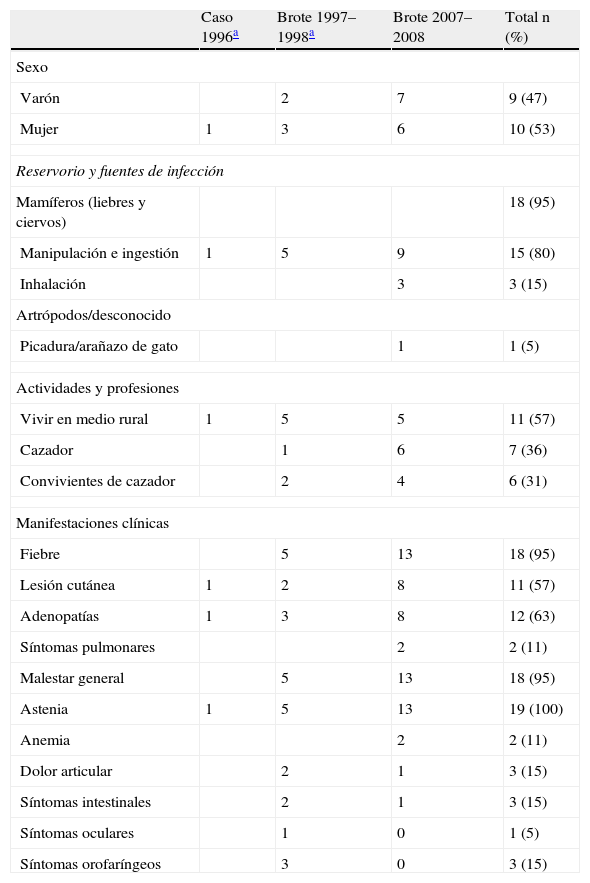
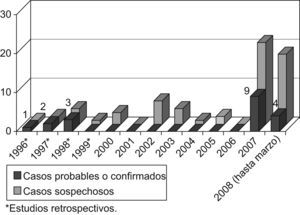
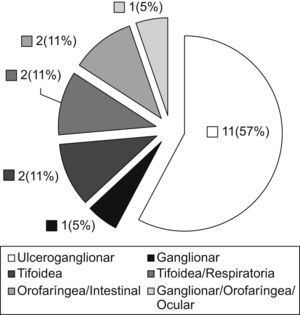
Las características epidemiológicas y clínicas de los casos se detallan en la tabla 1. De los 19 casos, 10 fueron mujeres y 9 fueron varones, con edades comprendidas entre 34 y 89 años (media de 59 años). Prácticamente la totalidad de los casos (18 casos [95%]) había tenido contacto con liebres (13 ejemplares como vehículo de contagio de 18 pacientes) (fig. 2) tras actividades de caza o convivientes de cazadores y sólo un paciente que vivía en el ámbito rural refirió haber tenido una picadura de artrópodo y arañazos de su gato (un caso [5%]). Los síntomas más frecuentes fueron fiebre, malestar general, astenia, lesiones cutáneas y adenopatías. Las distintas formas clínicas de la enfermedad que los casos manifestaron se incluyen en la figura 3. Las formas clínicas más frecuentes son la forma ulceroganglionar o la forma ganglionar (62%), seguidas de las formas tifoidea o tifoidea respiratoria (22%). El resto de las manifestaciones clínicas (síntomas orofaríngeos, intestinales, oculares) fueron minoritarias.
Características epidemiológicas y clínicas de los casos de tularemia de la provincia de Soria
| Caso 1996a | Brote 1997–1998a | Brote 2007–2008 | Total n (%) | |
| Sexo | ||||
| Varón | 2 | 7 | 9 (47) | |
| Mujer | 1 | 3 | 6 | 10 (53) |
| Reservorio y fuentes de infección | ||||
| Mamíferos (liebres y ciervos) | 18 (95) | |||
| Manipulación e ingestión | 1 | 5 | 9 | 15 (80) |
| Inhalación | 3 | 3 (15) | ||
| Artrópodos/desconocido | ||||
| Picadura/arañazo de gato | 1 | 1 (5) | ||
| Actividades y profesiones | ||||
| Vivir en medio rural | 1 | 5 | 5 | 11 (57) |
| Cazador | 1 | 6 | 7 (36) | |
| Convivientes de cazador | 2 | 4 | 6 (31) | |
| Manifestaciones clínicas | ||||
| Fiebre | 5 | 13 | 18 (95) | |
| Lesión cutánea | 1 | 2 | 8 | 11 (57) |
| Adenopatías | 1 | 3 | 8 | 12 (63) |
| Síntomas pulmonares | 2 | 2 (11) | ||
| Malestar general | 5 | 13 | 18 (95) | |
| Astenia | 1 | 5 | 13 | 19 (100) |
| Anemia | 2 | 2 (11) | ||
| Dolor articular | 2 | 1 | 3 (15) | |
| Síntomas intestinales | 2 | 1 | 3 (15) | |
| Síntomas oculares | 1 | 0 | 1 (5) | |
| Síntomas orofaríngeos | 3 | 0 | 3 (15) | |
La descripción de cada uno de los casos de tularemia se detalla en la tabla 2. De los 19 casos, 13 se definieron como probables (68%) y 6 casos se definieron como confirmados (32%). Todos los casos probables se diagnosticaron por tener un título alto de anticuerpos frente a F. tularensis. De los casos confirmados, en 5 (83%) se evidenció seroconversión en el título de anticuerpos y en 2 casos (33%) se aisló F. tularensis holartica (tipo B) en los hemocultivos.
Casos probables o confirmados durante los años 1998 y 2008 (marzo)
| Número de pacientes | Sexo | Edad | Forma | Fecha de síntomas | Fecha de suero | Título de anticuerpos | Criterio diagnóstico | Caso | |
| 1 | M | 70 | UG | Ene 1996 | 29-05-1998* | 1/128 | TA | Probable | |
| 18-01-1999 | 1/128 | ||||||||
| Brote 1997–1998 | |||||||||
| 2 | M | 89 | UG | Ene 1998 | 20-01-1998* | 1/320 | TA | Probable | |
| 02-07-1998 | 1/320 | ||||||||
| 3 | V | 72 | OF, Int | Dic 1997 | 05-11-1998* | 1/256 | TA | Probable | |
| 4 | M | 66 | OF, Int | Dic 1997 | 05-11-1998* | 1/1024 | TA | Probable | |
| 5 | V | 60 | G, OF, O | Oct 1998 | 06-11-1998* | 1/8192 | TA | Probable | |
| 29-01-1999* | 1/2048 | ||||||||
| 6 | M | 36 | UG | May 1998 | 13-11-1998* | 1/1024 | TA | Probable | |
| Brote durante 2007 y 2008 | |||||||||
| 7 | V | 40 | UG | Oct 2007 | 23-10-2007 | 1/2048 | TA | Probable | |
| 21-11-2007 | 1/4096 | ||||||||
| 8 | V | 48 | UG | Oct 2007 | 07-11-2007 | 1/1024 | TA | Probable | |
| 04-12-2007 | 1/2048 | ||||||||
| 9 | V | 51 | UG | Oct 2007 | 16-11-2007 | 1/32768 | TA | Probable | |
| 22-01-2008 | 1/4096 | ||||||||
| 10 | V | 47 | UG | Oct 2007 | 19-11-2007 | 1/8192 | TA | Probable | |
| 11 | M | 72 | UG | Nov 2007 | 05-12-2007 | 1/2048 | TA | Probable | |
| 26-12-2007 | 1/8192 | ||||||||
| 12 | M | 53 | UG | Dic 2007 | 17-12-2007 | Negativo | SC, HC | Confirmado | |
| 18-01-2008 | 1/512 | ||||||||
| 13 | V | 66 | UG | Dic 2007 | 08-01-2008 | 1/2048 | TA | Probable | |
| 12-02-2008 | 1/4096 | ||||||||
| 14 | V | 58 | G | Dic 2007 | 12-12-2007 | Negativo | SC | Confirmado | |
| 18-01-2008 | 1/1024 | ||||||||
| 15 | M | 34 | TF | Ene 2008 | 01-02-2008 | 1/512 | TA | Probable | |
| 10-03-2008 | 1/512 | ||||||||
| 16 | M | 72 | TF | Ene 2008 | 25-01-2008 | Negativo | SC | Confirmado | |
| 07-02-2008 | 1/512 | ||||||||
| 17 | M | 40 | UG | Ene 2008 | 28-01-2008 | Negativo | SC | Confirmado | |
| 05-03-2008 | 1/512 | ||||||||
| 18 | M | 79 | TF, Res | Ene 2008 | 30-01-2008 | Negativo | SC | Confirmado | |
| 05-03-2008 | 1/512 | ||||||||
| 19 | V | 71 | TF, Res | Dic 2007 | 05-03-2008 | 1/1024 | HC, TA | Confirmado | |
G: ganglionar; HC: hemocultivo positivo; Int: intestinal; M: mujer; O: ocular; OF: orofaríngeo; Resp: respiratoria; SC: seroconversión; TA: título alto; TF: tifoidea; UG: ulceroganglionar; V: varón.
La tularemia es una enfermedad poco frecuente en España. Sin embargo, el brote descrito en Castilla y León durante los años 1997–199816 hizo que la enfermedad se considerara enfermedad de declaración obligatoria en España9,19 y supuso la toma de conciencia de una infección hasta entonces no descrita en ese país.
Campos et al2 describieron en 1996 de forma retrospectiva el primer caso en la provincia de Soria, lo que confirma la sospecha de que en Castilla y León había tularemia antes del brote de los años 1997–1998. En estos años se detectaron de forma retrospectiva otros 5 casos probables de tularemia en la provincia. Estos casos se asociaron al brote epidémico que afectó a la comunidad de Castilla y León y a pesar de realizarse sólo un diagnóstico serológico probable de tularemia, las pruebas clínicas y la coincidencia en el tiempo hicieron que se considerasen casos «típicos» de tularemia.
Entre los años 1999 y 2006 se estudió en Soria a 17 pacientes por sospecha clínica de tularemia pero no se diagnosticó ninguno (ni como caso probable ni como caso confirmado) de tularemia. Sin embargo, durante esos años en la comunidad de Castilla y León se declararon 26 casos esporádicos de tularemia19,20 confirmados por serología. Estos datos confirman la actitud alerta de los clínicos en la sospecha de los casos de tularemia y disipan las posibles dudas de un diagnóstico infravalorado de la enfermedad.
Transcurridos 10 años del primer brote de tularemia en Castilla y León, se detectó un nuevo brote de tularemia7,21,22 en la comunidad (desde junio de 2007 se han detectado casos clínicamente sospechosos). En Soria, los 13 pacientes considerados como casos probables o confirmados de tularemia en 2007–2008 difieren en el tiempo respecto al brote de Castilla y León porque se detectaron a partir de noviembre de ese mismo año y en ellos se desarrolló una sintomatología de tularemia desde octubre de 2007 hasta marzo de 2008.
En el análisis de la distribución por edad y sexo de los casos probables o confirmados diagnosticados en la provincia de Soria, no se observaron diferencias entre varones y mujeres, lo que contrasta con otros estudios1,3,8,9. La media de edad es similar en todos los casos y series descritos en la literatura médica.
Los antecedentes epidemiológicos de contacto o manipulación de liebres6,9,23 fueron muy importantes en el diagnóstico de los casos pertenecientes al brote de los años 1997–1998. Las formas clínicas de tularemia más observadas en aquel brote fueron las formas ulceroganglionares y las formas ganglionares. El brote actual en Castilla y León se originó tras cambios en diversos factores climatológicos y ambientales (temperaturas más suaves, períodos más secos) así como epidemiológicos (aumento explosivo de la población de topillos Microtus spp. en la región, migración de aves, mayor número de actividades al aire libre)7,21,24,25 y se observó un elevado número de casos con afectación tifoidea tras infección por inhalación7,24,25. En contraposición, en la provincia de Soria el brote actual (correspondiente a los años 2007 y 2008) mantiene las características clínicas y epidemiológicas de la «tularemia típica» experimentada durante el brote de los años 1997 y 1998, con un alto porcentaje de formas clínicas ulceroganglionares y con antecedentes de contacto con liebres infectadas como vía de contagio, y no con antecedente de contacto directo con topillos. Los casos descritos en Soria con la forma tifoidea de la enfermedad también tenían antecedentes de contacto con liebres (manipulación con guantes pero sin mascarilla o convivientes de personas que despellejaron liebres). Sólo el caso del paciente que refirió haber tenido picaduras de insectos y arañazos de su gato estaría más relacionado con el contacto con topillos en su casa situada en el campo.
Según lo expuesto, no parece que los casos descritos en la provincia de Soria durante los años 2007 y 2008 estén relacionados con el brote de tularemia en el resto de las provincias pertenecientes a la comunidad de Castilla y León debido a que son casos diferidos en el tiempo, tienen diferentes formas clínicas de la enfermedad y la vía de contagio es diferente. Sin embargo, como todos los pacientes pertenecían al medio rural o realizaban actividades de caza y al haber también un aumento considerable en el número de topillos en la provincia26, no se puede descartar la relación entre la epidemia de estos roedores y la mayor tasa de infección de los lagomorfos en la provincia (la plaga de topillos implica una mayor ubicuidad de uno de los reservorios de la bacteria, lo que va a influir en una mayor presencia de la bacteria en las aguas y tierras debido a la contaminación de éstas con orinas, heces y cadáveres de los topillos, hecho que probablemente facilite la infección de otros reservorios, como los lagomorfos). Esta última hipótesis tiene que contrastarse y evaluarse con el tiempo para que se pueda demostrar.
Por último, hay que destacar la importancia del diagnóstico microbiológico por serología en la tularemia3,5,6,12,21,22. Este hecho se ve propiciado en parte por la dificultad del cultivo, al ser F. tularensis una bacteria exigente en sus requerimientos nutricionales y, en parte, por las manifestaciones clínicas inespecíficas, sobre todo en las formas tifoidea, orofaríngea, neumónica u ocular, que retrasan la toma de muestras para cultivo (en el presente estudio se extrajeron hemocultivos a 10 pacientes, y se aisló la bacteria únicamente en 2 pacientes, por lo que la eficacia del cultivo fue sólo del 20%). El diagnóstico indirecto requiere estudio de sueros pareados de las fases aguda y convaleciente de la enfermedad. Este estudio es esencial para clasificar los casos17,18 y puede representar un sesgo en la valoración de los pacientes afectados de tularemia. Es llamativo que más de la mitad de los casos de tularemia estudiados en Castilla y León durante el brote de los años 1997–1998 se clasifiquen como casos probables3,4,6,9,27, al realizarse el diagnóstico con un título alto de anticuerpos frente a F. tularensis en un único suero, o no poder evidenciar una seroconversión al obtenerse las muestras para el diagnóstico tiempo después de manifestarse los síntomas clínicos. Asimismo, en la provincia de Soria, todos los casos detectados en el año 1998 fueron estudios retrospectivos y se clasificaron como casos probables. Este hecho se repite en el brote actual (años 2007–2008) de tularemia en toda la comunidad de Castilla y León y, más en concreto, en los pacientes diagnosticados en la provincia de Soria. A pesar de aumentar el número de casos confirmados por cultivo, por técnicas de detección molecular y por seroconversión, sigue habiendo un alto porcentaje de pacientes clasificados como casos probables por diagnóstico serológico. Por esto, se considera primordial tomar muestras de los pacientes en la fase aguda de la enfermedad ante la mínima sospecha clínica de tularemia y realizar un seguimiento exhaustivo del paciente a fin de obtener segundos sueros para realizar la confirmación del diagnóstico.
A juicio de los autores del presente artículo, las diferencias entre los casos de tularemia acontecidos en la provincia de Soria y los casos de tularemia estudiados en otras provincias de la comunidad de Castilla y León recuerdan la importancia de tener una disposición activa para reconocer las nuevas formas de la enfermedad sin olvidar por eso las formas clásicas y los antecedentes epidemiológicos habituales descritos en el brote de tularemia de los años 1997–1998.
FinanciaciónEste estudio ha sido financiado parcialmente por la beca n.o EM03/06 del Instituto de Salud Carlos III.
Los autores del presente artículo agradecen a Emilia Cercenado Mansilla sus inestimables comentarios sobre este manuscrito y a Carlos Aguilar Franco por sus correcciones en la traducción. Asimismo, agradecen la colaboración de los médicos de Atención Primaria y de Atención Especializada de la provincia de Soria.