Presentamos el caso de un varón de 34años sin alergias medicamentosas conocidas ni antecedentes médico-quirúrgicos de interés. Consultó en el servicio de urgencias el 20 de julio de 2022 por proctalgia muy intensa y tenesmo rectal de tres días de evolución asociados a fiebre de hasta 38°C. No refería clínica respiratoria ni urinaria. Había iniciado tratamiento con paracetamol 650mg cada 8horas, sin mejora. Refería relaciones sexuales de riesgo con otros hombres en el último mes. En la exploración física, a nivel perianal, no se apreciaron signos flogóticos externos, pero fue imposible realizar el tacto rectal por el dolor. La analítica sanguínea evidenció una discreta leucocitosis (12.500/mm3) con neutrofilia (85%).
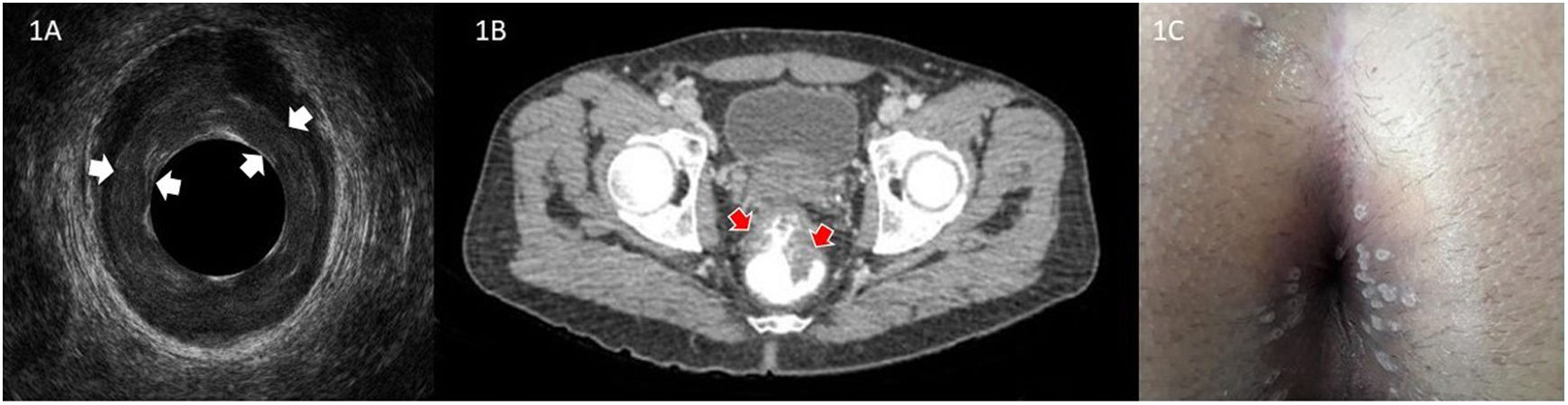
Ante la sospecha de un absceso perianal se decidió exploración en quirófano bajo raquianestesia. Se realizó una ecografía endoanal en la que destacó el engrosamiento mucoso sin colecciones evidentes (fig. 1A). En el tacto rectal se apreció un engrosamiento de todas las columnas anales, sin claros abombamientos. A la inspección visual con valva se evidenciaron extensas ulceraciones en toda la mucosa del conducto anal que fueron biopsiadas. Se realizó una TC abdominopélvica, que informó de engrosamiento mucoso de la pared del recto inferior y medio (fig. 1B).
A)Imagen de la ecografía endoanal en la que se puede apreciar el engrosamiento mucoso sin colecciones sugestivas de absceso (señalado entre flechas). B)Corte axial de TC abdominopélvica con contraste oral e intravenoso que evidencia el engrosamiento de la pared del recto (señalado con flechas). C)Lesiones pustulosas en la región perianal al sexto día de su aparición.
A las 48horas el paciente presentó lesiones vesiculosas sobre una base eritematosa en las regiones acrales, genitales y perianales (fig. 1C). Se realizó una PCR del líquido de las vesículas y del exudado rectal con resultado positivo para monkeypox. Tanto la serología para sífilis, VIH, VHB y VHC como la PCR rectal para Chlamydia trachomatis, gonococo, VHS y Treponema pallidum resultaron negativas. Posteriormente el paciente evolucionó de forma favorable, precisando analgesia intravenosa continua con opiáceos los primeros días, siendo dado de alta hospitalaria tras 8días de ingreso. El resultado de las biopsias fue de mucosa ulcerada con inflamación crónica y cambios epiteliales reactivos.
La viruela del mono o símica es una enfermedad viral zoonótica causada por el virus de la viruela del simio, género Orthopoxvirus, familia Poxviridae. El virus fue identificado por primera vez en los años cincuenta del siglo pasado y la primera infección en humanos fue descrita en los setenta en la actual República Democrática del Congo. El primer brote en Occidente ocurrió en Estados Unidos en 2003, y desde entontes se han descritos casos esporádicos en países no endémicos hasta llegar al brote mundial actual descrito en mayo de 20221.
La transmisión al ser humano se produce por contacto con fluidos de un animal infectado o por su mordedura. La transmisión de persona a persona es consecuencia del contacto estrecho con lesiones, fluidos corporales, gotas respiratorias y objetos contaminados. El periodo de incubación suele ser de 12días, oscilando desde los 5 hasta los 24días1.
El cuadro clínico incluye fiebre, cefalea, mialgias y presencia de linfadenopatías. De 1 a 5días después de la fiebre aparecen las lesiones cutáneas características en forma de rash maculopapular que evoluciona a vesículas, pústulas y costras. Las regiones más afectadas son la cara, las palmas y las plantas, la mucosa oral y los genitales2.
El diagnóstico de sospecha se establece por un antecedente epidemiológico en los últimos 21días asociado a síntomas característicos. El diagnóstico de confirmación se realiza mediante el aislamiento del genoma del virus en una muestra de las lesiones. Suele ser una enfermedad autolimitada y el tratamiento es sintomático, basado en el control del dolor, pudiendo requerir desde analgésicos orales hasta opiáceos intravenosos en los casos de mayor intensidad1.
La afectación rectal en forma de proctitis es una complicación que se puede presentar hasta en el 25% de los pacientes con infección por el virus de la viruela del simio2. Entre sus síntomas se incluyen la proctalgia, el tenesmo rectal, la supuración purulenta o el sangrado, que pueden estar asociados o no a lesiones vesiculares o pustulosas en el área perianal3. Los pacientes con proctitis suelen tener antecedentes de sexo anal receptivo y presentan síntomas sistémicos antes de la aparición de las lesiones cutáneas1.
En caso de sospecha, una PCR de las lesiones cutáneas o rectales establecerá el diagnóstico. La rectoscopia, si es tolerada por el dolor, puede evidenciar una mucosa rectal inflamada o friable. El diagnóstico diferencial en pacientes con lesiones perianales incluye el linfogranuloma venéreo, la sífilis primaria y el virus herpes simple. Si además existe proctitis, se debe añadir la clamidia y la gonorrea. En casos de sospecha de perforación, la resonancia magnética es la prueba de elección1.
FinanciaciónLos autores declaran la ausencia de financiación externa.