Sr. Editor: La sífilis es una enfermedad de transmisión sexual y, ocasionalmente, por contacto accidental con sangre fresca o lesiones mucocutáneas, producida por la espiroqueta Treponema pallidum. La afectación ocular puede observarse en todos los períodos en que se divide la historia natural de la enfermedad. En el período primario, el chancro de primoinfección luético puede raramente localizarse en los párpados (el 1% de los chancros extragenitales tiene localización ocular)1. Durante el período secundario de diseminación hemática de T. pallidum se observan lesiones papulosas en los párpados, alopecia de las pestañas, conjuntivitis, escleritis, epiescleritis, queratitis intersticial e iritis, que es la lesión más característica y se acompaña de dolor ocular y trastornos visuales. La coriorretinitis es poco frecuente pero puede complicarse con atrofia bilateral del nervio óptico consecutiva a meningitis basal que conduce a la ceguera en plazos variables de tiempo2.
Se presentan los casos de dos pacientes con coinfección por el virus de la inmunodeficiencia humana (VIH) y T. pallidum que presentaron manifestaciones oculares poco frecuentes y de difícil diagnóstico.
Caso 1: mujer de 45 años, con diagnóstico de infección por el VIH y sida, que se encontraba cumpliendo terapia de consolidación por tuberculosis diseminada y, desde 1 mes previo a la consulta, recibía tratamiento antirretroviral de gran actividad (TARGA) basado en zidovudina, lamivudina y saquinavir potenciado con ritonavir (por intolerancia a efavirenz). Consultó por disminución de la agudeza visual en ojo izquierdo de 1 semana de evolución. La bioquímica sanguínea no mostró alteraciones de consideración. El recuento de linfocitos T CD4+ fue de 14 céls./μl. El examen oftalmológico reveló: agudeza visual en el ojo derecho de 8/10 sin corrección y en el izquierdo de 6/10 sin corrección; biomicroscopia (BMC) córnea s/p, vítreo turbio con Tyndall en el ojo izquierdo. Fondo de ojo: en el ojo izquierdo se apreciaron precipitados queráticos gruesos y sinequias con focos de vitreítis. En el ojo derecho no detectaron signos de afectación alguna. Se indicó tratamiento con midriáticos y terapia empírica para citomegalovirus (CMV) y toxoplasmosis sin respuesta. Las serologías para CMV, toxoplasmosis y la VDRL fueron no reactivas; la antigenemia para CMV fue negativa con una FTA-Abs reactiva. Se inició tratamiento con penicilina G sódica a la dosis de 24.000.000 Ul/día por vía intravenosa, dividida en seis administraciones diarias, durante 21 días. Un nuevo fondo de ojo al finalizar esta terapia evidenció buena respuesta al tratamiento con desaparición de los signos inflamatorios en el ojo izquierdo y recuperación parcial de la agudeza visual en el ojo afectado (7/10). Un año después, se encuentra asintomática, con recuento de linfocitos T CD4+ de 157 céls./μl y carga viral plasmática indetectable (< 50 copias/ml; log10 < 1,70).
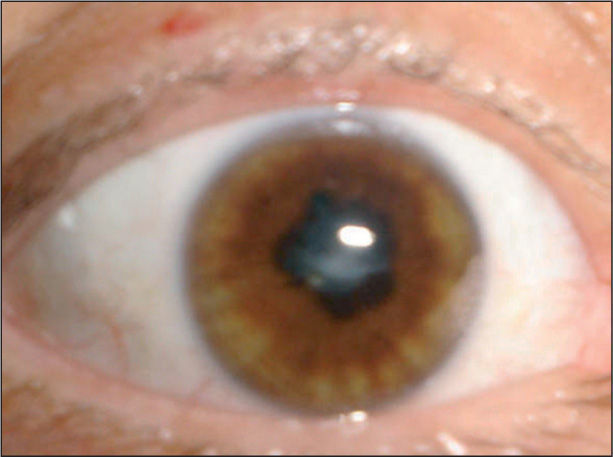
Caso 2: Mujer de 28 años, con serología positiva para el VIH, recuento de linfocitos T CD4+ de 420 céls./μl, sin antecedentes de enfermedades definitorias de sida ni TARGA. Consultó en otro hospital por disminución bilateral de la agudeza visual de 1 mes de evolución. Se le diagnosticó necrosis retiniana aguda y se le indicó tratamiento empírico con foscarnet a la dosis de 90 mg/kg/cada 12 h por vía intravenosa. Sin respuesta al mismo tras 21 días es derivada a nuestro hospital. En el examen físico se observó la existencia de una lesión erosiva, indolora, en el borde derecho de la lengua acompañada de adenopatía subangulomaxilar homolateral, sin periadenitis. En el examen oftalmológico se comprobó marcada disminución de la agudeza visual: visión luz en el ojo derecho y visión bulto en el izquierdo; BMC: en el ojo derecho sinequias sin dolor ni ojo "rojo" ni abombamiento del iris, y en el izquierdo, escasos depósitos queráticos (fig. 1). El fondo de ojo reveló: en el ojo derecho no se puede ver por miosis y en el izquierdo desprendimiento de retina con vitreítis, sin exudados hemorrágicos pero con exudado peripapilar y papilitis. La bioquímica sanguínea resultó normal con excepción de la velocidad de sedimentación globular de 115 mm en la primera hora. El fondo oscuro de la lesión erosiva de lengua fue positivo para T. pallidum. El resto de los exámenes complementarios efectuados mostró una VDRL de 512 dils en suero. Se le realizó punción lumbar obteniéndose líquido cefalorraquídeo (LCR) claro, con discreta hiperproteinorraquia y pleocitos mononuclear. La VDRL en el LCR fue reactiva 4 dils. Con diagnóstico de lúes neurológica con afectación ocular bajo la forma de coriorretinitis sifilítica, se indicó penicilina G sódica a la dosis de 24.000.000 Ul/día por vía intravenosa, dividida en seis administraciones diarias durante 14 días. Presentó mejoría del fondo de ojo con reducción de la actividad inflamatoria sin cambios significativos en la agudeza visual y disminución de los títulos de VDRL en suero al finalizar el tratamiento a 128 dils.
A los 45 días se consultó por recrudecimiento de la sintomatología oftalmológica, con eritrosedimentación de 80 mm en la primer hora, valores de VDRL en suero de 512 dils y 4 dils en LCR con descenso de los linfocitos T CD4+ a 245 céls./μl y carga viral plasmática de 88.000 copias/ml. Una vez descartada la posibilidad de reinfección, se reinició tratamiento con penicilina G sódica a la dosis de 24.000.000 Ul/día por vía intravenosa, dividida en seis administraciones diarias, durante 21 días más tres dosis de penicilina benzatínica 2,4 millones de unidades cada 7 días durante 3 semanas más TARGA (abacavir más lamivudina más efavirenz). A los 6 meses, la VDRL en suero se había negativizado con normalización de la eritrosedimentación y sin cambios en la agudeza visual. Un nuevo recuento de linfocitos T CD4+ fue de 275 céls./μl con carga viral plasmática indetectable (< 50 copias/ml; log10 < 1,70).
La afectación ocular se observaba hasta en el 75% de los pacientes durante el curso de la enfermedad por VIH/sida en la época previa a la TARGA, con la retinopatía causada por el propio retrovirus como la manifestación más frecuente3. A partir de la introducción de la TARGA, la incidencia de retinitis por CMV se redujo de manera significativa aunque esta disminución no ha sido tan marcada para el resto de las manifestaciones oculares4.
El ojo puede verse involucrado por un gran número de patógenos en el curso de infecciones oportunistas como CMV, herpes simple, varicelazóster, Toxoplasma gondii y diversos hongos, como Cryptococcus neoformans y Pneumocystis jiroveci2,4. El aparato ocular también puede verse afectado por neoplasias como el sarcoma de Kaposi5 y los linfomas que afectan a la órbita1. En un estudio de autopsias6, el 75% de los pacientes con sida presentaron signos de afectación oftalmológica.
La sífilis es la infección bacteriana intraocular más frecuente en los pacientes VIH positivos, y afecta al 1-2% de los mismos4. La afectación intraocular en el curso de la infección por T. pallidum en estos pacientes depende del grado de deterioro inmunológico. En aquellos sin afectación inmunológica importante así como en la población general, la forma más común de presentación es la uveítis anterior, que representa el 70-80% de los casos, siendo muy infrecuente la afección del segmento posterior con menos del 20% de los casos2,3. En cambio, en los pacientes con sida predomina la afectación del ojo posterior bajo la forma de coriorretinitis, papilitis y neuritis óptica. La uveítis posterior con coriorretinitis es la forma de presentación clínica más común de la lúes ocular en estos pacientes y representa el 80% de los casos2–4. Se caracteriza por infiltrados retinianos difusos, blanco-amarillentos (fondo de ojo en sal y pimienta), asociados de manera constante a vitreítis, edema papilar y pérdida parcial de la visión, como pudimos apreciar en la segunda de las pacientes que se relata. Las hemorragias son mínimas o están ausentes, lo que permite el diagnóstico diferencial con la coriorretinitis por CMV, que presenta de manera constante hemorragias en el polo posterior. Algunos autores sugieren que un fondo de ojo de las características descriptas, aun con serología negativa para lúes, amerita un tratamiento empírico para sífilis6,7. En el primero de los casos que se relata, el diagnóstico fue ex juvantibus, es decir, se basó en la respuesta al tratamiento específico para lúes. Otros diagnósticos diferenciales incluyen la coriorretinitis toxoplásmica, caracterizada por inflamación moderada a intensa de la cámara anterior del ojo con vitreítis, ausencia de hemorragias en la retina y cicatrices coriorretinales pigmentadas. Entre el 30 y el 50% de los pacientes con esta complicación tienen afectación del sistema nervioso central. Los cuadros de necrosis retiniana aguda incluyen herpes simple y varicela-zóster como agentes causales más frecuentes y afectan al 1-4% de los pacientes. En estos casos, el diagnóstico temprano puede detener la rápida progresión hacia la ceguera7.
Si bien el recuento de linfocitos T CD4+ ha demostrado ser un predictor fiable del riesgo de complicaciones oculares en los pacientes con infección por el VIH, la sífilis puede presentarse con cualquier nivel de CD4. En relación con las pruebas serológicas para el diagnóstico de lúes, por lo general los pacientes VIH positivos se comportan de la misma manera que los inmunocompetentes; sin embargo, las pruebas reagínicas pueden positivizarse más tardíamente, así como también dar lugar a un mayor porcentaje de falsos positivos por la activación policlonal de células B y de falsos negativos por el deterioro inmunológico en la enfermedad VIH/sida avanzada8.
El pronóstico de la sífilis ocular es favorable cuando afecta a las capas de origen mesodérmico (coroides, esclerótica, iris y córnea), pues sus lesiones son productivas y responden bien al tratamiento. En cambio, es desfavorable en relación con las secuelas visuales, cuando se ven afectados los derivados ectodérmicos (ectodermo neural, retina, nervio óptico y cristalino), ya que se trata de lesiones degenerativas irreversibles, como se aprecia en el segundo caso que se presenta.
En conclusión, la infección por el VIH puede modificar la forma de presentación, el curso evolutivo y la respuesta al tratamiento de la neurolúes y de la sífilis ocular como una expresión de ésta9. Los pacientes coinfectados por el VIH y T. pallidum presentan mayor frecuencia de afección vítrea, retiniana y del nervio óptico que aquellos sólo infectados por T. pallidum10. En los pacientes con infección con el VIH y sida, la sífilis debe incluirse en el diagnóstico diferencial de las uveítis junto a otras causas más frecuentes, como citomegalovirus y toxoplasmosis.