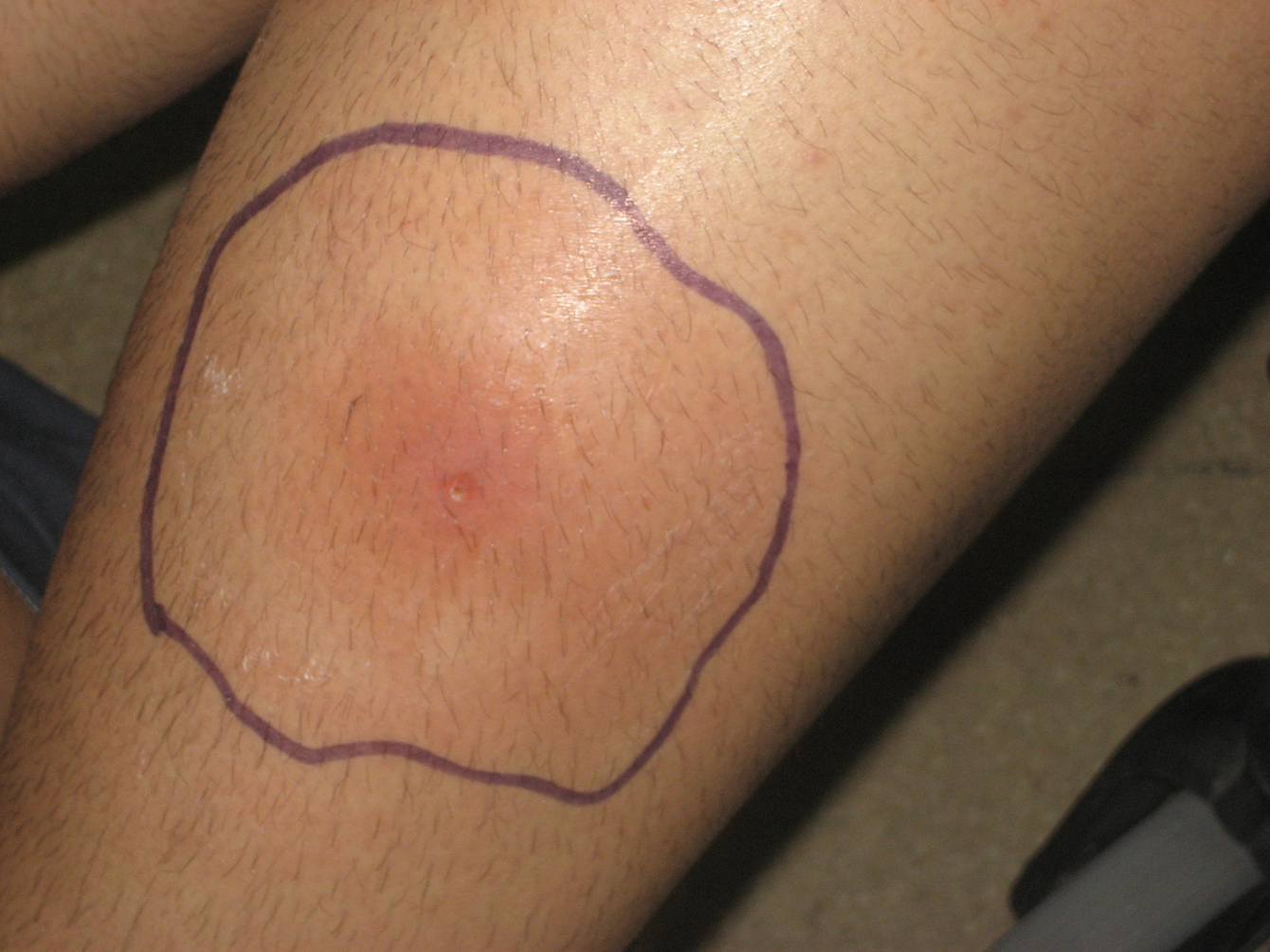
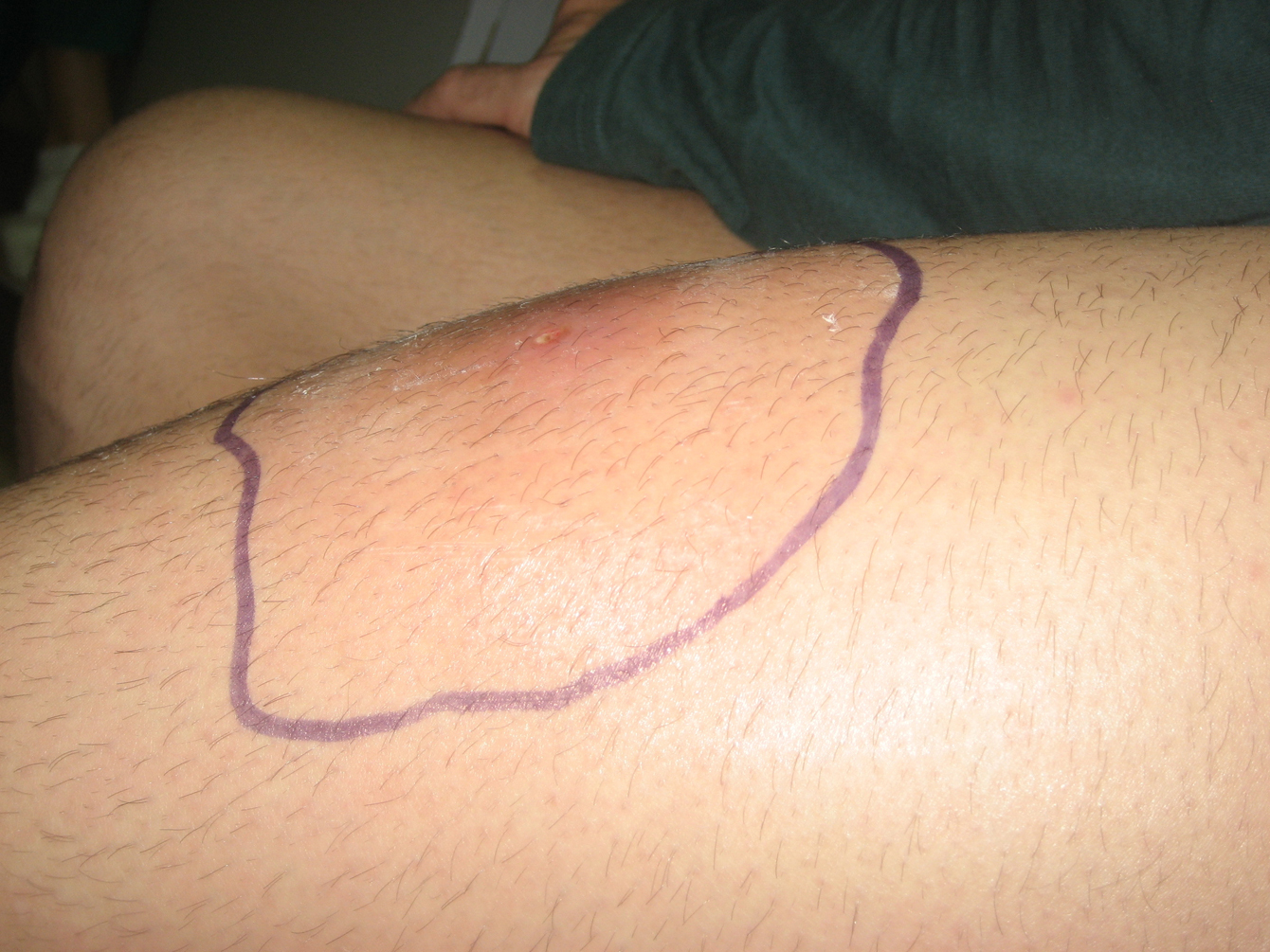
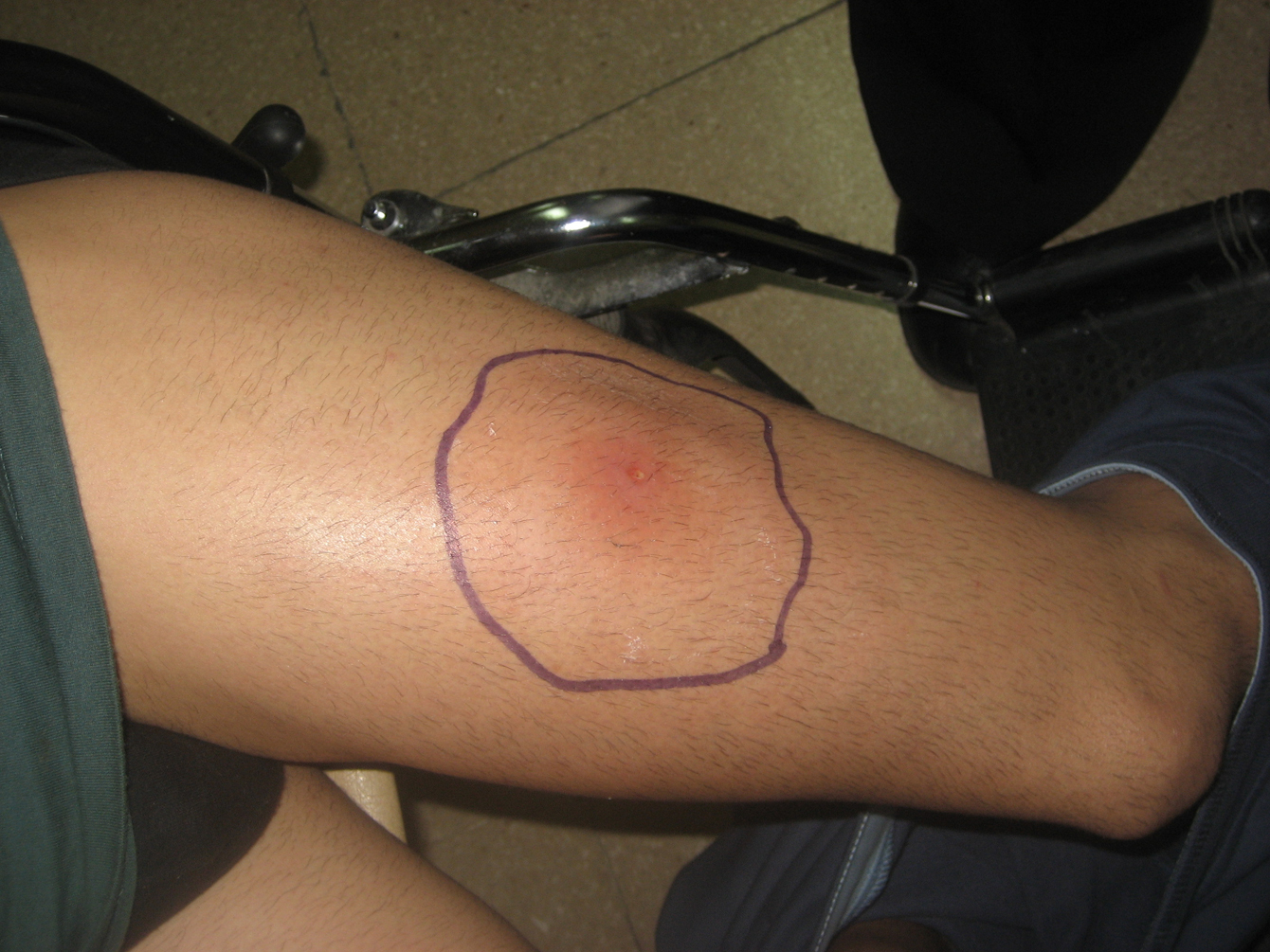
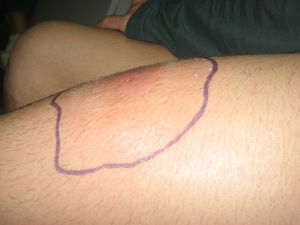
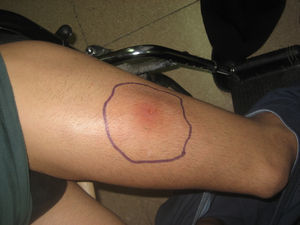
Varón homosexual de 27 años español no inmigrante y sin historia de viajes recientes, diagnosticado de virus de la inmunodeficiencia humana (VIH) en el año 2000, estadio B2. Se inició tratamiento antirretroviral en octubre de 2007 con tenofovir, emtricitabina y efavirenz. En el momento del inicio de los síntomas, la carga vírica de VIH era indetectable (inferior a 50cop/ml) y la cifra de linfocitos CD4 era de 545cel/mm3. El paciente no tenía historia de enfermedades oportunistas previas, aunque sí varios episodios documentados de enfermedades de transmisión sexual correctamente tratadas entre 2000 y 2008: sífilis y varios episodios de uretritis gonocócica y no gonocócica. El paciente reconocía haber tenido múltiples parejas sexuales en los últimos meses y manifestó no tener pareja estable en el momento de su evaluación. Tres días antes de acudir a esta consulta había comenzado con eritema, dolor e induración en el tercio medio de muslo izquierdo. A las 24h de la aparición de la lesión, notó fiebre, malestar general y escalofríos, motivo por el que tras haber sido evaluado por su médico de Atención Primaria, se inició tratamiento con cloxacilina oral (500mg/6h). El paciente acudió a consulta 24h tras el inicio del tratamiento antibiótico oral debido a la persistencia de sus síntomas (figura 1,figura 2,figura 3). No contaba traumatismos cerrados ni heridas previas en el área afectada. Su temperatura era de 37,5°C. Presentaba en el tercio medio del muslo izquierdo un área celulítica de unos 5cm de diámetro con mínima pérdida de integridad de la epidermis en su centro y un componente significativo de induración más allá de los límites del eritema, pero sin signos de fluctuación. Al presionar la lesión, se observó la salida de escaso material purulento. Se solicitó analítica, que mostró leucocitosis con aumento de reactantes de fase aguda: leucocitos 18,3×103/μl (72% de neutrófilos) y proteína C reactiva de 26,79mg/l. Se solicitó ecografía de partes blandas en la que se observó afectación del tejido celular subcutáneo, sin colecciones ni afectación muscular; se extrajeron 2 tandas de hemocultivos y se tomaron muestras para cultivo del exudado inflamatorio. Microbiología informó que en la tinción de Gram se observaban cocos grampositivos, por lo que se inició tratamiento antibiótico con amoxicilina-clavulánico en dosis de 1gr/8h por vía intravenosa (VIV) y clindamicina en dosis de 600mg/8h por VIV.
Figura 1. Área celulítica en tercio medio de muslo izquierdo con mínima lesión ulcerada central.
Figura 2. Lesión cutánea vista de perfil.
Figura 3. Lesión cutánea vista de frente.
EvoluciónA las 48h se confirmó el crecimiento de Staphylococcus aureus resistente a meticilina (SARM), a eritromicina y a clindamicina, por lo que se sustituyó la pauta antibiótica por linezolid (600mg/12h por VIV). Debido a la progresión del área celulítica y a la formación de una colección fluctuante y definida, se hizo necesario el drenaje de ésta. A partir de ese momento, el paciente mejoró en el curso de los días siguientes y se decidió el alta con el mismo tratamiento antibiótico por vía oral hasta completar 10 días. Se realizó un estudio de colonización por SARM mediante frotis nasal, axilar e inguinal, y se descartó ésta. Mediante la técnica de reacción en cadena de la polimerasa se demostró que el aislado era portador de SCCmec (staphylococcal cassette chromosome mec ‘casete cromosómico estafilocócico mec’) de tipo iv y de los genes lukPV, que codifican la leucocidina de Panton-Valentine. A la semana de la suspensión del tratamiento antibiótico, reapareció una lesión glútea inflamatoria de aspecto similar a la original, que no exudaba. En ese momento, se inició un nuevo ciclo de tratamiento, esta vez con trimetoprim y sulfametoxazol en dosis de 320 y 1.600mg, respectivamente, por vía oral cada 12h durante 14 días. Además, se procedió de nuevo al estudio de colonización de superficies, que fue positivo para SARM portador del SCCmec de tipo iv y de los genes lukPV en la región inguinal, perirrectal y nasal, motivo por el que se recomendó descolonización con mupirocina nasal y con baños de clorhexidina, y se incidió en la necesidad de extremar las precauciones higiénicas (toallas). Asimismo, se contactó con los servicios locales de salud pública para la evaluación del caso y de posibles contactos.
DiscusiónAunque las infecciones por SARM han estado tradicionalmente ligadas al medio hospitalario y sanitario, desde finales de la década de 1990 éste se ha convertido en un patógeno comunitario emergente, fundamentalmente en EE. UU. Las cepas de SARM aisladas en pacientes comunitarios (SARM-C) han tenido 3 características diferenciales respecto a las cepas nosocomiales (SARM-N): a) presentar el SCCmec de tipo iv ; b) ser productoras de la toxina de Panton-Valentine, y c) presentar un fenotipo de susceptibilidad a antibióticos no betalactámicos. No obstante, en los últimos años, estas fronteras entre las cepas comunitarias y las cepas hospitalarias se están diluyendo, fundamentalmente por el aislamiento de cepas comunitarias en infecciones nosocomiales y por la pérdida de sensibilidad a antibióticos no betalactámicos1, como en el caso del paciente que se presentó. Además, teniendo en cuenta que en España, a diferencia de EE. UU., la mayoría de cepas SARM-N son SCCmec de tipo iv , la distinción fenotípica es más difícil aún2.
Las cepas SARM-C pueden producir cuadros compatibles con sepsis fulminantes, bacteriemias primarias, osteomielitis, neumonías necrosantes y fundamentalmente infecciones de piel y de partes blandas, que representan hasta un 70% del total de infecciones por SARM-C3. Las infecciones cutáneas por SARM-C representan en EE. UU. hasta el 70% de todas las infecciones cutáneas en las que se obtiene diagnóstico etiológico. En España se han descrito casos aislados, pero se desconoce su prevalencia exacta en el medio4,5. Estas infecciones se confunden habitualmente con picaduras de insecto (p. ej. arañas) por su aspecto y tienden a evolucionar hacia la formación de abscesos. Con frecuencia, como en el caso de este paciente, presentan repercusión sistémica desproporcionada para la magnitud de la lesión. Epidemiológicamente, las infecciones por SARM-C se agrupan en individuos con frecuente contacto directo con otras personas y tienden a producir acumulación de casos y a recidivar. Los principales grupos de población afectados son los siguientes: a) niños; b) deportistas de «contacto» (por ejemplo, fútbol americano); c) inmigrantes; d) homosexuales, y e) personas que están instituciones (prisiones, cuarteles, etc). El tratamiento fundamental de las infecciones cutáneas es el drenaje de los abscesos, cuyo cultivo permite confirmar el diagnóstico y el tratamiento antibiótico cuando hay síntomas sistémicos o la lesión es de gran tamaño (más de 5cm de diámetro)1. Empíricamente, para casos leves o moderados en los que se sospecha infección cutánea por SARM, se puede utilizar clindamicina o trimetoprim y sulfametoxazol y para los casos graves, glucopéptidos, linezolid o daptomicina.