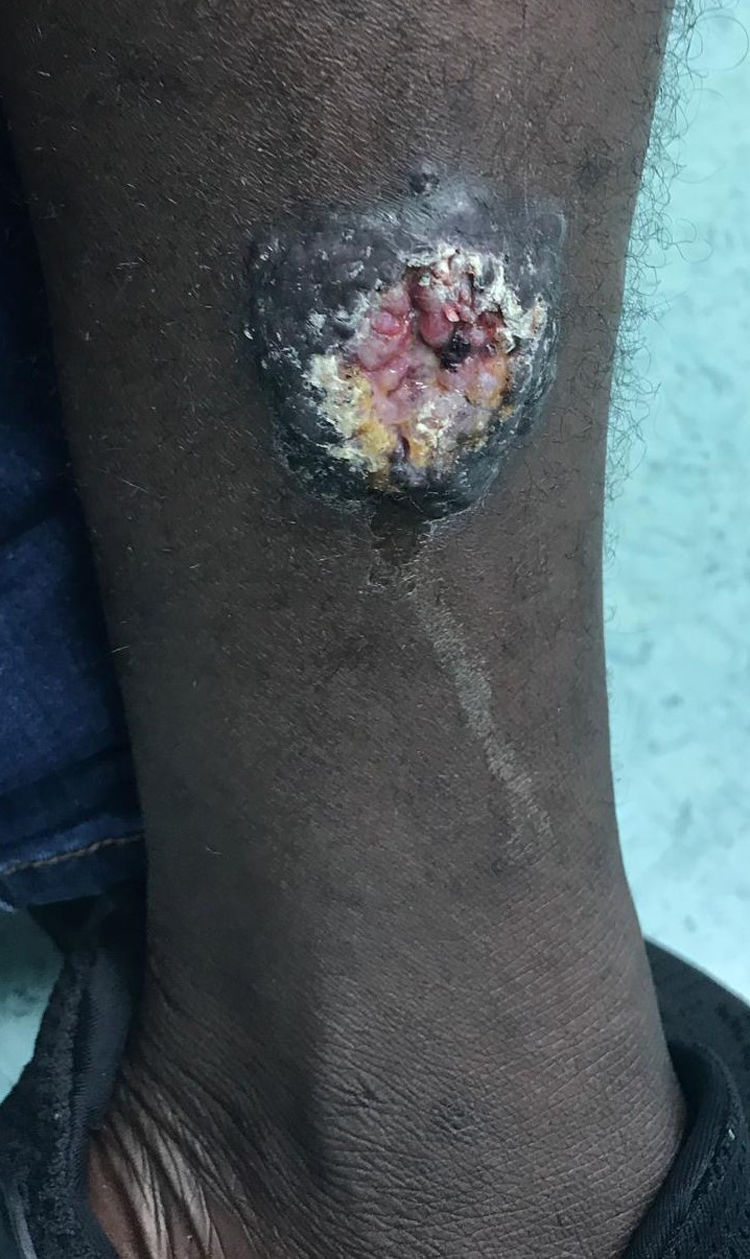
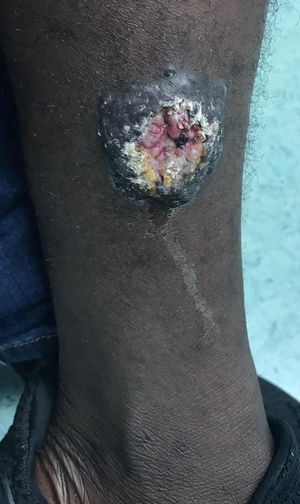
Varón de 25 años, originario de Mali, con antecedentes de malaria y hematuria en la infancia. Llegó a España en julio de 2018 con un total de 12 lesiones cutáneas localizadas en tórax y extremidades. Las lesiones son pápulas y nódulos, con unas dimensiones que oscilan entre los 5 y 55mm de diámetro. Dos de estas lesiones están ulceradas en el centro, y presentan secreción sugestiva de sobreinfección. La primera lesión, ubicada en la región pectoral derecha, apareció 3-4 meses antes de su llegada a nuestro país (entre marzo y abril de 2018), cuando estaba en Bakú (Malí), y el resto de las lesiones aparecieron progresivamente durante su migración hacia Marruecos. El paciente niega fiebre, astenia, anorexia u otros síntomas tóxicos, aunque refiere dolor ocasional de las lesiones ulceradas. En el examen físico se encuentra afebril y hemodinámicamente estable, sin alteraciones cardiorrespiratorias, neurológicas ni abdominales, a excepción de las lesiones cutáneas mencionadas con anterioridad (figs. 1 y 2).
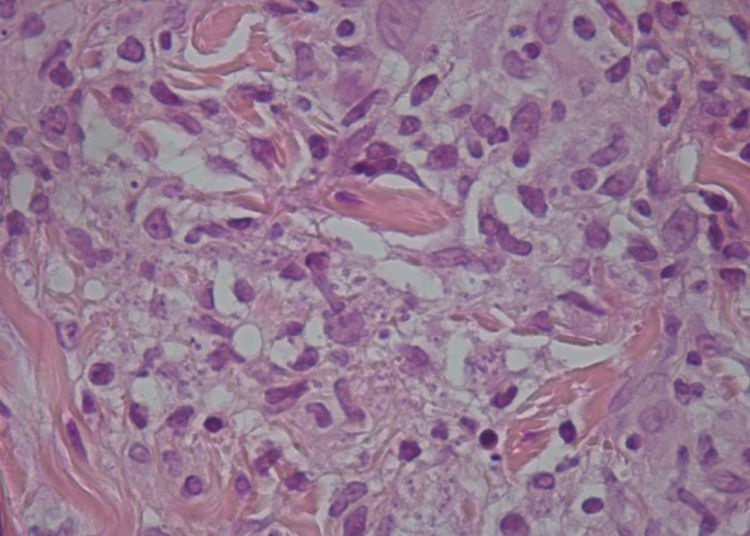
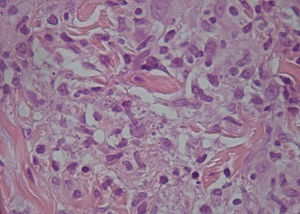
Se procedió a realizar cultivo microbiológico de las lesiones con secreción y biopsia por punción de la zona periférica de varias lesiones, objetivándose en el cultivo colonias de Staphylococcus aureus y en la biopsia la presencia de amastigotes en el citoplasma de las células epitelioides (fig. 3).
Además, para completar el estudio de diagnóstico de sospecha, así como de paciente inmigrante se realizó: analítica sanguínea con hemograma, fórmula leucocitaria, función renal y perfil hepático dentro de la normalidad; la prueba de la tuberculina y QuantiFERON®-TB negativos; serologías de VIH, VHC, VHB, Strongyloides stercoralis y Schistosoma negativas; cuantificación de inmunoglobulinas, proteinograma y subpoblaciones linfocitarias normales; 3 muestras de heces con Entamoeba dispar (PCR negativa para E. histolytica) y 3 muestras de orina sin evidencia de parásitos.
Ante el diagnóstico de sospecha, se solicitó PCR de la muestra de la biopsia previamente realizada, y en espera de resultados se inició tratamiento con antimonio de meglumina intramuscular (Glucantime®) 20mg/kg/día/durante 20 días más 5 sesiones semanales de antimonial intralesional hasta presentar una reducción total de las lesiones, conseguida a los 6 meses del inicio del tratamiento.
Comentario finalEl resultado de la PCR del punch de una de las lesiones cutáneas fue positiva para Leishmania major.
Este caso nos permite revisar el diagnóstico diferencial de lesiones cutáneas múltiples en subsahariano inmunocompetente.
La leishmaniosis es una enfermedad parasitaria endémica en Europa, África, Asia y Sudamérica1, causada por más de 20 especies que se transmiten a través de la mosca de la arena (Phlebotomus)2. Puede presentarse de diferentes formas según especie y respuesta inmune: visceral (puede ser mortal), cutánea (la más común) o mucocutánea3,4.
Este caso clínico trata de leishmaniasis cutánea diseminada, dado que encontramos más de 10 lesiones en diferentes estados en 2 o más partes del cuerpo. Esta presentación es más típica en pacientes inmunocomprometidos5. Las lesiones suelen ser asintomáticas a menos que se sobreinfecten.
El diagnóstico de sospecha se realiza por el contexto epidemiológico y clínico del paciente. Hay que tener en cuenta la distribución geográfica de los diferentes subgéneros de Leishmania y su presentación clínica más característica.
Para el diagnóstico se prefiere la biopsia (S50-70%) y la PCR (S97%), ya que son más eficaces que el test de Montenegro (S50%) y el cultivo en medio NNN3–5. Para aumentar su sensibilidad se deben tomar muestras de la zona afectada y del margen activo.
El tratamiento sistémico se indica en formas viscerales, cutáneas con lesiones de más de 4cm o múltiples y/o afectación articular o cara. La primera línea de tratamiento es con antimoniales pentavalentes vía parenteral (Glucantime® 20mg/kg/día durante 20 días en las formas cutáneas y 28 días en las formas mucocutáneas y viscerales). Hay que tener presente los posibles efectos adversos más habituales como alteraciones de la conducción cardíaca, transaminitis, pancreatitis e insuficiencia renal. Existen otros tratamientos, aunque con menos eficacia (miltefosina, ketoconazol, anfotericina B, pentamidina). A nivel local se puede tratar con cremas de paromomicina, antimoniales intralesionales o crioterapia4–6.
La Leishmania es considera por la OMS una de las 7 enfermedades tropicales más importantes del mundo. España es país endémico5.
Es importante destacar la importancia de aplicar un protocolo en el paciente inmigrante para descartar las enfermedades más frecuentes según el área de procedencia.