Con este artículo se pretende ilustrar cuáles han sido los mecanismos de coordinación sociosanitaria con el caso práctico de un paciente de 65 años con obesidad, riesgo cardiovascular alto, hipertensión, enolismo, tabaquismo e ictus isquémicos silentes. Divorciado en dos ocasiones y con cinco hijos. Tras su última separación hace 8 años trasladó su residencia a casa de su padre. Mientras vivió su padre, su situación de salud se mantuvo estable y con seguimiento por parte de los profesionales del equipo de atención primaria. Recientemente fue derivado a la trabajadora social del centro de salud por situación de abandono en la higiene personal y de la vivienda. Fruto del trabajo interdisciplinar de la trabajadora social y la enfermera gestora de casos comunitaria se implementó un plan de actuación conjunto. El padre falleció hacía un año y desde entonces no se había vuelto a tener noticias del paciente en el centro de salud y tampoco constaba la retirada de medicación de la farmacia. La vivienda era propiedad por herencia del más pequeño de los cuatro hermanos, que había amenazado con expulsarlo. En la entrevista, el hermano aseguró que no se dejaba ayudar y que solo recibía visitas de uno de sus hijos de manera ocasional para obtener dinero. Se realizaron varias visitas en el domicilio por parte de los profesionales de atención primaria. El paciente se mostró colaborador y participativo a la hora de elaborar un plan conjunto con los profesionales implicados, lo que permitió activar la coordinación sociosanitaria para lograr un buen manejo de sus procesos crónicos.
This article tends to illustrate the coordination mechanisms used through an example centred on a case study of a 65 year-old patient who presents obesity, hypertension, high cardiovascular risk, alcoholism, smoking and silent ischaemic strokes; divorced twice and with five children. After his last separation 8 years ago he moved to his father's house. While his father was still alive his health situation was stable and monitored by professionals of the primary care team. He was recently referred to the Social Worker at the Health Centre due to his lack of personal hygiene and housing. The interdisciplinary work of the Social Worker and Community Nurse Case Manager resulted in a shared action plan. His father died a year ago and since then there was no news of the patient in the health centre and also he did not collect his medication from the pharmacy. The house was owned by inheritance by the smallest of the four brothers, who had threatened to expel him. In the interview, the brother claimed that he didn¿t want to be helped and only received visits from one of his sons occasionally to receive money. Primary care professionals visited him several times at home. The patient was cooperative and engaged when preparing a joint plan with the professionals involved. This joint plan allowed to activate the care coordination for a successful management of his chronic conditions.
Las enfermedades crónicas, principalmente enfermedades cardiovasculares, cáncer, diabetes y enfermedades pulmonares, son la principal causa de mortalidad en todo el mundo1. La mayor parte del impacto humano y social que causan cada año las defunciones relacionadas con este tipo de enfermedades podrían evitarse mediante intervenciones bien conocidas, costoeficaces y viables.
De hecho en nuestro país, las enfermedades crónicas son la primera causa de demanda asistencial en los centros sanitarios (80% de consultas de atención primaria y 60% de ingresos hospitalarios). Un 40% de las consultas las realiza la población mayor de edad, que además es la que necesita mayores cuidados continuados y más recursos sociales. El 50% de las camas de nuestra red hospitalaria están ocupadas por mayores de 65 años, y el consumo farmacéutico supone casi el 50% del gasto total2.
El envejecimiento de la población, el aumento de la dependencia y de las enfermedades crónicas, nos plantea tres retos ineludibles: el adecuado desarrollo de un sistema de promoción de la autonomía y atención a la dependencia, la reorientación del tradicional modelo de atención sanitaria centrado en la curación de procesos agudos o descompensaciones hacia un modelo que conceda más importancia al «cuidar», y la necesaria coordinación entre ambos sistemas sanitario y social, para ofrecer servicios eficientes y de calidad a un número cada vez mayor de personas en un contexto en el que se acrecienta la coincidencia de necesidades de índole sanitaria y social2.
Para ejemplificar cómo se concretan en la práctica los mecanismos de coordinación sociosanitaria para responder a estas necesidades se desarrolla este artículo a propósito de un caso.
Descripción del caso clínicoVarón de 65 años derivado a la trabajadora social del centro de salud por los servicios sociales comunitarios, por situación de abandono en la higiene personal y del domicilio. Nos entrevistamos con un hermano que nos relató que el paciente convivía con su padre –que era quien lo apoyaba en sus cuidados y en el seguimiento de su proceso; se encargaba de retirar la medicación de la farmacia, de supervisar y ayudarlo para mantener su higiene y la de la vivienda, de la toma de su medicación– y servía de nexo de unión entre este y el centro de salud. Al fallecer el padre hacía un año, su situación de salud empeoró por abandono en los cuidados, ya que no se dejaba ayudar por la familia. Solicitamos información a su médico y enfermera de familia, que nos comunicaron que no sabían nada del paciente desde esa misma fecha. Programamos una visita conjunta la trabajadora social y la enfermera gestora de casos comunitaria para valoración en el domicilio. El paciente presentaba dificultad para la movilidad con lo que le costó incluso el abrirnos la puerta. La vivienda empezaba a presentar dejadez con fuerte olor a orina. Él se encontraba semidesnudo en pleno mes de octubre y con las ventanas abiertas. Sus cifras tensionales estaban descontroladas. No se realizaba control analítico desde hacía algo más de un año. Durante el día salía dos veces a la calle con ayuda de un andador. Almorzaba en un bar cercano aprovechando el menú del día. Fumaba un paquete de tabaco y bebía tres «cubalibres» al día. No mostraba interés por su estado de salud, y refería desconocimiento de los recursos tanto sanitarios como sociales. Diagnósticos médicos: obesidad, hipertensión, riesgo cardiovascular alto, enolismo, tabaquismo e ictus isquémicos silentes.
Valoración generalRealizamos la valoración por necesidades básicas usando el modelo de Virginia Henderson. En nuestra entrevista el paciente afirmó fumar 20 cigarrillos al día, tener tos y expectoración matutinas. No refirió disnea. Nunca se había realizado estudio espirométrico ni relató cuadros de infección respiratoria que hubiesen requerido atención médica. Sobre la posibilidad de dejar de fumar reconoció que no se lo había planteado. Su tensión arterial era de 140/100. Su alimentación era bastante anárquica sustentada en lo que podía conseguir sin esfuerzo. De ese modo, usaba los servicios de un bar cercano para proveerse del almuerzo y cenaba comida fácil de preparar como embutidos. No presentaba problemas para masticar ni tragar. La ingesta de agua y leche era de un litro y medio al día. No presentaba problemas digestivos. Bebía 3 cubalibres al día. Era independiente para el uso del WC. Contenía esfínteres, aunque de manera ocasional había presentado algún episodio de incontinencia urinaria por no llegar a tiempo. Salía dos veces al día con ayuda de un andador. Era independiente para las transferencias y necesitaba ayuda para subir y bajar escaleras. Tenía una dependencia moderada con un índice de Barthel de 75. No presentó ninguna alteración en el patrón de sueño y descanso. Su aspecto físico era descuidado, con ropa y calzados inadecuados para la temperatura estacional en la que estábamos, solo llevaba un bañador y unas chanclas de playa con el talón al descubierto, y los dedos de los pies tocaban el suelo por delante. La vivienda disponía de agua caliente y estaba bien orientada y soleada. Era dependiente para el baño y, como no contaba con ayuda, solo se lavaba donde le alcanzaba, y por partes corporales. No presentaba heridas ni lesiones en la piel. No mostraba interés por mantener su higiene, con aspecto corporal y bucal descuidado. Tenía buen estado anímico y verbalizaba que amaba la vida. Expresaba deseo de relacionarse con los demás. No presentaba dolor corporal. No seguía el tratamiento prescrito por desconocimiento y porque tampoco le concedía importancia. Refirió un episodio de caída en la calle y al pasarle la escala de riesgo de caídas múltiples en la comunidad presentó riesgo, puesto que la puntuación era de 113. Fumaba en el dormitorio, pues se observó un cenicero lleno de colillas encima de la mesita de noche. La comunicación verbal estaba deteriorada por los ictus isquémicos repetidos. No tenía dificultades sensoriales. Manifestaba deseos de vivir mejor pero decía que necesitaba ayuda para modificar hábitos de salud. Le gustaba ver la televisión y mostraba deseos de tener otras actividades recreativas. Tenía conocimiento de sus procesos, pero desconocía medidas para mejorar su salud, y no tenía percepción de riesgo inherente al incumplimiento del tratamiento.
Diagnósticos de enfermería detectados en la valoración domiciliariaSe plantearon y discutieron hipótesis diagnósticas en una sesión clínica de cuidados en el centro de salud, empleando el método AREA4. Se compartió la impresión de problemas con el paciente, adecuando la información a un lenguaje comprensible. Los diagnósticos priorizados fueron:
- -
Mantenimiento ineficaz de la salud relacionado con un afrontamiento individual ineficaz, habilidades para la comunicación deficientes, falta de habilidad para realizar juicios deliberados y completos, manifestado por falta de expresión de interés por mejorar las conductas de salud, falta demostrada de conocimientos respecto a las prácticas sanitarias básicas, antecedentes de falta de conductas de búsqueda de la salud y deterioro de los sistemas de soporte personal.
- -
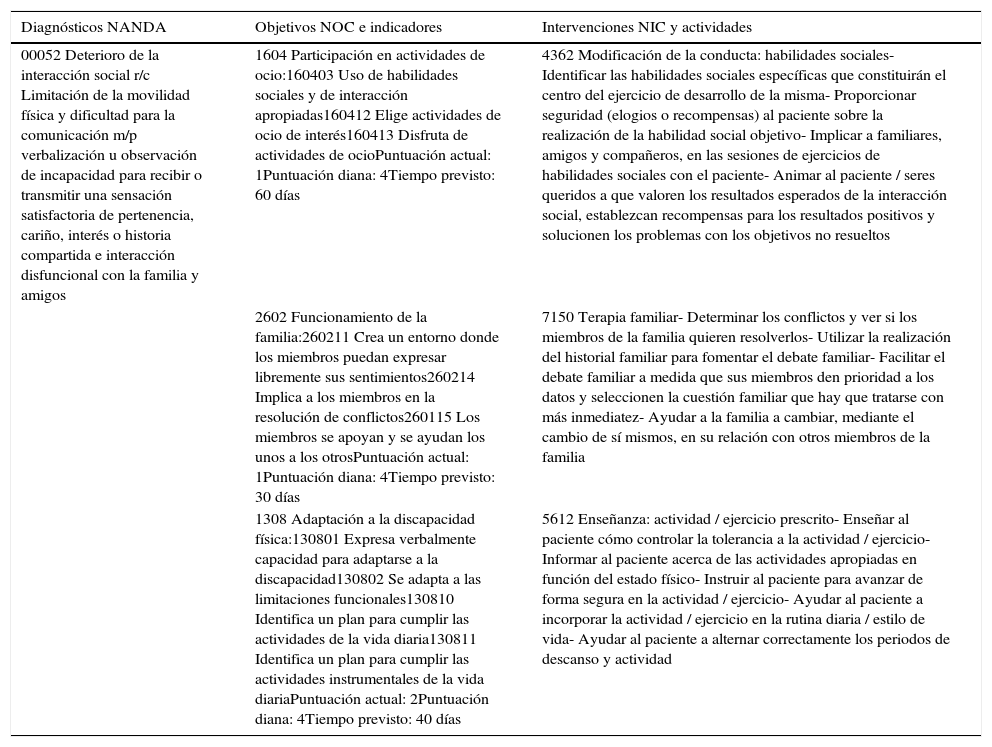
Deterioro de la interacción social relacionada con una limitación de la movilidad física y dificultad para la comunicación, manifestada por la verbalización u observación de incapacidad para recibir o transmitir una sensación satisfactoria de pertenencia, cariño, interés o historia compartida e interacción disfuncional con la familia y amigos.
Nos reunimos el equipo de salud para la elaboración de un plan terapéutico conjunto. Su enfermera de familia acudió al domicilio para extracción sanguínea y su médico fue para valorarlo, informarle de los resultados analíticos y del tratamiento a seguir. Lo derivó al especialista para seguimiento de su proceso neurológico. Nos coordinamos con los servicios sociales comunitarios para agilizar los trámites para conseguir el Plan Integral de Atención inherente a la Ley de Autonomía Personal y atención a la dependencia que tenía solicitada.
La enfermera de familia y la enfermera gestora de casos realizaron conjuntamente el plan de cuidados y el seguimiento, ya que se trataba de un caso complejo. Las visitas domiciliarias se programaron una vez por semana, de forma alternante y coordinada entre ambas y el resto de los profesionales que intervinieron en el caso (trabajadora social, médico de familia) quedando pendiente la cita a la consulta de neurología de su hospital de referencia. Se realizaron reuniones con la familia para obtener su colaboración en el plan de cuidados. Se contactó con los equipos móviles de rehabilitación para educar e incrementar la seguridad en la deambulación y con la terapeuta ocupacional para facilitar la adaptación del paciente a su entorno a través de ayudas técnicas. La trabajadora social del equipo de atención primaria facilitó a la familia la documentación y orientación necesaria para agilizar la Ley de la Dependencia, y así, recibir apoyos en el domicilio lo antes posible.
Evaluación de los resultados y seguimientoComo se observa en las tablas anteriores, se realiza una evaluación de resultados a los 30 días de las NOC: nivel de autocuidado, conocimiento del régimen terapéutico, soporte social y funcionamiento de la familia. A los 40 días de las NOC: detección del riesgo y adaptación a la discapacidad física. Comprobando en ambos casos, que se habían alcanzado los objetivos establecidos en el plan de cuidados, dentro del nivel y tiempo previsto, quedando pendiente otra evaluación a los 60 días de la NOC: participación en actividades de ocio.
Todo ello se consigue a través de un plan de intervenciones detalladamente planificado para conseguir dichos objetivos. Al paciente se le ayuda al autocuidado con actividades ajustadas a su nivel de capacidad, recibiendo ayuda en las que no podía realizar por sí mismo, y estableciendo una rutina de actividades de autocuidados. En cuanto al manejo de la medicación, se determina los fármacos necesarios según la prescripción médica y el conocimiento que tiene sobre su medicación, manejo y cumplimiento del tratamiento. Se realizan intervenciones sobre la enseñanza de su proceso de enfermedad, la identificación de los riesgos que puedan surgir, el aumento de los sistemas de apoyos tanto a nivel familiar como de recursos comunitarios. También se interviene sobre la prevención de caídas y sobre el tratamiento por el consumo de sustancias como el alcohol y el tabaco, a través de grupos de apoyo. Otras intervenciones se dirigen a la enseñanza sobre la actividad y ejercicio, la modificación de la conducta mediante el adiestramiento en habilidades sociales, y la terapia familiar, minimizando los conflictos a través del diálogo y la negociación. Cabe resaltar que la relación familiar era muy complicada, se realizaron reuniones conjuntas con los hermanos para implicarlos en el apoyo a los cuidados y se consiguió mejorar el bienestar en las relaciones familiares.
Discusión e implicaciones para la práctica clínicaLas enfermedades crónicas son el mayor desafío actual para los sistemas de salud, con un evidente fracaso de los modelos de atención convencionales, que se traduce en una interminable cascada de hospitalizaciones evitables, fallos en la continuidad asistencial y resultados adversos para los pacientes5.
La población susceptible de atención sociosanitaria incluye personas con enfermedades crónicas progresivas, con enfermedades en situación terminal o enfermedades mentales, personas con discapacidades físicas y/o sensoriales y personas con discapacidades psíquicas o intelectuales, en las que coexista la enfermedad o discapacidad y una situación de dependencia, que además tengan necesidades de atención social por falta de apoyo de la red social y/o familiar2.
El objetivo principal de la atención sociosanitaria es proporcionar una atención integral al paciente y satisfacer las necesidades que pueda plantear a lo largo del continuum asistencial, con la adecuada coordinación sanitaria y social, desde una visión holística y sinérgica, garantizando un abordaje global de la situación2.
El modelo de coordinación debe ser multidisciplinar y proactivo, con la implicación en los cuidados de los diferentes profesionales que a lo largo del curso de la enfermedad intervienen en cualquiera de sus procesos diagnósticos, preventivos, de valoración de la dependencia, hasta aquellos que planifican el tratamiento, valoran los resultados y rehabilitan al ciudadano en su entorno de la forma más eficaz posible para la mejora de su salud2.
En situaciones donde convivan la situación de fragilidad, dependencia y cronicidad se requiere de un abordaje compartido de la atención sanitaria y social y del desarrollo de servicios bajo un modelo de atención integrada6.
Surge por tanto, la necesidad de reorientar la atención hacia un modelo más integral que mejore la efectividad, garantizando al mismo tiempo la continuidad asistencial, la diversificación de servicios y la orientación hacia la persona5.
Los elementos claves para avanzar en esta reorientación son la integración de los servicios sociales y sanitarios, la estratificación de la población, el empoderamiento del paciente y la gestión de casos7,8.
La gestión de los casos tiene que ser activada en el caso de los pacientes con enfermedades complejas que requieren una amplia gama de servicios y la coordinación entre los profesionales sanitarios8.
Se ha expuesto en este artículo el caso de un paciente crónico complejo a través de un abordaje integral por un equipo multidisciplinar en atención primaria. Se realiza una intervención proactiva sociosanitaria, y a través del empoderamiento del paciente y la implicación de la familia, y los servicios comunitarios, se ha conseguido un buen manejo del proceso crónico del paciente, evitando el agravamiento de su situación de salud, y evitando probablemente, ingresos hospitalarios y asistencia a urgencias innecesarias, que pueden provocar un fuerte impacto emocional y un aumento del gasto sanitario (tablas 1 y 2).
Plan de cuidados
| Diagnósticos NANDA | Objetivos NOC e indicadores | Intervenciones NIC y actividades |
|---|---|---|
| 00099 Mantenimiento ineficaz de la Salud relacionado con un afrontamiento individual ineficaz, habilidades para la comunicación deficientes, falta de habilidad para realizar juicios deliberados y completos manifestado por falta de expresión de interés por mejorar las conductas de salud, falta demostrada de conocimientos respecto a las prácticas sanitarias básicas, antecedentes de falta de conductas de búsqueda de la salud y deterioro de los sistemas de soporte personal | 0313 Nivel de autocuidado:031305 Mantiene higiene personal031306 Mantiene higiene bucal031314 Reconoce necesidades de seguridad en el hogarPuntuación actual: 1Puntuación diana: 5Tiempo previsto: 30 días | 1800 Ayuda al autocuidado:- Animar al paciente a realizar las actividades normales de la vida diaria ajustadas al nivel de capacidad- Alentar la independencia, pero interviniendo si el paciente no puede realizar la acción dada- Establecer una rutina de actividades de autocuidados |
| 1813 Conocimiento: régimen terapéutico:181305 Descripción de la dieta prescrita181306 Descripción de la medicación prescrita181307 Descripción de la actividad prescrita181310 Descripción del proceso de la enfermedad181316 Descripción de los beneficios del tratamiento de la enfermedadPuntuación actual: 1Puntuación diana: 4Tiempo previsto: 30 días | 2380 Manejo de la medicación:- Determinar los fármacos necesarios y administrar de acuerdo con la prescripción médica y/o el protocolo- Determinar el conocimiento del paciente sobre la medicación- Controlar el cumplimiento del régimen de medicación- Determinar los factores que pueden impedir al paciente tomar los fármacos tal como se han prescrito- Desarrollar estrategias con el paciente para potenciar el cumplimiento del régimen de medicación prescrito- Explicar al paciente y/o la familia la acción y los efectos secundarios esperados de la medicación | |
| 1908 Detección del riesgo:190801 Reconoce los signos y síntomas que indican riesgos190802 Identifica los posibles riesgos para la salud190810 Utiliza los servicios sanitarios de acuerdo a sus necesidadesPuntuación actual: 1Puntuación diana: 4Tiempo previsto: 40 días | 5602 Enseñanza: proceso de enfermedad:- Proporcionar información al paciente acerca de la enfermedad- Comentar los cambios en el estilo de vida que puedan ser necesarios para evitar futuras complicaciones y/o controlar el proceso de enfermedad- Proporcionar el número de teléfono al que llamar si surgen complicaciones | |
| 1504 Soporte social:150409 Refiere una red social de ayuda150410 Refiere contactos sociales de soporte adecuados150412 Refiere ayuda ofrecida por los demásPuntuación actual: 1Puntuación diana: 4Tiempo previsto: 30 días | 6610 Identificación de riesgos:- Determinar los sistemas de apoyo comunitario- Determinar el nivel de instrucción del paciente- Determinar el cumplimiento de los tratamientos médicos y de cuidados- Planificar las actividades de disminución de riesgos, en colaboración con el individuo / grupo- Determinar los recursos comunitarios adecuados para cubrir las necesidades vitales y de salud básicas | |
| 5440 Aumentar los sistemas de apoyo:- Determinar el grado de apoyo familiar- Determinar los sistemas de apoyo actualmente en uso- Animar al paciente a participar en las actividades sociales y comunitarias- Remitir a grupo de autoayuda | ||
| 4510 Tratamiento por el consumo de sustancias nocivas:- Establecer una relación terapéutica con el paciente- Animar al paciente a que tome el control de su propia conducta- Discutir con el paciente el impacto que tiene el consumo de sustancias en el estado médico o la salud general- Identificar la existencia de grupos de apoyo para el tratamiento a largo plazo del abuso de sustancias nocivas | ||
| 6490 Prevención de caídas:- Controlar la marcha, el equilibrio y el cansancio en la deambulación- Enseñar al paciente cómo caer para minimizar el riesgo de lesiones- Asegurar que el paciente lleve zapatos que se ajusten correctamente, firmemente atados y con suelas antideslizantes- Desarrollar maneras para que el paciente participe de forma segura en actividades de ocio |
Plan de cuidados
| Diagnósticos NANDA | Objetivos NOC e indicadores | Intervenciones NIC y actividades |
|---|---|---|
| 00052 Deterioro de la interacción social r/c Limitación de la movilidad física y dificultad para la comunicación m/p verbalización u observación de incapacidad para recibir o transmitir una sensación satisfactoria de pertenencia, cariño, interés o historia compartida e interacción disfuncional con la familia y amigos | 1604 Participación en actividades de ocio:160403 Uso de habilidades sociales y de interacción apropiadas160412 Elige actividades de ocio de interés160413 Disfruta de actividades de ocioPuntuación actual: 1Puntuación diana: 4Tiempo previsto: 60 días | 4362 Modificación de la conducta: habilidades sociales- Identificar las habilidades sociales específicas que constituirán el centro del ejercicio de desarrollo de la misma- Proporcionar seguridad (elogios o recompensas) al paciente sobre la realización de la habilidad social objetivo- Implicar a familiares, amigos y compañeros, en las sesiones de ejercicios de habilidades sociales con el paciente- Animar al paciente / seres queridos a que valoren los resultados esperados de la interacción social, establezcan recompensas para los resultados positivos y solucionen los problemas con los objetivos no resueltos |
| 2602 Funcionamiento de la familia:260211 Crea un entorno donde los miembros puedan expresar libremente sus sentimientos260214 Implica a los miembros en la resolución de conflictos260115 Los miembros se apoyan y se ayudan los unos a los otrosPuntuación actual: 1Puntuación diana: 4Tiempo previsto: 30 días | 7150 Terapia familiar- Determinar los conflictos y ver si los miembros de la familia quieren resolverlos- Utilizar la realización del historial familiar para fomentar el debate familiar- Facilitar el debate familiar a medida que sus miembros den prioridad a los datos y seleccionen la cuestión familiar que hay que tratarse con más inmediatez- Ayudar a la familia a cambiar, mediante el cambio de sí mismos, en su relación con otros miembros de la familia | |
| 1308 Adaptación a la discapacidad física:130801 Expresa verbalmente capacidad para adaptarse a la discapacidad130802 Se adapta a las limitaciones funcionales130810 Identifica un plan para cumplir las actividades de la vida diaria130811 Identifica un plan para cumplir las actividades instrumentales de la vida diariaPuntuación actual: 2Puntuación diana: 4Tiempo previsto: 40 días | 5612 Enseñanza: actividad / ejercicio prescrito- Enseñar al paciente cómo controlar la tolerancia a la actividad / ejercicio- Informar al paciente acerca de las actividades apropiadas en función del estado físico- Instruir al paciente para avanzar de forma segura en la actividad / ejercicio- Ayudar al paciente a incorporar la actividad / ejercicio en la rutina diaria / estilo de vida- Ayudar al paciente a alternar correctamente los periodos de descanso y actividad |
Para mantener a un paciente en el domicilio en buenas condiciones, se necesita que los responsables gestores de las instituciones implicadas desarrollen y organicen modelos de atención que oferten una atención domiciliaria integrada de calidad9.
La creación de este nuevo escenario exige una mayor cooperación y el coliderazgo de los profesionales asistenciales, entre ellos y con los gestores, combinando una estrategia de arriba-abajo (top-down) que aporte una visión clara desde las políticas y estrategias a las organizaciones y profesionales, y de abajo-arriba (bottom-up) que aprenda y se construya a partir de experiencias locales de innovación y buena práctica6.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Quiero dar las gracias a Juan Carlos Morillas por su incondicional ayuda en el caso.