Las enfermedades crónicas son el mayor desafío actual para los servicios de salud, con un evidente fracaso de los modelos de atención convencionales. Los proveedores de gran parte de los modelos desplegados para la atención a pacientes crónicos tienen como agente principal a enfermeras, destacando especialmente la gestión de casos como una de las modalidades de atención más empleadas. Pero uno de los principales problemas de la gestión de casos es su laxitud conceptual, que, combinada con la multitud de experiencias y modalidades, dificulta su desarrollo, su comparación y su evaluación.
A lo largo del artículo se profundiza en las distintas concepciones de la gestión de casos, qué modelos se han desarrollado, los ingredientes más habituales y la efectividad demostrada en las evaluaciones realizadas.
Por otra parte, se discuten las incertidumbres que persisten en torno a la gestión de casos, como la heterogeneidad de diseños y poblaciones diana, la pobre descripción de sus componentes en la mayoría de los estudios y el escaso uso de modelos de investigación para intervenciones complejas.
Finalmente, se identifican algunos de los factores que a lo largo del tiempo se han considerado determinantes para el éxito de la gestión de casos, como la definición clara de la responsabilidad y roles del gestor de casos, el apoyo para garantizar sus competencias, la existencia de mecanismos válidos para la detección de casos, ratios de asignación adecuados, sistemas de registro accesibles y compartidos con el resto de miembros del equipo o la integración de servicios de salud y sociales.
Chronic diseases are the greatest challenge for Health Care, but the conventional health care models have failed noticeably. Nurses are one of the main providers of the services developed to tackle this challenge, with special emphasis on case management, as one of the most common forms. But, one of the key problems is that case management is poorly conceptualized, and with the diversity of experience available, make its development and comparative evaluation difficult.
An in-depth review on case management definition and concepts is presented in this article, with a description of the models, ingredients and the effectiveness reported in various studies.
The remaining uncertainties in case management, such as the heterogeneity of designs and target populations, the weak description of the components, and the scarce use of research models for complex interventions, are also discussed.
Finally, some key factors for a successful implementation of case management are detailed, such as a clear definition of accountability and roles, the existence of support to guarantee the competence of case managers, the use of valid mechanisms for case finding, adjusted caseload, accessible and team-shared record systems, or the integration of health and social services.
Las enfermedades crónicas en España suponen una importante carga, según se refleja en la Encuesta Nacional de Salud de 2011/2012. Así, el 42,5% de los adultos encuestados afirmaba padecer algún proceso crónico1. Son, por tanto, el mayor desafío actual para los servicios de salud, con un evidente fracaso de los modelos de atención convencionales que se traduce en una interminable cascada de hospitalizaciones evitables, fallos en la continuidad asistencial y resultados adversos para los pacientes2. Una muestra bien ilustrativa la constituyen las transiciones entre niveles de atención de los pacientes crónicos. La mayoría no están planificadas, y a pesar de que los pacientes en estados de transición tienen su vulnerabilidad aumentada (funcionalidad, dolor, ansiedad, confusión), es muy frecuente que pacientes y cuidadores no estén preparados para lo que ocurrirá después y que se disparen las amenazas para la seguridad clínica3.
Nuestro sistema sanitario es muy ágil para atender a una persona que ha sufrido una cardiopatía isquémica aguda: en pocos minutos recibirá atención en una ambulancia medicalizada que se trasladará a su domicilio, instaurará medidas precoces de monitorización y tratamiento y trasladará a dicha persona a un hospital de agudos en el que le aplicarán tratamiento y cuidados intensivos de primera línea. Otra historia es la que se inicia a partir de su alta, posiblemente no planificada, con una elevada probabilidad de no recibir intervenciones de modificación de estilos de vida altamente efectivas y que disminuirían su probabilidad de volver a tener un episodio coronario o de morir4,5. Si, además, desarrolla una insuficiencia cardiaca, vivirá una larga epopeya de encuentros y desencuentros con el sistema sanitario en formato de reingresos, pérdida progresiva de calidad de vida, envueltos en una multiplicidad de proveedores, pruebas, tratamientos, cuidados y entornos que complejizan de forma creciente su vida. Pero si lanzamos una mirada retrospectiva, ese paciente posiblemente estuvo muchos años en un programa de hipertensión en atención primaria, era fumador, tenía una adherencia más bien pésima a su tratamiento antihipertensivo y, a lo sumo, recibió información en formato pasivo sobre la conveniencia de modificar sus estilos de vida, junto con otros múltiples encuentros que debió mantener con su centro de salud en ese período.
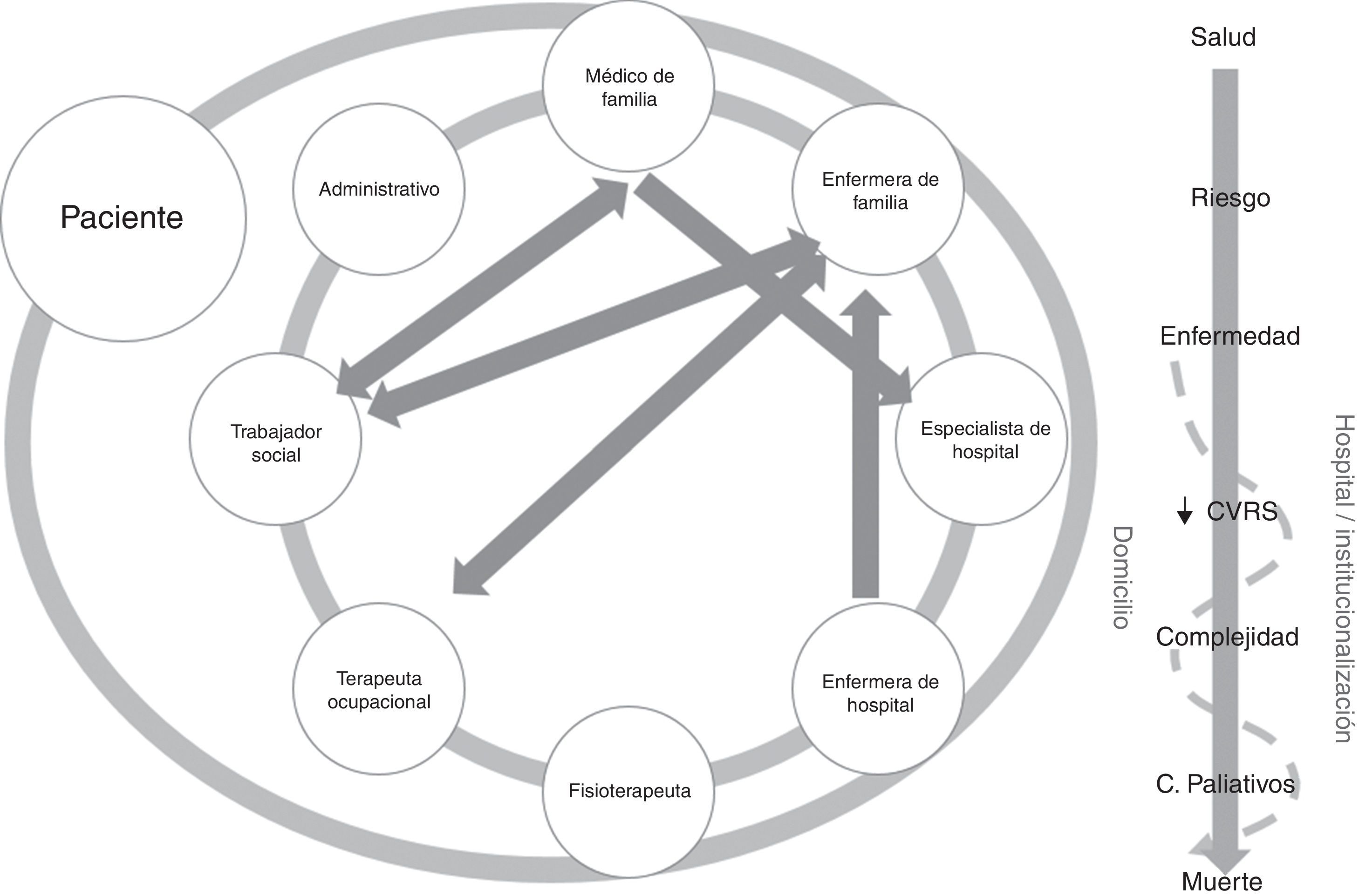
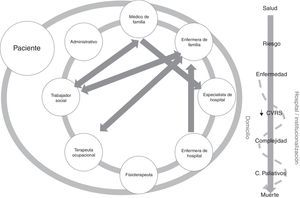
En esta trama, los espacios comunicativos y de continuidad entre proveedores y entornos son irregulares y poco sistematizados, mientras que la persona va transitando por distintas fases desde que se inicia la enfermedad, hasta comenzar con una disminución importante en la calidad de vida relacionada con la salud (CVRS), alternando episodios entre el domicilio, el hospital y la institucionalización en otras ocasiones, hasta que entra en fase terminal (fig. 1). Hay un consenso global acerca de la necesidad de reorientar la atención hacia un modelo más integral que garantice su efectividad en la continuidad de la atención, en la diversificación de servicios y la orientación de estos hacia la persona, ya que los pacientes siguen experimentando de forma persistente una atención segmentada por enfermedades, especialidades y entornos y perciben nítidamente las consecuencias que esto les acarrea en su vivencia6.
La complejidad de las personas con enfermedades crónicas, desde el punto de vista de los propios protagonistas, tiene que ver con la pérdida de funcionalidad y la espiral de contactos con los servicios de salud, fragmentados y descoordinados, donde pacientes y familiares no saben qué hacer y se sienten desbordados por el laberinto de personas, entornos e intervenciones, a los que hay que añadir la presencia de determinantes socioeconómicos, que multiplican esta percepción de complejidad7.
¿Qué papel juega la gestión de casos en este escenario?Los proveedores de gran parte de los modelos desplegados para la atención a pacientes crónicos tienen como agente principal a enfermeras, destacando especialmente la gestión de casos como una de las modalidades de atención más empleadas. Pero uno de los principales problemas de la gestión de casos es su laxitud conceptual, que, combinada con la multitud de experiencias —a veces muy dispares entre sí a lo largo de la geografía mundial—, ha convertido esta modalidad de prestación de servicios en una permanente fuente de confusión y algún que otro enfrentamiento corporativo.
La investigación ha estado más centrada en describir (y en mucha menor medida evaluar) los modelos y experiencias, dejando pendiente la imperiosa tarea de llevar a cabo un profundo desarrollo conceptual de la gestión de casos. Actualmente no se dispone de una definición consensuada con la solidez conceptual suficiente, lo que no hace sino empeorar las condiciones de desarrollo, comparación y evaluación de estos servicios.
Además, la gestión de casos no ha sido un servicio provisto siempre por los mismos profesionales, y aunque en el campo sanitario han sido las enfermeras las más habituales, también han ejercido este rol profesionales médicos, al igual que en el campo de atención social los trabajadores sociales han utilizado esta orientación para proveer servicios, pero hay otros muchos escenarios en los que se ha aplicado, como en desastres y catástrofes8 o en adicciones9. Es importante resaltar que la gestión de casos es un «método» de provisión de servicios, que se puede aplicar a múltiples poblaciones diana y contextos, ya sea en el campo sanitario, social, de seguridad ciudadana, etc. Por tanto, la atribución de la gestión de casos como «propia» de una profesión es un error conceptual muy frecuente que genera no pocos malentendidos y discusiones que no van a ninguna parte. La gestión de casos aplicada a los pacientes crónicos complejos tiene unos requisitos competenciales distintos a la gestión de casos en poblaciones vulnerables en el ámbito social o a la gestión de casos en emergencias y catástrofes. Son las poblaciones diana y el objetivo del servicio los que marcan el perfil idóneo de proveedores, y no al revés.
Esta inconsistencia se traduce en ambigüedades en los roles de los gestores de casos, expectativas erróneas por parte de planificadores, administradores sanitarios, proveedores e, incluso, de pacientes y cuidadores10.
Casarin et al.11 llevaron a cabo un análisis conceptual en el que trataron de compendiar los pilares nosológicos de la gestión de casos en el campo de la salud. Así, encuentran que en la literatura se expresa como un modo de prestar servicios en el que entre sus atributos esenciales destacan la orientación a la mejora de la calidad y la contención de costes de la atención. Esta conclusión no es sorprendente, desde el momento en que su análisis obtiene la mayoría de fuentes de la literatura anglosajona y especialmente de Estados Unidos, donde —como se verá más adelante cuando se describan distintas experiencias y modelos— muchos servicios de gestión de casos fueron creados con esta finalidad.
Otro de los rasgos comunes que encuentran en su análisis es que la gestión de casos supone una restructuración del equipo de salud que presta la atención para prevenir intervenciones innecesarias, evitar la duplicación y la fragmentación de la atención. Por último, otra característica esencial es que siempre se centra en poblaciones de alto riesgo o elevados costes asistenciales, debido a su complejidad.
Algunas definiciones de la gestión de casos en el ámbito de la salud proceden de organizaciones anglosajonas, algunas de ellas muy extendidas, como la de la Sociedad Americana de Gestión de Casos, que la detalla como un proceso de colaboración mediante el que se valoran, planifican, aplican, coordinan, monitorizan y evalúan las opciones y servicios necesarios para satisfacer las necesidades de salud de una persona, articulando la comunicación y recursos disponibles para promover resultados de calidad y coste-efectivos12.
La Sociedad de Ontario de Gestores de Casos identificaba hace algunos años unos objetivos de esta modalidad de atención que ayudan a entender con cierta facilidad algunas de las características descritas anteriormente: detectar poblaciones de riesgo, proporcionar acceso en el momento adecuado a información sobre recursos sociosanitarios disponibles y/o activarlos, ayudar a la toma de decisiones informada a pacientes y cuidadores, facilitar la integración de servicios múltiples y proveer la distribución adecuada de recursos finitos, maximizar la continuidad de cuidados13.
Este énfasis en la continuidad asistencial aparece repetidamente en la literatura, como elemento que guía el tránsito del gestor de casos junto al paciente a lo largo de los distintos proveedores y servicios (proceso descrito en la literatura como «patient navigation»14), evaluando cambios en el estado del paciente o necesidades no cubiertas, anticipando servicios o recursos que pudiera requerir, para garantizar su accesibilidad en tiempo y forma11. Esta anticipación y ejecución de intervenciones precoces marcan una proactividad que ha de ser intrínseca a la gestión de casos15.
Por tanto, a falta de unos cimientos conceptuales bien definidos y nítidos (tarea, por cierto, ineludible), sí contamos con algunos atributos que, aunque no son exclusivos de la gestión de casos, su conjunción sí nos proporciona las trazas globales a la hora de configurar un servicio de estas características: facilitar la accesibilidad y la integración de servicios múltiples gracias a una orientación proactiva, guiada por una valoración de necesidades y la ayuda a la toma de decisiones para pacientes y cuidadores, de forma selectiva sobre poblaciones de riesgo de alta complejidad, a través de relaciones colaborativas con el resto de miembros del equipo asistencial y maximizando la continuidad de cuidados y el acceso a servicios, proveedores e intervenciones en tiempo y forma.
Entre las intervenciones más frecuentes destacan, por tanto, la detección de poblaciones de riesgo, la valoración multidimensional con distintos instrumentos normalizados (que debe incluir como mínimo: antecedentes y estado de salud actual, funcionalidad física y cognitiva, patrón de vida diaria, recursos personales y del entorno para hacer frente a su situación, nivel y estilos de afrontamiento a su situación, presencia de cuidador familiar o formal y su situación, valoración de necesidades, revisión de medicación y régimen terapéutico, necesidad de recursos sociosanitarios), la educación para el autocuidado (con el importante avance que ha supuesto el movimiento de pacientes expertos surgido de Stanford y extendido en diversos formatos a nivel internacional16,17), la entrega de material educativo (incluido el formato web), la regulación y la monitorización de dosis de fármacos y del cumplimiento terapéutico, el apoyo a la familia y a los cuidadores, el seguimiento proactivo estructurado (apoyado o no en medios tecnológicos), la planificación del alta hospitalaria, la visita domiciliaria precoz y el seguimiento domiciliario, la mejora del acceso a ayudas técnicas, la consultoría con otros proveedores, el desarrollo de vías clínicas interniveles, el apoyo psicosocial o la incorporación de ayuda para la toma de decisiones basadas en la evidencia, o la negociación en nombre del paciente ante proveedores y servicios. Aunque pudiera parecerlo en esta descripción, ni mucho menos estas intervenciones son desplegadas de forma lineal, sino que van llevándose a cabo de forma compleja, a veces simultáneamente o en secuencias circulares en función de las re-evaluaciones de la enfermera gestora de casos.
A estas intervenciones hay que añadir que la necesidad de actuar selectivamente sobre grupos de alto riesgo exige contar con un sistema que dé soporte en este proceso. Así, han proliferado los sistemas de predicción para adecuar recursos y acciones en función de los riesgos18. Instrumentos como el PARR19 o el Combined Predictive Model20 han tratado de establecer índices predictores del riesgo de reingreso en grupos de pacientes crónicos complejos, incorporando variables como la edad, el sexo, la comorbilidad, los ingresos previos, etc. Recientemente, en Cataluña se ha desarrollado un modelo similar a partir de la información de utilización de servicios por parte de población catalana21. También está bastante difundido el sistema INTERMED, que identifica y clasifica pacientes complejos que requieren atención coordinada y que es compatible con el proceso enfermero y ha sido desarrollado y aplicado en Europa22.
En definitiva, la gestión de casos rellena los huecos que cada eslabón del proceso de atención va dejando en materia de integralidad y continuidad. La acumulación de estos «huecos» es la que contribuye a aumentar innecesariamente la complejidad en el paciente. A mayor número de proveedores y entornos, mayor complejidad y más necesidad de gestión del caso. La relación es directamente proporcional. De ahí que los pacientes con enfermedades crónicas complejas sean candidatos idóneos para este tipo de servicio.
Modelos de gestión de casosLa lista de modelos de gestión de casos en salud es interminable, con multitud de experiencias locales, regionales o nacionales, iniciadas en la década de los ochenta en Estados Unidos y posteriormente expandidas por todo el mundo, fundamentalmente en países anglosajones y en Europa. No obstante, la gestión de casos en Estados Unidos tuvo su eclosión a partir de la reforma de salud mental llevada a cabo en los años cincuenta, con la desinstitucionalización de los pacientes con enfermedad mental, que acarreó el despliegue de recursos para hacer frente a las nuevas necesidades derivadas, entre las que se incluyó la gestión de casos23.
Posteriormente, tuvo una fuerte propagación en el medio hospitalario, siendo la enfermera Karen Zander24 una de las grandes desarrolladoras de avances en este entorno. El decreto de creación de las Health Maintenance Organizations (HMO) en 1990 en Estados Unidos, en combinación con la consolidación de los sistemas de pago prospectivo en los hospitales, generó mucha presión para la reducción de costes y se multiplicaron los modelos denominados por Ethridge «intramuros» («within the walls»)25, centrados en la agilización de la continuidad en pacientes hospitalizados con procesos complejos y la planificación del alta.
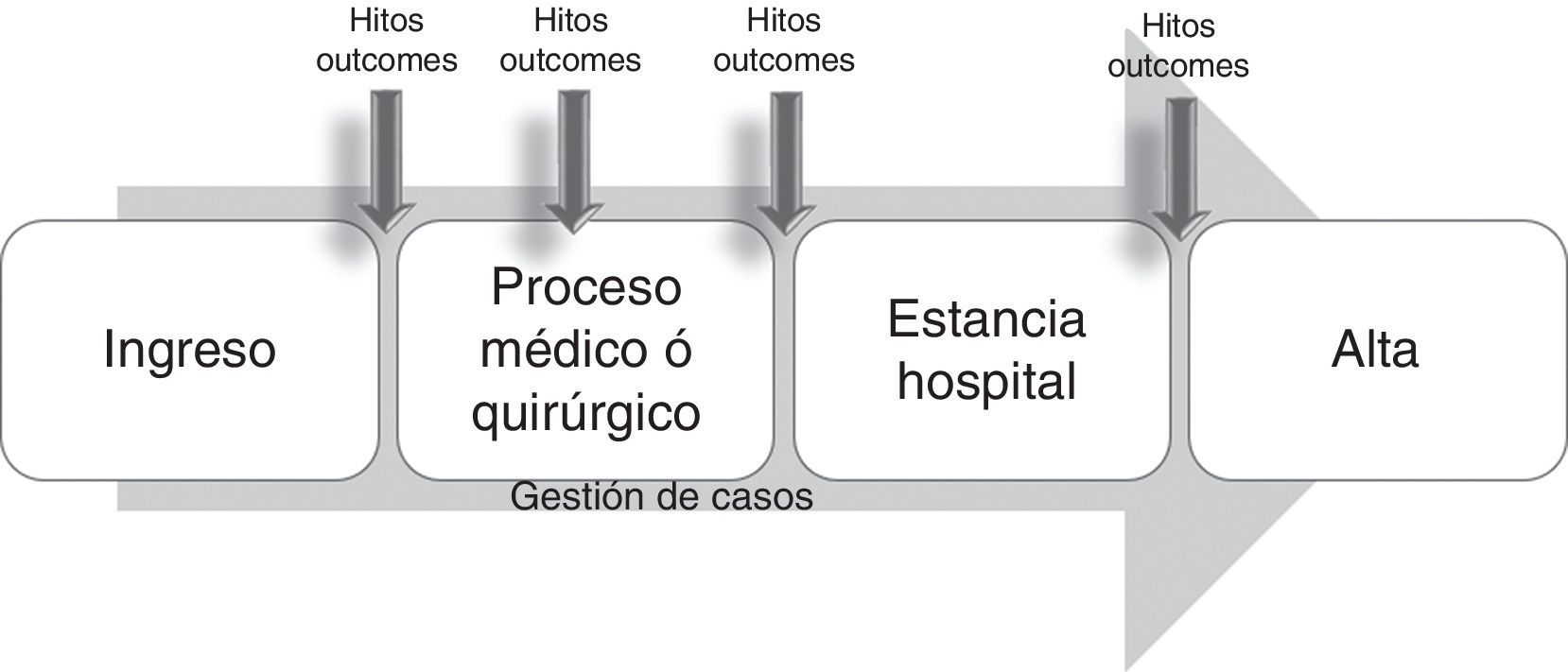
Este modelo corresponde a la primera generación de gestión de casos hospitalaria, en el que la enfermera gestora de casos emplea protocolos clínicos, mapas de cuidados o instrumentos para el cuidado multidisciplinar, coordinando la atención de grupos de pacientes de alto riesgo en una gama variada de entornos hospitalarios. En este modelo, elementos como la revisión de la utilización de servicios, el audit financiero, la monitorización de la calidad y el registro de variables clave forman un elenco imprescindible11, no exento de críticas en su tiempo, por su progresiva burocratización con el paso de los años.
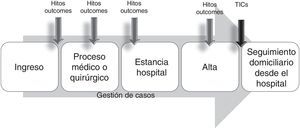
Los componentes de este modelo exigían el logro de resultados en un marco temporal pre-establecido de antemano (de ahí que se desarrollase sobre todo en procesos con cierta capacidad de previsión en cuanto a sus hitos más importantes, como cirugía cardiaca, fractura de cadera, etc.), que integraba las acciones de los miembros del equipo asistencial en un plan común (bien fuese una vía clínica, un mapa de cuidados, o similar), en el que se monitorizaban las desviaciones que alterasen el curso previsto para ser corregidas de forma precoz, mediante la evaluación constante de la gestora de casos26 (fig. 2).
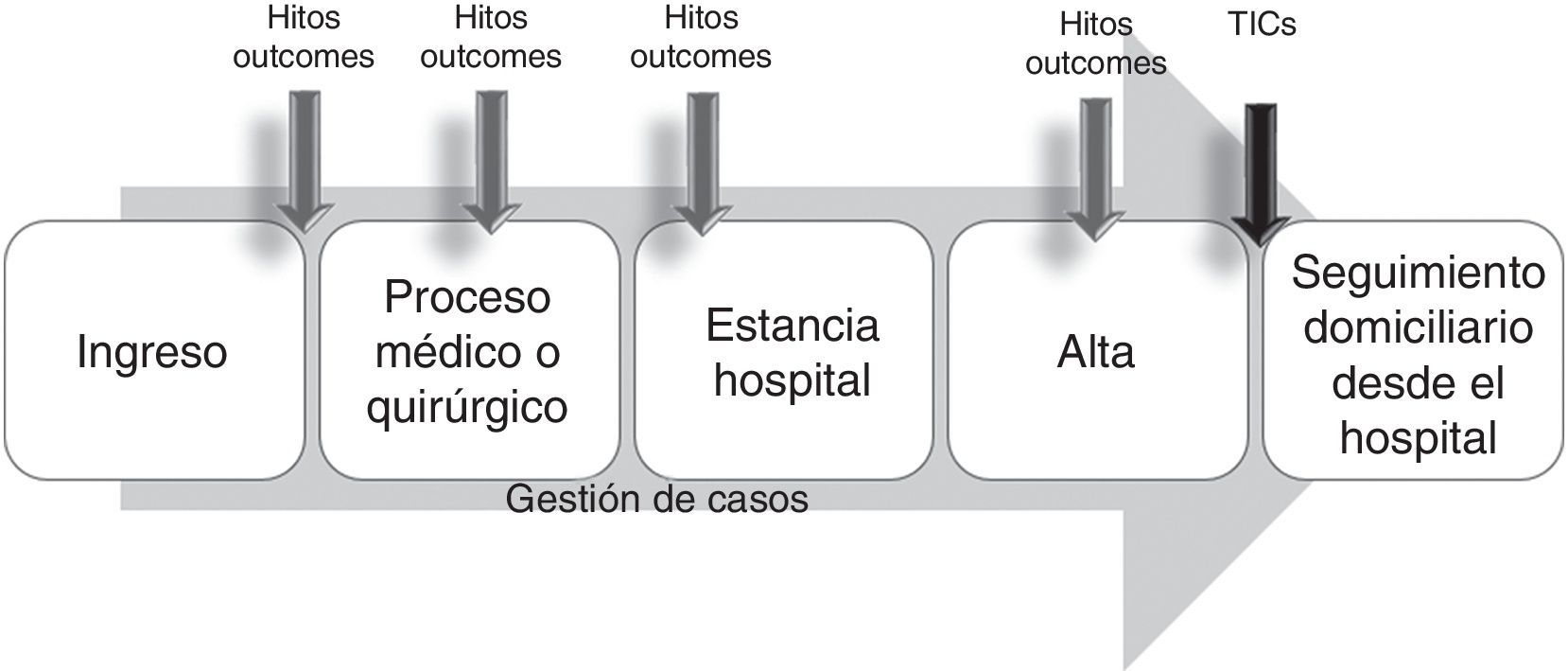
Este modelo evolucionó posteriormente con la incorporación de intervenciones tras el alta, dirigidas por los gestores de casos hospitalarios y apoyados en tecnologías de la información y comunicación que permiten el «tele-seguimiento» del paciente (modelo intramuros ampliado). Ha sido un modelo muy utilizado en los programas de gestión de enfermedades (fig. 3) (insuficiencia cardiaca, EPOC, sobre todo), llegando incluso a confundirse con frecuencia ambos términos, y es un modelo que, al estar orientado habitualmente solo a un proceso, no permite un abordaje integral de la situación de complejidad del paciente27.
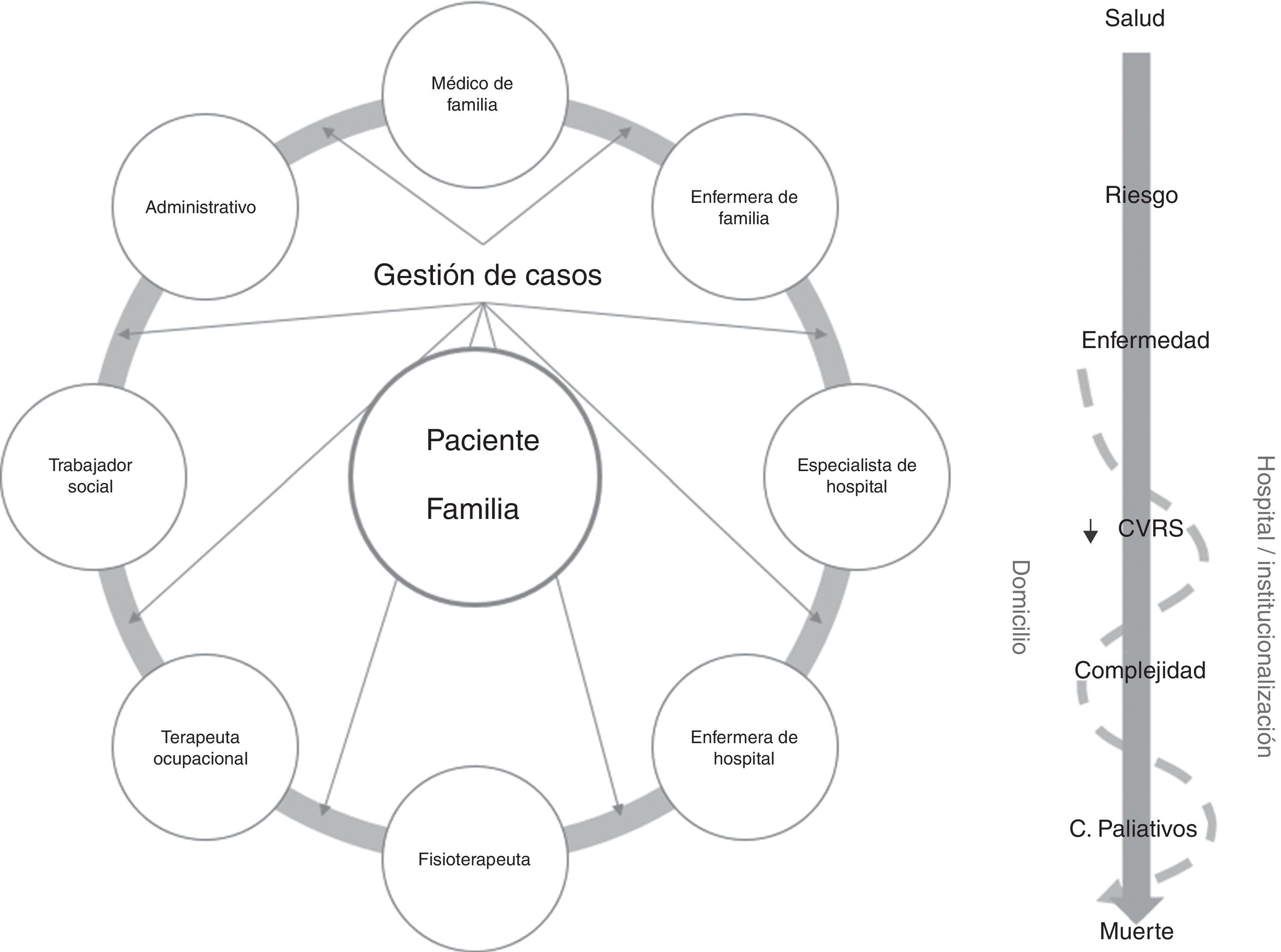
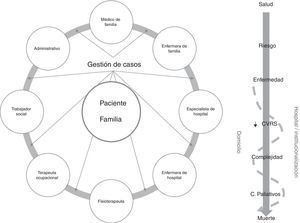
En otro orden figurarían los modelos «extramuros» o «beyond the walls»25. En esta orientación la gestión del caso se extiende a lo largo de un continuo de entornos y tiempo, en una versión más longitudinal del servicio. Las actividades de gestión de casos se llevan a cabo a lo largo de una relación prospectiva entre la enfermera que ejerce este rol, el resto de proveedores y el paciente y su familia. El objetivo de las actividades está centrado en la evaluación del paciente y la coordinación y la intermediación entre entornos y proveedores. Es un modelo naturalmente llamado a ser desplegado en atención primaria y es el más extendido en las remodelaciones de servicios para dar respuesta al desafío de los crónicos complejos en el marco comunitario (fig. 4).
Existe cierta controversia en los modelos longitudinales sobre si deben «cerrar» el caso (modelos finalistas) o mantenerlo activo e ir interviniendo a demanda en función de las fluctuaciones en las necesidades del paciente (modelos abiertos).
La mayor parte de experiencias de gestión de casos en Estados Unidos han sido desarrolladas en el seno de las HMO, bien con un enfoque intramural o, posteriormente, con modelos extramurales. Algunas de las más destacables son el Alaskan Medical Service, el famoso modelo de Kaiser Permanente, el Group Health Cooperative en Seattle, el Health Partners de Minnesota, el Guided Care, el programa del Veterans Affair, el PACE (Program of All-Inclusive Care for the Elderly), el GRACE (Geriatric Resources for Assessment and Care of Elders), el modelo Pfizer o el Touchpoint Health Plan en Wisconsin, entre otros muchos. En Canadá, el Expanded Chronic Care Model desarrolló también programas de gestión de casos15.
En Europa algunos programas, como el Amsterdam Health Care System en Holanda, las Community Matrons en el Reino Unido, las enfermeras gestoras de casos en el Servicio Andaluz de Salud28 o las iniciativas de Osakidetza o Cataluña, han sido algunas de las más consolidadas, aunque existen muchas otras actualmente en curso en distintos puntos de nuestra geografía, algunas en pleno proceso de evaluación mediante diseños experimentales, de los que aún no se dispone de resultados definitivos.
A continuación se describen las características principales de algunos de los modelos más difundidos.
Guided CareEs un programa contextualizado en atención primaria y centrado en pacientes crónicos complejos que fue creado en la Universidad John Hopkins. Una enfermera gestora de casos, con competencias avanzadas, trabaja estrechamente con los pacientes, médicos y otros proveedores para facilitar atención coordinada, centrada en la persona29. Esta enfermera está ubicada en atención primaria y gestiona y da servicios a una cartera aproximada de 50-60 pacientes de alta complejidad. La enfermera elabora un plan de cuidados individualizado para cada paciente, en coordinación con el médico de familia y sustentado en registros electrónicos a los que tiene acceso el resto del equipo asistencial. Estos planes incorporan recomendaciones y evidencias procedentes de Guías de Práctica Clínica. Las evaluaciones de este modelo han mostrado cómo los pacientes puntúan la calidad de la atención recibida significativamente mayor que los que reciben atención convencional30, al igual que sus cuidadores31. Además, los costes medios de estos pacientes fueron un 25% inferior a los 6meses de seguimiento32. Desde el punto de vista de los profesionales también se ha acreditado un aumento de la satisfacción de médicos33 y enfermeras34. La utilización de servicios de los pacientes del programa Guided Care disminuye significativamente: un descenso del 49% en reingresos hospitalarios y una reducción del 17% en las visitas a urgencias35.
Promoting Action for All-inclusive Care for the ElderlyEl programa Promoting Action for All-inclusive Care for the Elderly (PACE) se diseñó en la década de los setenta en Estados Unidos, orientado a pacientes ancianos frágiles para mantenerlos en el entorno comunitario el máximo tiempo posible36. El perfil de paciente es un mayor polimedicado, polipatológico pero que aún preserva la capacidad de permanecer en su domicilio. El programa provee gestión de casos a través de centros de día y equipos multidisciplinares, compuestos por enfermeras, médicos, trabajadores sociales, nutricionistas y terapeutas ocupacionales. El equipo se centra en garantizar la coordinación y la continuidad de cuidados a cada sujeto incluido en el programa y de confeccionar un plan de cuidados individualizado. Cada centro asume una cartera de 250-300 sujetos y los proveedores reciben pago capitativo, siendo responsables del control de gastos del programa. Este programa, a pesar de tener una larga tradición y estar muy extendido en Estados Unidos, dispone de datos en cuanto a la evaluación de su efecto en la satisfacción, algunos indicadores de calidad, pero no se han llevado a cabo estudios que hayan comparado su coste-efectividad frente a otras modalidades de provisión de atención a población de estas características37.
EvercareSe sustenta en la utilización de enfermeras de práctica avanzada como gestoras de casos, buscando la integración de servicios sociales y sanitarios para satisfacer las necesidades individuales de los pacientes crónicos complejos y el objetivo principal es el mantenimiento de la salud, la evitación de reingresos, anticipándose a los cambios y facilitando la transición entre niveles. Este modelo se fundó en 1987 por parte de dos enfermeras de práctica avanzada en Minnesota y actualmente cubre miles de pacientes a lo largo de Estados Unidos, e incluye además planes de salud destinados al entorno comunitario, cuidados residenciales, atención en hospices y apoyo a cuidadores. La compañía asesoró al sistema público de aseguramiento de Estados Unidos, Medicare, para la mejora de la atención a personas con enfermedades crónicas complejas y grandes dependientes38,39, y el modelo dio el salto a Europa a través de su implantación en el Reino Unido. Una evaluación de su efectividad en 9 centros en Inglaterra arrojó datos poco esperanzadores para la evitación de reingresos urgentes y mortalidad en poblaciones mayores de 65años con antecedentes de 2 o más visitas a urgencias en el año anterior40. Muchas críticas recibió este estudio debido a que, posiblemente, los criterios de selección de pacientes fueron responsables de sus resultados. Como ha descrito muy bien Lewis41, para que los programas de evitación de reingresos hospitalarios sean eficaces deben tener en cuenta el fenómeno de regresión a la media en reingresos, de manera que los pacientes que ya tienen grandes cifras de reingresos posiblemente tenderán a modificar sus cifras, independientemente de la intervención que reciban y, por tanto, la identificación debe producirse «antes» de que se conviertan en pacientes de alto riesgo. Actualmente los criterios de selección de pacientes para que reciban esta intervención parecen ser el talón de Aquiles de la evaluación del impacto de este servicio42. En nuestro país se han realizado algunas experiencias con este modelo en el ámbito de personas institucionalizadas.
Community MatronsEste servicio de gestión de casos se implantó en el Reino Unido de forma extensiva a lo largo de la primera década de 2000 y está provisto por enfermeras que ejercen en atención primaria, con roles de práctica avanzada (muchas de ellas antiguas enfermeras comunitarias). Está orientado a la identificación y a la estratificación de sujetos de riesgo de alta utilización y, mediante la gestión de casos, evitar los reingresos y la utilización de urgencias, a la vez que potencia el programa de pacientes expertos y la educación para el autocuidado, todo muy inspirado en el modelo Evercare de gestión de casos. Actualmente hay unas 1.586 community matrons en el National Health Service (NHS) británico43, con una amplia variación geográfica en cuanto a dotación y ratio de pacientes gestionados, oscilando entre 14 pacientes por community matron en el programa de gestión de casos intensivo a ratios de 80-100 usuarios44, lo que da una idea de la heterogeneidad en la implementación a lo largo de la geografía del NHS. De hecho, en muchos contextos locales se hizo una «reinterpretación» de las habilidades clínicas y la experteza de estas enfermeras previstas por el Departamento de Salud, para adaptar sus roles a necesidades y patrones de servicio de cada centro45.
Este modelo coexiste con otros roles que también incorporan algunos ingredientes de gestión de casos, como las nurse consultants, aunque estas se dirigen hacia procesos muy específicos (EPOC, insuficiencia cardiaca, epilepsia, etc.).
Salas virtualesConstituyen una modalidad muy específica y peculiar, gestada en el barrio londinense de Croydon, que persigue la prestación de gestión de casos a personas con alto riesgo de hospitalización aguda. Actualmente en Croydon hay 10 salas virtuales con capacidad para atender a unos 1.000 pacientes de alto riesgo41.
Este modelo de atención se sustenta en 2 pilares: el uso de modelos predictivos para identificar personas que están en riesgo de hospitalizaciones urgentes y, por otra parte, en ofertar a estos pacientes un período de cuidados preventivos, multidisciplinares, de forma intensiva en el domicilio, emulando las rutinas diarias de una sala de hospital. Cada sala virtual tiene capacidad para unos 100 pacientes. El objetivo es ir al domicilio de los pacientes a resolverles problemas, antes de que aparezcan por el hospital, mediante la provisión de cuidados transicionales. Los pacientes son transferidos a la sala virtual según un algoritmo que calcula su probabilidad de reingreso, como por ejemplo el LACE index, desarrollado en Canadá, basado en la duración de la estancia hospitalaria, el nivel de agudización cuando ingresó en el hospital, la comorbilidad medida con el índice de Charlson y las visitas a urgencias en los 6meses previos46, aunque aplicado en población anciana en el Reino Unido tuvo una modesta capacidad predictiva47.
Los pacientes son dados de alta de la sala virtual cuando la gestión de su caso ha sido optimizada y se ha transferido adecuadamente la atención a los profesionales de atención primaria para el seguimiento del mismo.
El seguimiento clínico diario de las salas virtuales es llevado a cabo por una community matron, ubicada en atención primaria, y puede incluir también trabajadores sociales, fisioterapeutas, farmacéuticos, terapeutas ocupacionales, en función de las necesidades de salud de cada contexto. Cuando un paciente es «ingresado» en una sala virtual recibe la visita domiciliaria de una community matron y lleva a cabo una valoración integral del caso y establece un plan de acción inicial que es registrado en un sistema digitalizado compartido por todo el personal de la sala.
Los resultados de estas salas en el NHS están siendo actualmente evaluados48.
Experiencias en EspañaComo se refirió anteriormente, en la actualidad hay muchas iniciativas en marcha en nuestro país, algunas de ellas con procesos de evaluación incluidos, pero se describirán las más consolidadas hasta el momento, como son las iniciativas de Andalucía, Cataluña y País Vasco.
En Andalucía desde 2002 se desplegó un modelo orientado a la atención domiciliaria para proporcionar gestión de casos, mediante 309 enfermeras gestoras de casos, a personas con deterioro de la movilidad, pacientes dados de alta del hospital, pacientes terminales y las cuidadoras de cada uno de estos grupos. Posteriormente se complementó con 65 enfermeras gestoras de casos en atención hospitalaria. Sus servicios van encaminados a la detección de necesidades mediante valoración integral y establecer los mecanismos de coordinación requeridos en cada caso, así como la gestión de ayudas técnicas y la intervención con los cuidadores, además de proveer seguimiento telefónico proactivo. Su función es complementaria a la del resto de miembros del equipo asistencial y fue evaluada mediante el estudio ENMAD, en el que se mostró cómo la sobrecarga de cuidadores disminuía significativamente a los 6meses en el grupo que recibía gestión de casos (Zarit basal: 57,1; IC95%: 54,8-59,3 vs. 60,5; IC95%: 53,6-67,4; p=0,26; Zarit a los 6meses: 53,8; IC95%: 49,7-57,9 vs. 66,3; IC95%: 60,7-71,9; p=0,002). También hubo efectos positivos en la mejora de la funcionalidad: las diferencias iniciales de funcionalidad entre el grupo control e intervención (RR: 1,52; IC95%: 1,05-2,21; p=0,0016) desaparecieron a los 6meses (RR: 1,31; IC95%: 0,87-1,98; p=0,178) y se obtuvo una mayor satisfacción de forma significativa, además de una mejora notable en la accesibilidad a otros proveedores de salud (fisioterapeutas, trabajadores sociales, etc.). En cambio, no se pudieron constatar diferencias en la mortalidad, visitas a urgencias o institucionalización28.
En Cataluña ha habido una proliferación importante de experiencias en gestión de casos, tanto con modelos intramurales extendidos, como extramurales. Destacable es el programa IC-DOM, que combina intervenciones características de gestión de casos en el nivel hospitalario y domiciliaria y que ha evidenciado una reducción de mortalidad combinada con reingresos hospitalarios y una mejora en la calidad de vida en pacientes con insuficiencia cardiaca49. También se han desplegado servicios de gestión de casos para pacientes frágiles con necesidad de cuidados durante toda su trayectoria sociosanitaria en unidades territoriales integradas por enfermeras de los equipos de atención primaria que se integran funcionalmente en una unidad que atiende a estas poblaciones mediante un abordaje multidimensional. Algunos resultados han mostrado capacidad para atender a unos 500 pacientes/año (60-65 por enfermera) y se coordinan entre 2.800 y 3.500 continuidades de cuidados y visitas a unidades de soporte, ingresos hospitalarios y pruebas, en los que se ha mostrado una reducción de visitas50.
En Euskadi, el Proyecto de Competencias Avanzadas de Enfermería, integrado en la Estrategia de Cronicidad, ha desarrollado 3 nuevas figuras: la enfermera gestora de enlace hospitalario, la enfermera gestora de continuidad y la enfermera gestora de competencias avanzadas. Este proyecto, iniciado en 2012, se diseñó a partir de 8 experiencias piloto con la participación de 24 enfermeras y está actualmente en evaluación51. En el entorno del País Vasco es destacable el estudio PROMIC —en el que participan cardiólogos, médicos de familia, farmacéuticos, trabajadores sociales y enfermeras clínicas— en pacientes con insuficiencia cardiaca ingresados en los hospitales. Mediante la incorporación de roles de gestión de casos en enfermeras (enfermera de enlace hospitalario y enfermera gestora de cuidados en la comunidad), se despliegan servicios que incluyen la estandarización del informe de alta y las comunicaciones entre profesionales en la transición al domicilio y la protocolización de tratamientos indicados en guías, evaluación integral clínica, educativa, cognitiva, psicológica, de la dependencia y social. Se optimiza el tratamiento, y los pacientes y cuidadores reciben educación sanitaria y potenciación del autocuidado además de soporte psicosocial. En una evaluación preliminar sobre 159pacientes, las complicaciones fueron superiores en los pacientes del grupo control (RI: 0,49; IC95%: 0,27-0,87; p<0,01), con mayor tiempo de supervivencia libre de eventos y disminución de reingresos (HR: 0,52 [0,33-0,83])52.
Efectividad de la gestión de casosA la hora de describir la efectividad de la gestión de casos, una de las premisas que hay que destacar es que no se dispone de evidencias globales sobre la gestión de casos como tal, sino que las evaluaciones se han llevado a cabo sobre modelos específicos, en poblaciones concretas y en contextos determinados. De ahí que las pruebas sobre su impacto hayan de describirse de forma pormenorizada en función de sujetos, modelos y entornos, concentrándose la mayoría en el seno de modelos de gestión de enfermedades, centrados en un proceso, aunque también se dispone de algunas evaluaciones en modelos longitudinales y comunitarios. Además de algunos de los resultados descritos en las experiencias anteriores, a continuación se detallan determinadas evidencias disponibles en grupos que han sido objeto de estudio con frecuencia por ser población diana de servicios de gestión de casos.
Gestión de casos en personas con demenciaUna revisión de Pimouguet et al.53 en 2010 mostró que de los 12 estudios incluidos, los que tenían una buena calidad metodológica mostraron impactos positivos de la gestión de casos en la reducción de la institucionalización, bien sea retrasándola, acortando las estancias en residencias o disminuyendo la tasa de ingresos. Los estudios de baja calidad no mostraron impacto alguno, y ningún estudio de la revisión logró determinar efectos en la reducción de costes o disminución de las hospitalizaciones.
El interés de la provisión de gestión de casos en personas con demencia en el contexto de atención primaria reside en que las necesidades que presentan y la provisión de servicios sigue el patrón de la cronicidad compleja. Algunos autores destacan que el incremento de competencias de los equipos de atención primaria en la provisión de servicios a esta población permite mejorar a pacientes y cuidadores sus habilidades para afrontar la enfermedad, sobre todo en el manejo de problemas conductuales, aunque se requiere más investigación para evaluar su impacto54; parece que la efectividad aumenta en la medida en que mejora la integración entre las organizaciones sociales y sanitarias y se intensifica la gestión de casos55.
Población geriátricaAlgunas aproximaciones de servicios de gestión de casos se han centrado en población geriátrica como tal, aunque nuevamente encontramos el problema de que la mayoría de esta población presenta complejidades asociadas a muchos procesos, para los que se describen resultados en esta revisión.
Una de las revisiones sistemáticas más recientes revelaba cómo, a lo largo de 35 estudios, la gestión de casos mejora la funcionalidad, el manejo adecuado de la medicación, la utilización de servicios comunitarios y reduce las institucionalizaciones en esta población56. Igualmente, en ancianos frágiles la gestión de casos ha mostrado disminución de la utilización de servicios y de los costes asociados57.
DiabetesLa gestión de casos en pacientes diabéticos ha explicado mejoras en algunos resultados clínicos (descenso de la HbA1c y de la presión arterial, y tendencia a la mejora en los lípidos, aunque con resultados no concluyentes), en la autopercepción de salud y en la satisfacción, con dudas en cuanto el impacto en coste-efectividad, debido a la heterogeneidad de métodos e intervenciones empleados en los distintos estudios58.
Insuficiencia cardiacaHa sido uno de los procesos más estudiados en gestión de casos, y hay multitud de estudios al respecto. La reciente revisión de Takeda et al.59 constituye ahora mismo una de las evidencias más sólidas en cuanto a la efectividad de la gestión de casos en personas con insuficiencia cardiaca. Se ha probado una reducción de la mortalidad global al año de seguimiento en los pacientes con insuficiencia cardiaca que reciben gestión de casos (OR: 0,66; IC95%: 0,47-0,91), y en cambio no se observan reducciones en la mortalidad de causa cardiovascular. También la gestión de casos reduce los reingresos en estos pacientes a los 6 y los 12meses (OR: 0,47; IC95%: 0,30-0,76), así como el impacto en los ingresos hospitalarios de cualquier causa (OR0,75; IC95%: 0,57-0,99). Los resultados de la revisión de Takeda apuntan a que los efectos de la gestión de casos en la mortalidad y en la utilización de servicios de salud en personas con insuficiencia cardiaca tienden a expresarse más en el medio que en el corto plazo, y es una de las áreas donde mayor efectividad ha mostrado esta modalidad de prestación de servicios.
Enfermedad pulmonar obstructiva crónicaNo abundan los estudios que analicen específicamente la gestión de casos en estos pacientes, y los que hay no son de mucha calidad, pero sí parece haber cierto impacto en la calidad de vida tras recibir gestión de casos60. En el ensayo clínico de Trappenburg et al.61 el apoyo continuado mediante gestión de casos consiguió una reducción del impacto de los episodios de agudización en el nivel de salud, pero otros estudios experimentales han mostrado resultados incluso negativos62.
Salud mentalEn el terreno de la salud mental la gestión de casos tiene una larga tradición de prestación de servicios, destacando las experiencias en pacientes con trastornos psicóticos y en depresión. En el caso del trastorno mental grave ha evidenciado reducción de hospitalizaciones, mejoras en el seguimiento y en la función social, aunque los efectos en la calidad de vida y la función mental permanecen inciertos63.
UrgenciasAlgunos estudios han evaluado la incorporación de este servicio limitado al contexto de urgencias, que por su complejidad y por la multitud de proveedores es un contexto donde tendría cabida la gestión de casos. La provisión de consultoría y orientación para determinar necesidades al alta de urgencias de poblaciones altamente vulnerables y coordinar la continuidad con atención primaria y otros entornos son el foco principal de esta modalidad64, aunque los resultados obtenidos son heterogéneos y no han permitido discernir aún la efectividad de estos modelos65.
CáncerEn pacientes oncológicos ha habido muchas experiencias de desarrollo de gestión de casos desde una perspectiva más orientada al concepto de «patient navigation» (facilitación del proceso de atención, ayudando a los pacientes a superar barreras y ofertando información y apoyo)14, habiéndose mostrado efectos positivos en resultados psicológicos, de calidad de vida y de adherencia, aunque la heterogeneidad de diseños e intervenciones hace difícil extraer conclusiones globales para cualquier tipo de paciente oncológico66–68.
DiscusiónSe han expuesto a lo largo del artículo la diversidad de modelos y experiencias, así como los principales resultados de la gestión de casos, pero quedan aún aspectos que generan incertidumbres y que deben ser investigados a fondo.
En primer lugar, numerosas experiencias se basan en diseños locales y las poblaciones diana difieren entre estudios, lo que dificulta la generalización69. Además, las intervenciones son de carácter multicomponente y, por tanto, es difícil establecer la reproducibilidad y la efectividad comparada de la gestión de casos en pacientes crónicos si no son definidos adecuadamente dosis, frecuencia e ingredientes de la intervención70.
Para el desarrollo de nuevos servicios de gestión de casos o el refinamiento de los existentes debe darse un paso adicional en la investigación, empleando por una parte marcos metodológicos que garanticen un adecuado diseño de intervenciones complejas, como por ejemplo el de Medical Research Council británico71, y por otra incorporando la visión de pacientes y cuidadores. Los pacientes pueden aportar una contribución esencial aportando información sobre qué aspectos son imprescindibles para comprender nuevos mecanismos de cómo reducir la complejidad o bien para afianzar la implicación de los pacientes en el cuidado de su salud72,73. Necesidades percibidas como no cubiertas por pacientes crónicos se han asociado a reingresos hospitalarios74, y es frecuente la falta de adecuación y adaptación de intervenciones a las necesidades específicas de los pacientes crónicos en muchos programas de gestión de enfermedades75.
Por otra parte, desde el punto de vista de la implementación de los servicios de gestión de casos, las enfermeras experimentan muchas ambigüedades y conflictos en el rol que ejercen cuando actúan como gestoras de casos, sobre todo por una indefinición del mismo por parte de la organización que implanta el servicio, habiéndose descrito situaciones en que esta indefinición llega a afectar a la satisfacción y al desempeño laboral de los gestores de casos76. Sin embargo, persisten las debilidades en las evidencias sobre cuál es la organización más efectiva de los equipos y las estructuras de apoyo requeridas6. Avanzar en este aspecto es esencial, ya que una intervención muy efectiva puede quedar mermada por pésimos procesos de implantación.
También es necesario avanzar en los sistemas de identificación y estratificación de pacientes susceptibles de beneficiarse de la gestión de casos, ya que muchos modelos se han desarrollado para evitar el reingreso hospitalario casi exclusivamente o con procesos metodológicos de validación no lo suficientemente sólidos.
Diversos factores que a lo largo del tiempo se han considerado determinantes para el éxito de la gestión de casos incluyen: la definición clara de la responsabilidad del gestor de casos sobre los pacientes que va a gestionar, claridad en los roles y apoyo para garantizar que disponen de las competencias adecuadas, mecanismos fiables y válidos para la detección de casos, ratios de asignación adecuadas que aseguren que los pacientes y cuidadores reciben atención óptima, sistemas de registro accesibles y compartidos con el resto de miembros del equipo asistencial, integración máxima de los servicios de salud y sociales, implicación de los interesados durante los procesos de implementación de la gestión de casos y, por supuesto, énfasis absoluto de la organización en garantizar la continuidad y la educación para el autocuidado77.
Por otra parte, existe cierta controversia sobre si interesan más modelos «intramuros» (en su versión extendida) o «extramuros», con un enfoque más longitudinal. Es fácil que proliferen los primeros, ya que conceptual y operativamente son más fáciles de articular, su impacto específico en un proceso concreto los convierte en más atractivos, y al tener un importante componente hospitalario, por la desigual inclinación de nuestro sistema sanitario hacia la atención hospitalaria, es más probable su desarrollo. Pero no hay que olvidar que, en el caso de la cronicidad compleja, la presencia de un solo problema es impensable y se vuelve una contradicción articular servicios de gestión de casos para pacientes crónicos complejos centrados en un solo aspecto de su complejidad27.
La relación causal entre las medidas adoptadas para reorientar la atención hacia la cronicidad y la reducción de utilización hospitalaria permanece incierta, además de la evidencia incuestionable de que los impactos mayores se consiguen con el efecto acumulado de las intervenciones, más que en la potenciación de elementos individuales. La gestión de casos no va a resolver por sí sola el enorme reto de la cronicidad, sino que, como afirma Ham78, el éxito pasa por actuar en varios frentes a la vez, recomendando, como mínimo, el desarrollo de programas de autocuidado, la potenciación de la gestión de casos y el fortalecimiento de la atención primaria, junto con la armonización de políticas y estrategias.
Conflicto de interesesEl autor declara no tener ningún conflicto de intereses en relación con el artículo.