El Servicio de Salud de Castilla-La Mancha está desarrollando la integración de niveles asistenciales a partir del reto que supone el envejecimiento de la población de la región. El envejecimiento se asocia a cronicidad y a concurrencia progresiva de varias enfermedades. Esto supone un reto asistencial de primer orden, con pacientes más frágiles y con nuevas necesidades. También un reto de sostenibilidad: la concurrencia de varias enfermedades crónicas dispara el coste de la atención, hecho especialmente grave en momentos de grave crisis económica.
Uno de los pilares de la estrategia de abordaje de la cronicidad en nuestra región es la integración asistencial, en un esfuerzo por adaptar la organización a las nuevas necesidades. Presentamos el balanced scorecard o cuadro de mando integral del proceso de integración, tal y como ha sido diseñado. Hasta el momento ya se ha realizado la integración de atención primaria y hospitalaria a nivel organizativo, y se ha realizado un trabajo de desarrollo de procesos asistenciales integrados, con el fin de hacer que la integración sea una realidad a nivel asistencial.
En el ámbito de la financiación se está implantando progresivamente un sistema prospectivo por capitación. Se ha conseguido ya una convergencia de los costes per cápita en las distintas áreas sanitarias integradas.
Las enfermeras tienen un rol clave en este proceso, en sus competencias de educadores/entrenadores en autocuidados, en el rol de gestores de casos en pacientes con condiciones de especial complejidad y en el rol de profesionales de enlace para mejorar la transición entre ámbitos y unidades de atención.
Castilla-La Mancha Health Service is developing the integration of care levels due to the challenge of an aging population in the region. Aging is associated with chronic diseases and an increasing number of concomitant diseases. This poses a major care challenge care, with more fragile patients and new needs. This also requires a sustainable approach: the concurrence of several chronic diseases affects the cost of care, which is especially acute in times of severe economic crisis.
One of the pillars of the strategy for dealing with chronic diseases in our region is care integration, in an effort to adapt the organization to the new needs. The Balanced Scorecard or Integrated Scorecard of the integration process was introduced as it has been designed. The integration of primary and hospital care at an organizational level has already been completed, and the development of integrated care processes has also been performed in order to achieve real integration at care level. To help finance this, a prospective capitation system is gradually being implemented, achieving a convergence of per capita costs in the different health areas integrated. Nurses has a key role in this process, their skills as educators and trainers in self-care, in the role of case managers of patients with particularly complex conditions, and the role of professional liaison to improve the transition between care areas and units.
Se entiende por sistema sanitario la articulación de una serie de centros y servicios de atención sanitaria en forma de red, capaz de responder a través de los principios de especialización y coordinación a un amplio elenco de problemas de salud, desde lo meramente médico (promoción de la salud, tratamiento de la enfermedad) a lo social (bienestar, equidad, etc.).
Antes del siglo xix la relación médico-paciente era interpersonal y tenía lugar en el domicilio familiar, a excepción de la beneficencia que se ejercía en el hospital. Pero a medida que se va expandiendo el conocimiento clínico, y se producen avances diagnósticos y mejoras en la efectividad terapéutica, la actividad se va centrando en los hospitales.
La evolución de «atención del médico» a «sistema sanitario» pivota sobre el hospital como centro de la modernidad, gracias al desarrollo tecnológico. El conocimiento científico, base de las decisiones y las actuaciones clínicas, se consolida y crece. Aumenta el nivel de complejidad de las enfermedades y se implantan formas de atención cada vez más tecnificadas.
Una de las consecuencias es que la atención prestada se desenfoca del concepto global del paciente (holístico o biopsicosocial). A nivel organizativo las dificultades de interacción y coordinación son crecientes. Las decisiones y medidas que se ponen en marcha pueden ser desproporcionadas. No se garantiza la equidad y comienza a cuestionarse la eficiencia.
La situación de partidaCambios en el perfil de los pacientesDesde la perspectiva del paciente en las últimas décadas se ha producido un gran cambio en las necesidades clínico-asistenciales, la necesidad de cuidados y las necesidades sociales de la población por motivos demográficos (migraciones, envejecimiento), sociológicos (nuevos modelos familiares más atomizados) y epidemiológicos (procesos de enfermedad de larga duración que acompañan toda la vida).
El estudio transversal Excelsa, realizado en 7 países europeos con participación de 672 personas entre los 35 y los 85 años, demuestra un patrón de declive en variables físicas (fuerza, capacidad pulmonar) y cognitivas (memoria, coordinación psicomotriz) por causa del envejecimiento. La tasa de crecimiento medio anual del grupo de mayores de 65 años ha sido superior al 3% en los últimos decenios, y se mantendrá por encima del 2% hasta mediados del siglo xxi. La ratio actual de 8/100 en necesidad de apoyo familiar y social se incrementará a 30/100 en el año 2049. Esta progresión puede incluso afectar la carrera profesional y la productividad de esa generación de edad intermedia1.
El 98% de los mayores dependientes tiene su residencia habitual en entornos familiares. Los datos nacionales de cobertura de estos a través de la cartera de servicios de atención primaria (programas de atención al inmovilizado y al anciano) no llegan al 40%. Los cuidadores no tienen una clara percepción de estar recibiendo ayuda para el cuidado de su familiar por parte del sistema sanitario2.
Según datos del año 2012 en la Comunidad de Castilla la Mancha el 19% de los usuarios de servicio sanitario son mayores de 65 años (377.264 usuarios de un total de 2.011.386)3. Asimismo, en atención primaria hasta el 40% de los pacientes pluripatológicos presenta 3 o más enfermedades crónicas, el 94% está polimedicado, el 34% presenta un Barthel <60, el 37% tiene deterioro cognitivo y más del 60% precisa cuidador4.
La pluripatología aumenta exponencialmente los problemas (comorbilidades de diferentes grupos de órganos o sistemas) y resta valor al manejo por cada especialidad. Se asocia directamente con la prescripción de polifarmacia y los riesgos de interacción, inadecuada dosificación y la falta de adherencia que esta conlleva5. Y la fragilidad como característica del mayor, definida por su inestabilidad, presencia de incapacidades funcionales, deterioro cognitivo o mental, déficits sensoriales (visual, auditivo), riesgo de desnutrición, etc. implica vulnerabilidad biológica, psicológica y social6,7. La edad elevada y la situación de dependencia se configuran como factores de riesgo en salud contrastables en los estudios y que más recursos y más específicos consumen8.
En resumen, las principales características que debemos enfrentar son:
- -
Población envejecida de forma creciente y progresiva.
- -
Creciente tasa de enfermedades crónicas, con necesidades distintas y que requieren una atención más transversal.
- -
Aumento de las comorbilidades.
- -
Mayor dependencia funcional de los pacientes.
Además de recibir la atención clínica que se corresponda con la necesidad derivada de su situación de salud o enfermedad, los pacientes valoran otra serie de características de la prestación del servicio. Sus expectativas son: accesibilidad, comunicación, empatía, coordinación, bienestar, inmediatez, soluciones adecuadas, competencia técnica y seguridad, y exigen un cambio en las formas de relación: personalización, integración de la familia, participación en la toma de decisiones y que se contemple la red de apoyo social.
Situación económicaLos sistemas sanitarios en España y en todo el mundo están sufriendo una fuerte crisis de sostenibilidad, fruto de una defectuosa descentralización del Sistema Nacional de Salud (SNS) que llevó a una espiral de politización de las decisiones y de crecimientos no asociados a decisiones serias de planificación sanitaria. Han sido necesarias medidas de amplísimo calado para recuperar la viabilidad del sistema sanitario, que en regiones como Castilla-La Mancha ha pasado de una situación de quiebra a una estabilidad entre ingresos y gastos con una reducción de gasto de un 23% respecto al gasto de 2010. No obstante, aparecen amenazas en el horizonte que pueden volver a poner el sistema en dificultades si no somos capaces de reorientar la organización para que sea capaz de generar altos niveles de salud y calidad de vida a la población con un gasto que nos podamos permitir9.
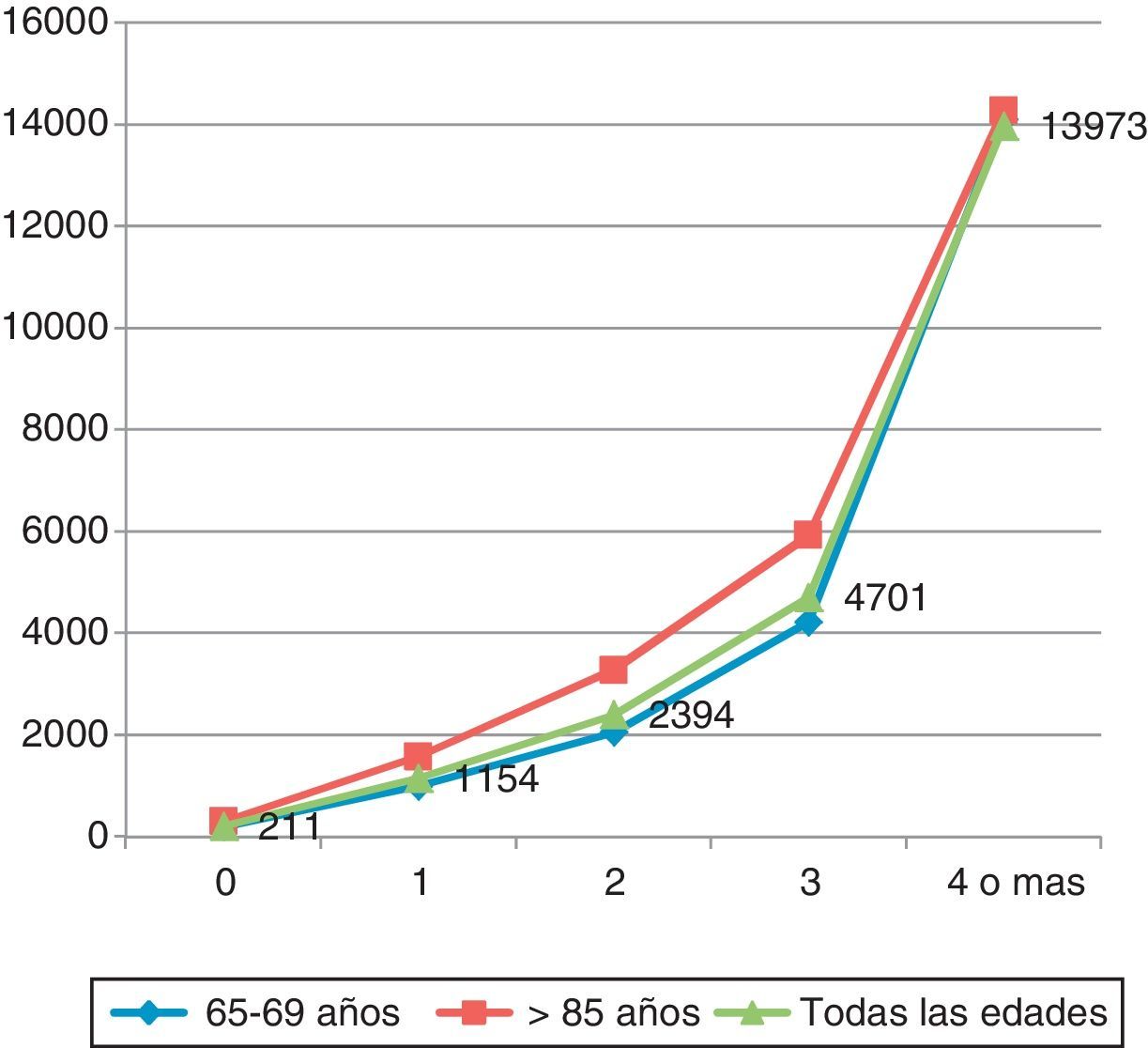
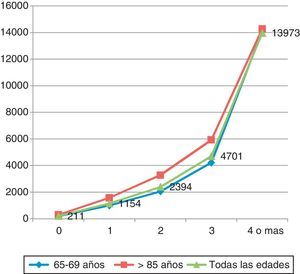
En la figura 1, construida a partir de los datos publicados en el artículo de Wolff10, se muestra el análisis de 1,2 millones de historiales clínicos de pacientes mayores de 65 años usuarios de Medicaid en Estados Unidos, con los costes medios calculados para pacientes con distintos grados de pluripatología crónica para 2 tramos de edad: 65-69 años y mayores de 85 años, así como los costes para todas las edades. Podemos observar cómo si bien la edad hace que se incrementen moderadamente los costes, el verdadero determinante del gasto creciente de los pacientes crónicos es la pluripatología. Los enfermos con 4 o más enfermedades crónicas multiplican casi por 14 el coste de los que solo padecen una de ellas. Habría que analizar el impacto en costes en sistemas sanitarios distintos, como el español. Dado que lo que se mide es la utilización de servicios, habrá que ver si las proporciones de utilización se mantienen o se modifican.
Crecimiento del gasto sanitario a partir de la concurrencia de más enfermedades crónicas en Medicare.
Fuente: Elaboración propia a partir de Wolff10.
Por tanto, tenemos:
- -
Un sistema sanitario que acaba de salir de una situación propia de una quiebra, y por tanto muy sensible al gasto.
- -
Una población que envejece, y que fruto de ello tiende a padecer enfermedades de carácter crónico, que se van acumulando con la edad.
- -
La evidencia de que esta acumulación de enfermedades multiplica el coste de forma muy importante.
La estrategia de cambio organizativo a largo plazo en el Servicio de Salud de Castilla-La Mancha se sustenta en los siguientes principios:
- -
Potenciar el sistema sanitario público como red de servicios integrados, favoreciendo la racionalización de carteras de servicios y de sinergias entre centros.
- -
Integración de niveles asistenciales, fusionando las estructuras de gestión de la atención primaria y la hospitalaria, y posteriormente integrando los servicios sociosanitarios y sociales para conseguir una estructura de atención realmente centrada en el paciente, en sus necesidades y sus expectativas.
- -
Construir una organización sanitaria en la que los profesionales tengan una participación creciente en la toma de decisiones, con un trato diferencial entre quienes más y quienes menos aportan.
- -
Modernizar la organización sanitaria y alejarla de la gestión burocrática propia de la administración pública, nada adecuada para responder con eficacia a los retos de futuro.
- -
Rediseñar procesos clave, repensar las formas de hacer asistencia, de utilizar la tecnología o de relacionarse con el paciente, aprovechando las ventajas que nos aportan las nuevas tecnologías.
Nuestro reto es reordenar los recursos asistenciales y redefinir el modelo del Sistema. Buscar un modelo de atención que dé respuesta a la nueva problemática y las nuevas necesidades, cuyo abordaje debe hacerse desde los aspectos sociosanitarios, antropológicos y humanísticos. Para abordar esta realidad creemos necesario generar nuevas redes de salud y servicios sociales orientados a los resultados y fundamentados en los procesos de atención, mirando al paciente y buscando que los cuidados que le prestemos a lo largo de su vida sean apropiados, armónicos y sensatos.
La integración busca que nuestro sistema de prestación de servicios se oriente hacia el perfil de pacientes actual y futuro. Se trata de pacientes complejos con necesidades distintas, y la organización debe responder con un sistema sanitario:
- -
Cada vez más centrado en las necesidades del paciente.
- -
Con un fuerte liderazgo interno a todos los niveles.
- -
Orientado a resultados, en el que las acciones se centren en la consecución de los mismos buscando la vía más eficiente en relación con los resultados y los recursos disponibles.
- -
Pivotando sobre atención primaria.
- -
Con un enfoque de trabajo en equipo y multiprofesional.
Hay que organizar la asistencia con criterios basados en la cooperación, la horizontalidad, el conocimiento científico-técnico y el trabajo por procesos. Mejorar y racionalizar las decisiones clínicas, organizativas y de gestión para mejorar la efectividad, eficiencia, calidad, ética y satisfacción de los pacientes.
Si analizamos en la literatura las herramientas para la implantación de estrategias de integración podemos ver cómo una de las más utilizadas es el balanced scorecard11,12; utilizamos esta herramienta con los siguientes fines:
- •
Formular de una manera sintética la estrategia del proceso de integración, mediante el mapa estratégico.
- •
Seleccionar indicadores clave.
- •
Formular metas para cada uno de los objetivos estratégicos.
- •
Elaborar planes de acción para las metas más relevantes.
- •
Desplegar las metas a lo largo de la organización.
- •
Monitorizar el cumplimiento de las mismas.
- •
Revisar la estrategia en función de los resultados obtenidos.
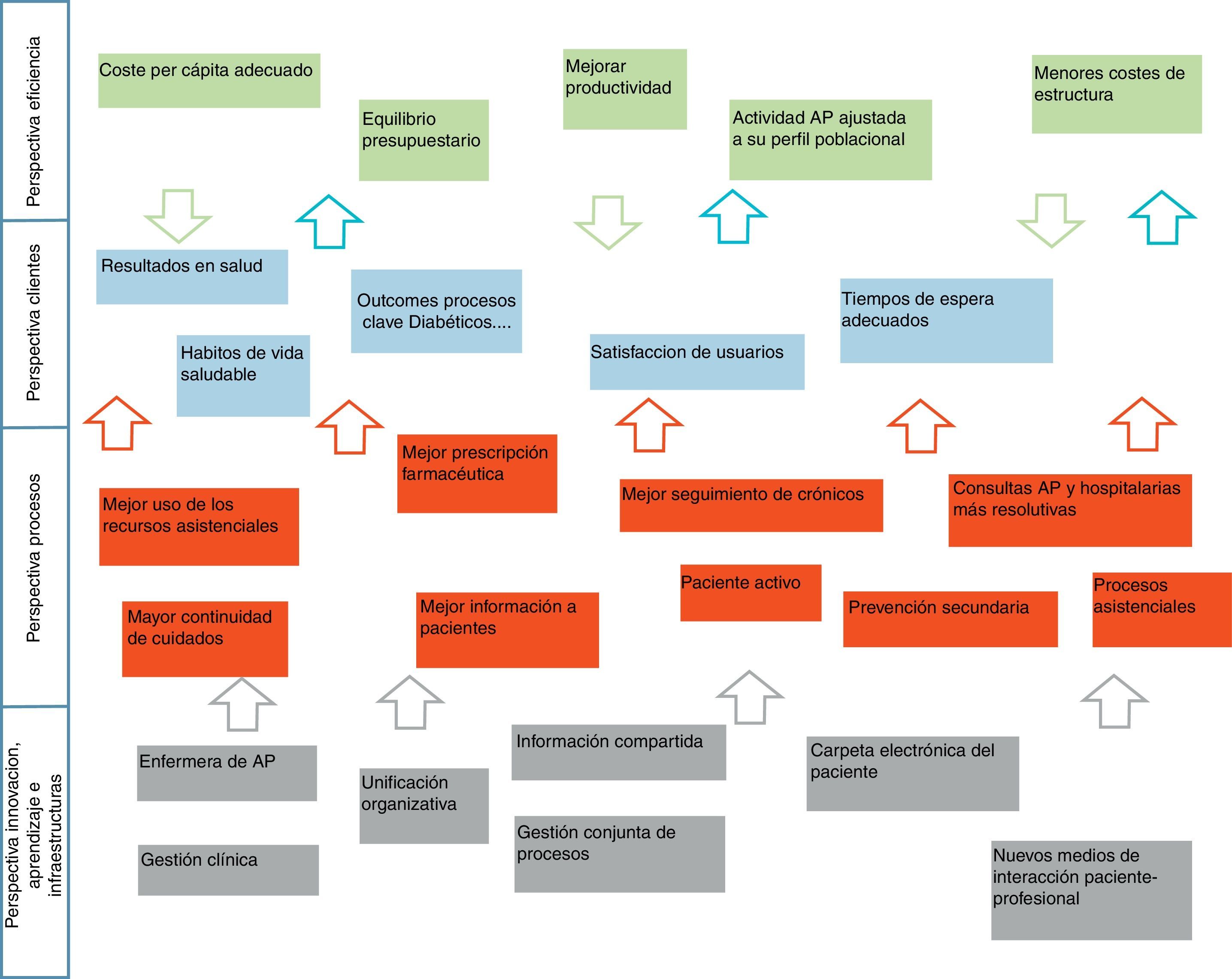
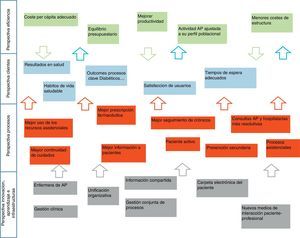
El mapa estratégico del proceso de integración primaria-especializada del SESCAM es el que se muestra en la figura 2.
Se definen los objetivos estratégicos sobre 4 pilares: financiero, clientes, procesos e innovación, infraestructuras y aprendizaje, y en esa línea se plantean los contratos de gestión para alinear los intereses entre la organización y los profesionales con el pacto de objetivos que, como no puede ser de otro modo, además de económicos han de ser asistenciales y de desarrollo e innovación13 (fig. 3).
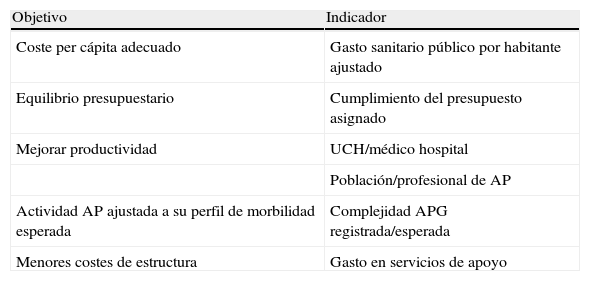
La perspectiva de la eficiencia recoge los siguientes objetivos plasmados en la tabla 1.
Enumeración de objetivos e indicadores del proceso de integración asistencial desde la perspectiva de la eficiencia
| Objetivo | Indicador |
| Coste per cápita adecuado | Gasto sanitario público por habitante ajustado |
| Equilibrio presupuestario | Cumplimiento del presupuesto asignado |
| Mejorar productividad | UCH/médico hospital |
| Población/profesional de AP | |
| Actividad AP ajustada a su perfil de morbilidad esperada | Complejidad APG registrada/esperada |
| Menores costes de estructura | Gasto en servicios de apoyo |
Fuente: elaboración propia.
Los objetivos desde la perspectiva de los clientes son los que recoge la tabla 2.
Enumeración de objetivos e indicadores del proceso de integración asistencial desde la perspectiva de los clientes
| Objetivo | Indicador |
| Resultados en salud | Esperanza de vida en buena saludEsperanza de vida libre de discapacidadMortalidad ajustada por casuísticaMortalidad prematura por:a) Cáncerb) Cardiopatía isquémicac) Diabetes mellitusd) Enfermedad vascular cerebral |
| Hábitos de vida saludable | Prevalencia de consumo de tabacoPorcentaje de bebedores de riesgo de alcoholPrevalencia de sobrepeso y obesidad |
| Resultados en procesos clave | Ejemplo: diabéticosPorcentaje de pacientes diabéticos con buen controlTasa de amputaciones de miembro inferior en personas diabéticas |
| Satisfacción de usuarios | Grado de satisfacción de los ciudadanos con la atención recibida en:a) Consulta de medicina de familiab) Consulta de especialidadesc) Urgenciasd) Ingreso hospitalario |
| Tiempos de espera adecuados | Tiempos de espera para:a) Intervenciones quirúrgicas no urgentesb) Consultas de especialidadesc) Pruebas diagnósticasd) Consulta a demanda de AP |
Fuente: Elaboración propia.
Los objetivos desde la perspectiva de los procesos se resumen en la tabla 3.
Enumeración de objetivos e indicadores del proceso de integración asistencial desde la perspectiva de los procesos
| Objetivo | Indicador |
| Mejor uso de los recursos asistenciales | Frecuentación registrada en atención primariaFrecuentación registrada en consultas externas de hospitalFrecuentación registrada de ingresos hospitalariosFrecuentación registrada de urgencias hospitalariasFrecuentación registrada de urgencias de atención primariaN.° urgencias hosp. a pacientes >80 años/población >80 añosN.° urgencias hosp. a pacientes >65 años/población >65 años |
| Mayor continuidad de cuidados | Porcentaje de reingresos ajustado por casuística |
| Mejor prescripción farmacéutica | Porcentaje de polimedicados en seguimiento mensual por APÍndice de adecuación de la prescripción |
| Mejor información a pacientes | Grado de satisfacción del usuario con el conocimiento del historial y seguimiento de sus problemas de salud en el centro de APGrado de satisfacción del ciudadano con la información recibida en la consulta del médico especialista sobre su problema de salud |
| Mejor seguimiento de pacientes crónicos | Porcentaje de consultas programadas/demanda en APÍndice derivaciones AP a hospitalaria |
| Paciente activo | Porcentaje de crónicos formados respecto a pacientes susceptiblesWeb paciente activo |
| Consultas AP y hospitalarias más resolutivas | Índice derivaciones AP a hospitalÍndice primeras visitas/sucesivas en el hospitalPorcentaje de altas en consultas hospitalarias |
| Prevención secundaria |
Fuente: elaboración propia.
Los objetivos desde la perspectiva de la innovación, el aprendizaje y las infraestructuras se detallan en la tabla 4.
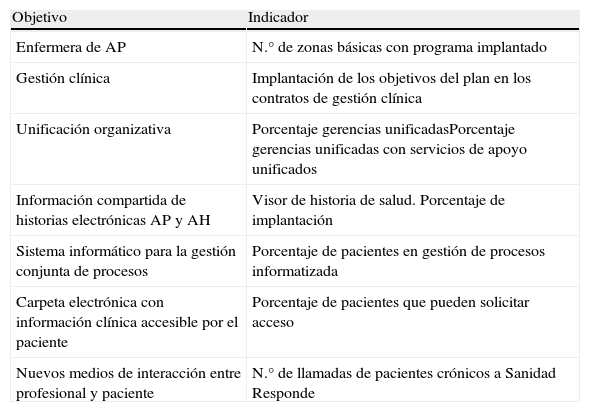
Enumeración de objetivos e indicadores del proceso de integración asistencial desde la perspectiva de la innovación, el aprendizaje y las infraestructuras
| Objetivo | Indicador |
| Enfermera de AP | N.° de zonas básicas con programa implantado |
| Gestión clínica | Implantación de los objetivos del plan en los contratos de gestión clínica |
| Unificación organizativa | Porcentaje gerencias unificadasPorcentaje gerencias unificadas con servicios de apoyo unificados |
| Información compartida de historias electrónicas AP y AH | Visor de historia de salud. Porcentaje de implantación |
| Sistema informático para la gestión conjunta de procesos | Porcentaje de pacientes en gestión de procesos informatizada |
| Carpeta electrónica con información clínica accesible por el paciente | Porcentaje de pacientes que pueden solicitar acceso |
| Nuevos medios de interacción entre profesional y paciente | N.° de llamadas de pacientes crónicos a Sanidad Responde |
Fuente: elaboración propia.
Los indicadores de base proceden de los propios sistemas de información del SESCAM y del sistema de indicadores clave del SNS14.
Los objetivos estratégicos están fuertemente interrelacionados. En una entidad pública, como es el SESCAM, la estrategia se dirige hacia satisfacer los objetivos de los clientes, en este caso los pacientes, dentro de un marco de eficiencia y sostenibilidad. Estas son las 2 perspectivas principales. Para conseguirlo actuaremos de manera preferente sobre algunos procesos clave, los objetivos de la dimensión de procesos, y necesitaremos hacer algunos cambios organizativos en la gestión de recursos humanos y en las infraestructuras, que agrupan la dimensión de la base del mapa estratégico. No hemos recogido en el mapa las interrelaciones, dado que haríamos menos comprensible este.
La esencia del mapa estratégico es la siguiente: firme apuesta por la integración de niveles, mediante medidas organizativas, con un fuerte impulso a las tecnologías que ayudan a compartir información entre niveles asistenciales, y a desarrollar una gestión conjunta de los procesos asistenciales, especialmente de los crónicos. Esto nos ayudará a mejorar en el uso de los recursos asistenciales, y dejará tiempo suficiente a los profesionales para hacer un más adecuado seguimiento de los procesos crónicos, previamente protocolizados. Un paciente mejor informado y adecuadamente formado será un aliado necesario en este camino. Este esfuerzo debe llevar a mejores resultados clínicos, de calidad de vida y autonomía de los pacientes, con niveles de accesibilidad adecuados. Una más racional utilización de los servicios y un mejor seguimiento de los enfermos crónicos redundará en un menor uso innecesario de recursos asistenciales, y por tanto en una mayor eficiencia del sistema.
Lo ya realizadoIntegración de gerencias y estructuras de apoyoSe ha realizado una fuerte apuesta por la atención integrada con el objetivo de conseguir mayor eficiencia y posibilitar una asistencia más coordinada y continuada. Una de las medidas que hace esto posible es la fusión de la función directiva, asistencial y administrativa de ambos niveles asistenciales (atención primaria y atención especializada) constituyendo las gerencias de área integrada. Este cambio estructural posibilita la planificación y provisión de servicios desde la perspectiva del paciente, soluciona la fragmentación de la atención entre ambos y sus consecuencias sobre la calidad (barreras organizativas, bolsas de ineficiencia, etc.). El proceso de integración se inició en 2012; en el momento inicial solo estaba integrada el Área de Puertollano. En octubre de 2013 están integrados todos los dispositivos sanitarios de Castilla-La Mancha salvo el Área de Toledo.
Se ha procedido desde la Dirección General de Recursos Humanos del SESCAM, mediante 2 planes de ordenación de recursos humanos, a readaptar las estructuras previas existentes a la integración a la nueva realidad, con un apreciable ahorro en recursos de apoyo administrativo.
Por otro lado se hace imprescindible articular la coordinación sociosanitaria. En una adecuada atención deberían quedar integrados los servicios sanitarios y sociales y abarcar desde el domicilio del paciente hasta sus cuidadores informales, los servicios de ayuda a la familia y los recursos y servicios sociosanitarios y sociales.
Desarrollo de procesos asistenciales integradosEl enfoque basado en procesos en los sistemas de gestión es actualmente uno de los principios básicos y fundamentales para orientar a una organización hacia la obtención de los resultados esperados en cuatro grandes pasos o etapas: identificación y secuencia de los procesos, descripción de cada uno de los procesos, seguimiento y medición para conocer los resultados que obtienen y sistemas de mejora con base en el seguimiento y la medición realizada15. Por último, no se puede dejar de lado la influencia vital que tienen las tecnologías de la información y comunicación, dotándolo de un soporte ágil y operativo16.
Un proceso se diferencia de un protocolo fundamentalmente porque en su diseño el proceso «mira» al paciente en todo momento y se focaliza hacia los resultados en salud. El resultado esperado debe poder medirse y se referencia a «estándares» (el óptimo deseable y posible sobre la base del conocimiento científico). Los resultados deben impactar en términos de calidad científico-técnica, eficiencia, seguridad del paciente, mejora en la calidad de vida y calidad percibida por el usuario.
Para seleccionar los procesos que debían trabajarse de forma prioritaria los criterios de elección fueron:
- •
Las enfermedades crónicas más prevalentes en la población tanto sistémicas (diabetes, insuficiencia cardiaca, enfermedad renal crónica, enfermedad pulmonar obstructiva crónica) como mentales (trastorno mental grave y psicosis).
- •
Los 2 procesos de atención a población sana más frecuentes (embarazo de bajo riesgo y salud infantil).
- •
Las úlceras por presión y heridas crónicas y las caídas por su alto impacto en la calidad de vida, en la afectación de la salud y en la seguridad, añadiendo complicaciones e incrementando la morbilidad, además del consumo de recursos.
Se constituyó un grupo de trabajo para cada proceso, cuyos participantes debían representar a todas las disciplinas intervinientes y de ambos niveles asistenciales, y adecuarse al siguiente perfil: participativos, críticos, expertos en la materia, con capacidad de trabajar y actitud de aprender.
Se elaboró y difundió un documento que describía 8 pasos a seguir que debían ser documentados del modo especificado:
- -
Ficha de proceso actual.
- -
Definición de procedimiento actual.
- -
Identificación de las áreas de mejora.
- -
Clasificación/priorización de las mismas.
- -
Elaboración de matriz de requisitos.
- -
Rediseño.
- -
Plan de implantación.
- -
Evaluación económica.
El éxito de la redefinición de los procesos pasa por 3 claves:
La atención orientada al pacientePara las enfermeras los principios fundamentales de cara al trato personalizado del paciente son: respeto, dignidad, los pacientes son quienes mejor se conocen, el paciente también decide, el equipo se articula alrededor de los objetivos y preferencias del paciente, continuidad y cohesión de la atención prestada y del profesional sanitario, puntualidad, capacidad de respuesta y acceso universal a los servicios sanitarios17.
El giro del sistema hacia la atención primariaEl giro del sistema hacia la atención primaria para revertir la tendencia actual de «hospitalocentrismo»: continúa prevaleciendo y/o acentuándose el interés por la alta tecnología y la subespecialización, generando ineficacia, inequidad, medicalización innecesaria y tendencia a la yatrogenia. También compromete las dimensiones humana y social de la salud. En general, nuestros hospitales hacen una medicina más agresiva, menos segura, orientada a la enfemedad aguda y utilizan más recursos. Fragmentación: pérdida de longitudinalidad e integralidad de la atención sanitaria18.
La competencia y capacitación de los pacientes y sus cuidadoresEl aumento de la competencia-capacitación de los pacientes y sus cuidadores principales (unidad indisoluble) para su autocuidado. Referentes ineludibles para este enfoque son Henderson y Orem, que definen 2 modelos teóricos enfermeros. En el primero se reconoce el potencial del sujeto y de su familia como agente de sus propios cuidados y cuya implicación es necesaria para alcanzar las metas en salud, y el segundo se centra precisamente en todos los conceptos que forman parte del autocuidado, el protagonismo de las capacidades del paciente y el papel de compensación de la enfermera19.
En función de las experiencias y conocimientos previos del paciente-cuidador y de sus expectativas actuales y la capacidad de comprensión de la información pueden y deben ponerse en marcha distintas herramientas: información sanitaria, formación, programas de capacitación, aplicaciones y desarrollos informáticos de apoyo a la toma de decisiones20, canales de comunicación y escuela de pacientes.
Las características de este programa son:
- -
Integrado en la asistencia.
- -
Enfocado a la adquisición de conocimientos, habilidades y actitudes por parte del paciente-cuidador.
- -
En 3 niveles evaluables.
- -
Estructura normalizada para los diferentes procesos asistenciales.
También es importante definir el rol a desempeñar por el profesional a lo largo del proceso de capacitación del paciente-cuidador, en aras de la verdadera autonomía del mismo. En cuanto a los profesionales debemos preguntarnos si están entrenados en habilidades de enseñanza y evaluación del aprendizaje y realmente transmiten mensajes y motivan tanto cuanto pretenden.
Información clínica compartidaCastilla-La Mancha tiene un importante desarrollo en sistemas de información sanitaria. La historia clínica electrónica está fuertemente implantada en atención primaria (Proyecto Turriano)21 y con un alto grado de implantación en hospitales (Proyecto Mambrino). Se tiene la ventaja de disponer de 2 herramientas homogéneas para toda la red sanitaria pública, lo que permite hacer un esfuerzo conjunto para compartir objetos clínicos e indicadores de resultados. No obstante, se trata de 2 aplicaciones independientes, lo que dificulta el compartir información entre niveles asistenciales, requisito básico para el trabajo colaborativo y la transversalidad. Se ha puesto en marcha un visor de los aspectos esenciales de la historia clínica, que nos permite poner a disposición del profesional una visión completa del paso del paciente por los distintos dispositivos.
El objetivo de esta fase es garantizar la accesibilidad de la información y ayudar a evitar duplicidades en datos, pruebas y procedimientos.
En una segunda fase, más allá de un mero almacenamiento de datos, se pondrá en marcha una funcionalidad de manejo de información y objetos clínicos entre las 2 historias clínicas (primaria y hospital). El objetivo de esta segunda fase es que las herramientas informáticas consigan que los datos se conviertan en información útil para el profesional, que le orienten en los flujos de trabajo definidos por la organización y que sean el soporte que necesita para su toma de decisiones.
Excelencia es gestionar la organización mediante un conjunto de sistemas, procesos y datos interdependientes e interrelacionados22.
Despliegue de la estrategiaEl principal problema de las estrategias está en su implantación efectiva. Para eso surge el balanced scorecard como herramienta para el despliegue de la estrategia. En el SESCAM existe una política ya implantada de firma anual de contratos de gestión con todas las áreas integradas de gestión (gerencias conjuntas atención primaria/hospitalaria), y estas con todos los servicios hospitalarios y centros de atención primaria. Se firman objetivos cuantificados, ponderados y medibles, con un peso específico predefinido, que determinan la parte variable, en estos momentos pequeña, que cobran los profesionales en su salario. Los contratos de gestión 2014 del SESCAM se están diseñando para que incluyan el despliegue de los indicadores clave del plan de integración entre niveles. La estructura de contratos de gestión del SESCAM responde igualmente a un modelo de balanced scorecard a un nivel de agregación mayor, dado que parte del mapa estratégico global de la institución.
Concretamente, en el ámbito específico de Enfermería, desde hace 2 años estamos trabajando en objetivos de calidad y seguridad de los cuidados con un enfoque común en atención primaria y atención hospitalaria, como si fueran las 2 caras de una misma moneda, poniendo el foco en los pacientes dependientes y la atención domiciliaria. A modo de ejemplo, en atención primaria monitorizamos el alcance del programa de pacientes inmovilizados, el riesgo y la prevalencia de úlceras por presión, el riesgo y la incidencia de caídas en mayores, los pacientes que se siguen en continuidad de cuidados tras el alta hospitalaria, etc., y en atención hospitalaria medimos el riesgo, la incidencia y la tasa de curación de úlceras por presión, el riesgo, la incidencia y las consecuencias de las caídas, el porcentaje de pacientes con valoración de dependencia realizada al alta y los pacientes con informe de alta de Enfermería.
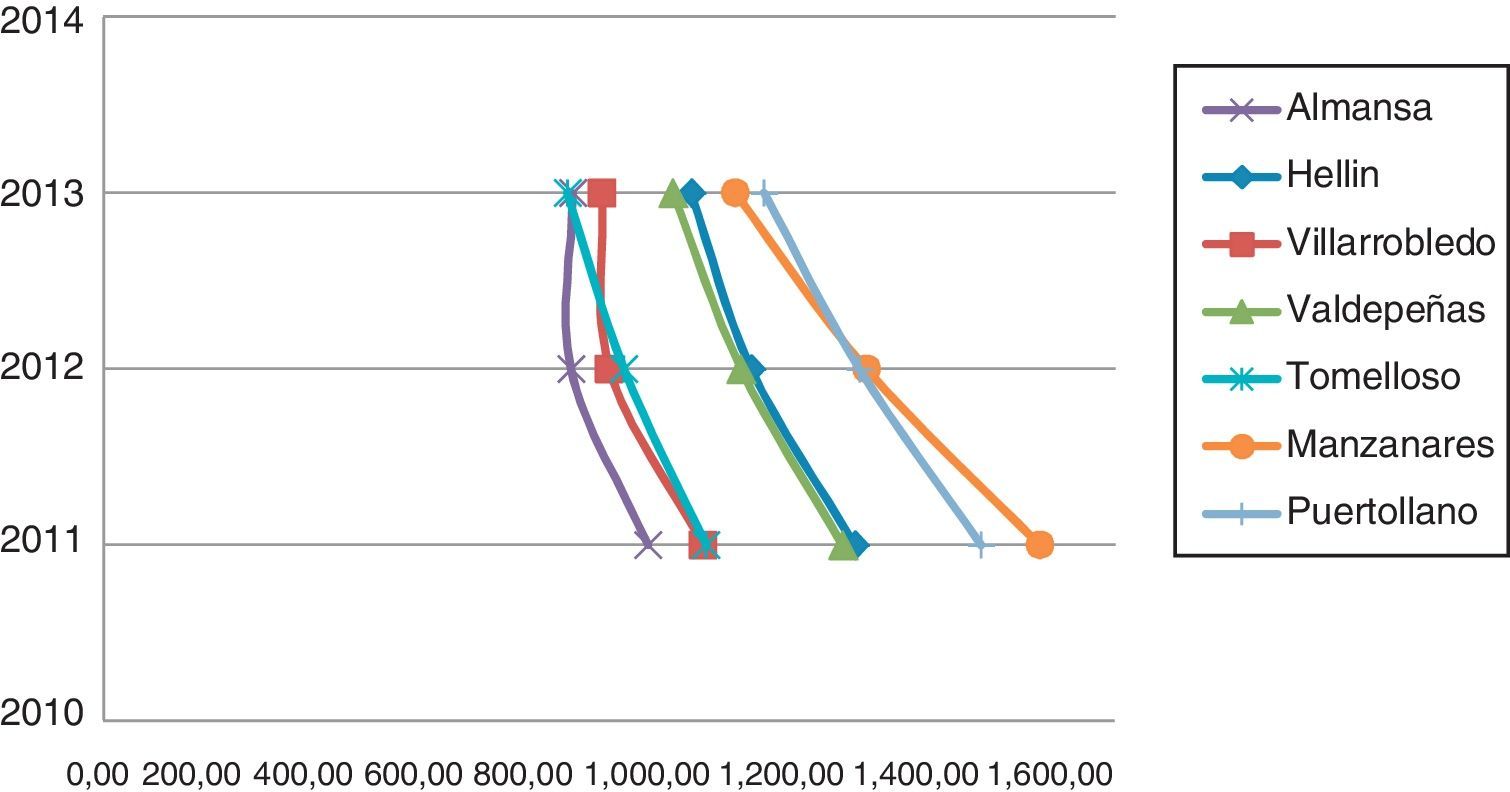
Convergencia de costes per cápitaComo vemos en el mapa estratégico se ha elegido un sistema de financiación por capitación ajustada de cara a pasar de una financiación retrospectiva propia de las estructuras burocráticas a una financiación prospectiva. Ya las medidas de eficiencia aplicadas en 2011, 2012 y 2013 han tenido en cuenta las divergencias en la financiación per cápita de las distintas áreas de la Comunidad. Así, podemos ver como se está produciendo una convergencia de los costes per cápita brutos en las zonas de la Comunidad atendidas por hospitales comarcales:
A partir del año 2012 se ha implantado en Castilla-La Mancha un sistema de medida de la casuística en primaria basado en Advanced Care Groups (ACG), que nos permite analizar la casuística y comparar las actividades realizadas y los costes incurridos respecto a los esperados para la población de referencia.
En estos momentos trabajamos en la utilización de los ACG como medida para ponderar la cápita, de manera que podamos reforzar la capacidad prospectiva del sistema de financiación. Sobre la cápita ponderada se fijarán sendas de acercamiento del gasto a la financiación prospectiva, de manera que se pueda adaptar el ritmo de cambio a las rigideces e ineficiencias crónicas propias del marco burocrático actual. Somos conscientes de las limitaciones metodológicas de los ACG, por lo que se está desarrollando un proyecto en paralelo para introducir factores adicionales que mejoren la capacidad predictiva de la herramienta, tanto a nivel de morbilidad, como de necesidades de cuidados y de costes esperados.
Refuerzo del papel de la enfermeraEn esta nueva estrategia el SESCAM se está preparando para dotar a las enfermeras de un nuevo papel. En el nuevo modelo asistencial adquieren una relevancia tal que lleva a reforzar sus competencias. El objetivo es potenciar las actuaciones de los profesionales de Enfermería en la atención a los procesos crónicos, orientando su responsabilidad, en especial en el rol de educadores/entrenadores en autocuidados, en el rol de gestores de casos en pacientes con condiciones de especial complejidad y en el rol de profesionales de enlace para mejorar la transición entre ámbitos y unidades de atención23.
La enfermera podrá constituirse como el eslabón entre las necesidades y los recursos de atención, poniendo en marcha las capacidades del sistema, en tiempo y forma, para lo que debe:
- •
Identificar, valorar, gestionar y proveer una atención continuada y longitudinal.
- •
Ser referente del paciente con relación a su salud.
- •
Ser la coordinadora de los recursos asistenciales.
Un nuevo perfil de paciente, que reclama mayor coordinación y transversalidad en el trabajo de los profesionales que le atienden, demanda un nuevo modelo organizativo. Así, uno de los pilares del cambio organizativo en el SESCAM es la integración entre niveles asistenciales. Para que este proceso sea realmente efectivo necesita de un gran cambio cultural en la organización, que no se produce de un día para el otro. Así, el proceso de integración tal y como se está realizando en Castilla-La Mancha responde a una estrategia claramente definida, y se basa en la puesta en marcha de medidas que vayan favoreciendo y orientando el necesario cambio cultural.
En la implantación progresiva de los elementos anteriormente descritos el primer beneficiado será el paciente y su cuidador, que percibirá una asistencia más personalizada, ya que los recursos se irán activando de manera proactiva para dar respuesta a sus necesidades físicas, emocionales y sociales.
Y con respecto al sistema sanitario se podrá demostrar que este cambio en el modelo de prestación asistencial y en el modelo de actuación profesional supone una mejora objetiva de la calidad del servicio (calidad científico-técnica, calidad percibida y seguridad del paciente), de la equidad y de la eficiencia. Para ello se ha diseñado una batería de indicadores que nos permita monitorizar la efectividad de la estrategia de cambio, a la vez que su impacto sobre los pacientes.
FinancianciónSin financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.