La adherencia terapéutica es el grado en que el comportamiento de una persona (tomar medicación, seguir un régimen alimentario y ejecutar cambios del modo de vida) se corresponde con las recomendaciones sanitarias. Es, pues, un fenómeno múltiple, complejo y cambiante: se puede ser adherente total o parcialmente al tratamiento, así como en unos momentos o circunstancias sí y en otros no.
La falta de adherencia es un problema inquietante por su gran magnitud y por su complejidad (con más de doscientos factores relacionados), responsable del aumento de la morbimortalidad, complicaciones, ingresos hospitalarios, costes sanitarios e insatisfacción del usuario y de los sanitarios.
El objetivo de este artículo es presentar y desarrollar algunas de las intervenciones eficaces en la modificación de hábitos y la mejora de la adherencia tanto cognitivas (educación y mejora de la comunicación) como conductuales (comportamiento y motivación). Las áreas de intervención abarcan el tratamiento farmacológico, los hábitos y estilos de vida y el apoyo social y familiar. De los modelos que se proponen el más eficaz enfatiza el autocuidado y la autoresponsabilidad del usuario para gestionar su enfermedad y aumentar la adherencia terapéutica.
Therapeutic adherence is defined as the extent to which a person's behavior (taking medications, following a diet and changes in lifestyle) coincides with health recommendations (WHO, 2004). We can deduce that is a multiple, complex and changing phenomenon, that there can be total or partial adherence to a treatment, and depending on timing and circumstances.
Lack of adherence is a worrying problem; due to its great magnitude and complexity (over two hundred factors) it is responsible for the increased morbid-mortality, complications, hospital admissions, health costs, and dissatisfaction of the user and health professionals.
In this paper we develop effective interventions in changing habits and improving adherence: cognitive (education and improved communication), behavior and motivation. Interventions areas include pharmacological treatments, habits and life style, as well as social and family support. The most effective model emphasizes self-care and self-responsibility of the user to manage their disease and increase adherence.
Si bien no existe una denominación inequívoca del fenómeno, las que se utilizan habitualmente son: adherencia, adherencia terapéutica, cumplimiento, obediencia, concordancia, alianza terapéutica, disposición para mejorar la gestión de la propia salud y observancia. En este artículo se utilizarán los términos adherencia o cumplimiento indistintamente.
Existen muchas definiciones de adherencia; en la tabla 1 se muestran algunas de las más utilizadas.
Definiciones de adherencia terapéutica
| Autor | Definición | Aportaciones |
| Sackett et al.1 | Grado en el que el comportamiento de una persona (en términos de tomar la medicación, seguir una dieta o asumir cambios en el estilo de vida) coincide con los consejos médicos o sanitarios | Detractores de esta definición argumentan que otorga un rol paternalista, limitando la posibilidad de que el paciente asuma un rol activo y participativo |
| DiMatteo et al.2 | Implicación activa y de colaboración voluntaria del paciente | Otorga una mayor participación del paciente en la toma de decisiones que afectan a su propia salud y tiene en cuenta la motivación y apoyo psicosocial para elaborar las estrategias que favorezcan el cumplimiento |
| OMS3 | Buscar atención médica, conseguir el medicamento recetado, tomar la medicación apropiadamente, vacunarse, cumplir con las consultas de seguimiento y ejecutar las modificaciones en los comportamientos que abordan la higiene personal, el autocuidado del asma o la diabetes, el tabaquismo, la anticoncepción, los comportamientos sexuales de riesgo, el régimen alimentario inadecuado y la actividad física escasa son todos ejemplos de comportamientos terapéuticos | Amplía el concepto de la adherencia de fármacos a la adherencia de estilos de vida y conductas saludables, a la prevención y promoción de la salud. Asimismo, coloca al paciente como parte activa en el proceso de búsqueda, y amplía la relación del paciente y el prestador de asistencia sanitaria, sea este médico, enfermera u otro profesional de la salud |
| Herdman (NANDA International)4 | «Disposición para mejorar la gestión de la propia salud» se define como el patrón de regulación e integración en la vida cotidiana de un régimen terapéutico para el tratamiento de la enfermedad y sus secuelas que es suficiente para alcanzar los objetivos relacionados con la salud y que puede ser reforzado | Pone de relieve la implicación activa del paciente y la necesidad de integrar sus decisiones en su rutina |
Fuente: elaboración propia.
Tras analizar las definiciones vigentes se puede concluir que:
- 1.
La adherencia hace alusión a un fenómeno múltiple y complejo. Múltiple porque en él interviene una gran variedad de conductas como tomar la medicación, acudir a las citas, evitar conductas de riesgo, etc., y complejo porque se puede dar en un momento pero no en otro, en unas circunstancias pero no en otras y puede afectar a una parte del tratamiento, pero no a otra5.
- 2.
La adherencia terapéutica lleva implícita un modelo de relación centrado en las necesidades de la persona, en el que hay que explorar sus valores y sus conocimientos, informar adecuadamente y respetar la elección de sus alternativas terapéuticas.
Se debe avanzar desde un modelo paternalista a un modelo de decisiones compartidas.
Es un grave error, por tanto, etiquetar y estigmatizar a un paciente como no adherente o como incumplidor, atribuyéndole en exclusiva la responsabilidad de un problema tan complejo y multifactorial como es la adherencia terapéutica.
Factores relacionados con la adherenciaLa adherencia al tratamiento se ha intentado explicar con diversas teorías como las características de la personalidad y variables sociodemográficas, desde modelos operantes y modelos sociocognitivos, como el Modelo de Creencias sobre la Salud (MCS) y la Teoría de la Acción Razonada (TAR), pero todos ellos parecen insuficientes6.
Actualmente, la tendencia es explicar la adherencia a través de una serie de variables implicadas. Sackett y Haynes llegaron a citar más de 200 variables que podían relacionarse con la adherencia1 relacionadas con la persona, el tratamiento, la familia, el entorno, el personal sanitario y las interrelaciones entre ellos.
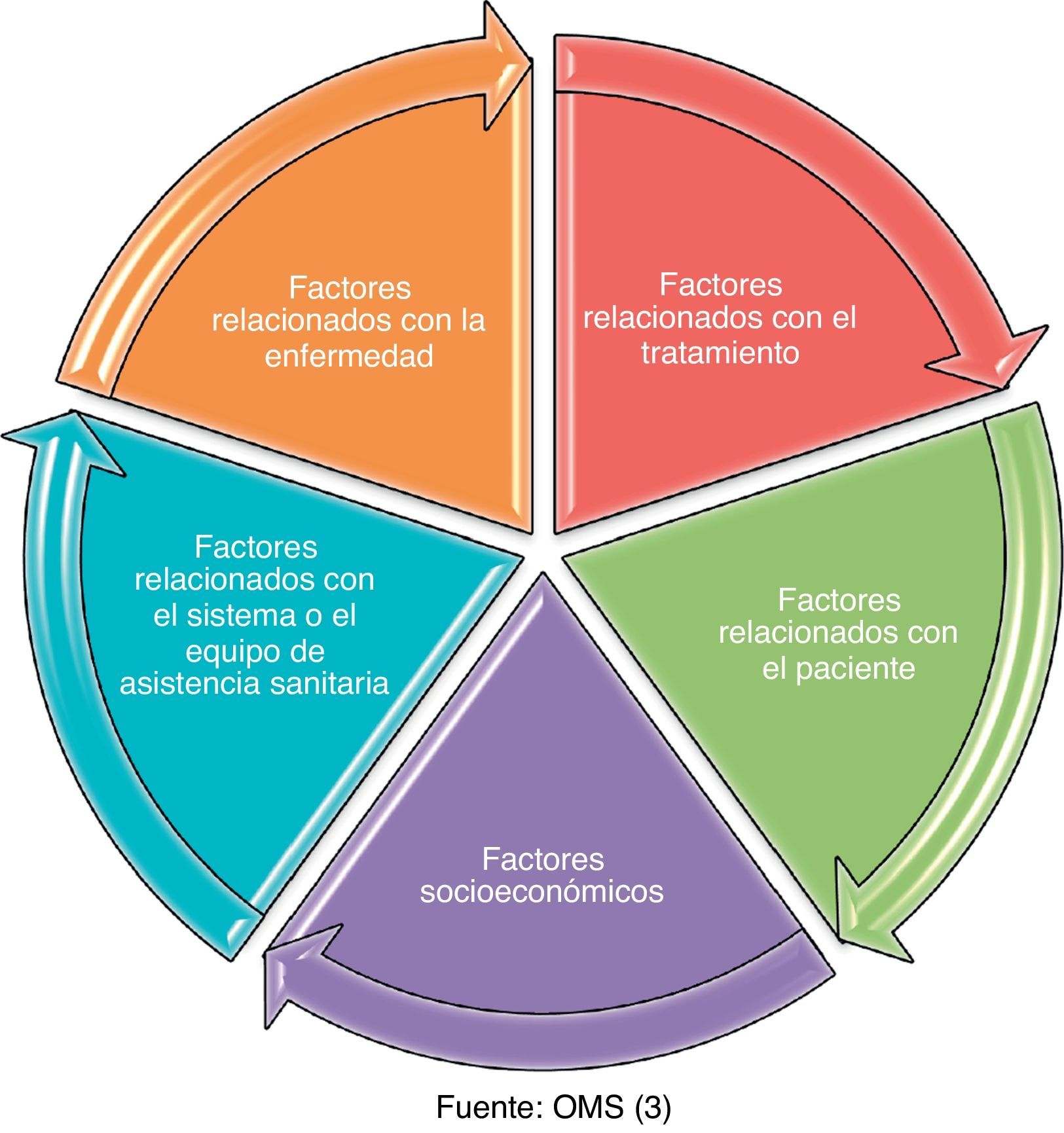
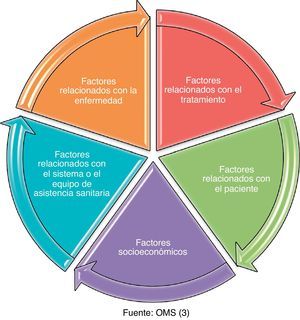
La adherencia es multidimensional y está determinada por la acción recíproca de los 5 factores que promulga la OMS (fig. 1).
Instrumentos de evaluación de adherencia¿Por qué es tan importante definir adecuadamente la adherencia? Porque su definición implica directamente su medición.
Al tratarse de la medición de una conducta la dificultad aumenta. Si se miden resultados biológicos es posible que estos por sí solos no puedan explicar la falta de adherencia. Si se mide exclusivamente la toma de fármacos (por ejemplo), el abordaje del problema será parcial, pues se dejan de medir las conductas de cumplimento dietético, el ejercicio físico, las relaciones sociales, las recomendaciones sanitarias, la evitación del riesgo y las conductas generadoras de salud.
La correcta medición de las diferentes variables que influyen en la adherencia es la base para la toma de decisiones en salud. Luego si la mayor parte de los instrumentos que miden la adherencia lo hacen de forma exclusiva a fármacos, cabe preguntarse si no estamos perpetuando decisiones en salud restringidas a un solo aspecto de los tratamientos (los fármacos) y estaremos obviando otro sinfín de determinantes individuales y sociales de la salud.
La OMS recomienda como medida del comportamiento más avanzado un enfoque multimétodo que combine medidas objetivas razonables y de autonotificación factibles. Por ello ninguna estrategia de medición única se considera óptima3.
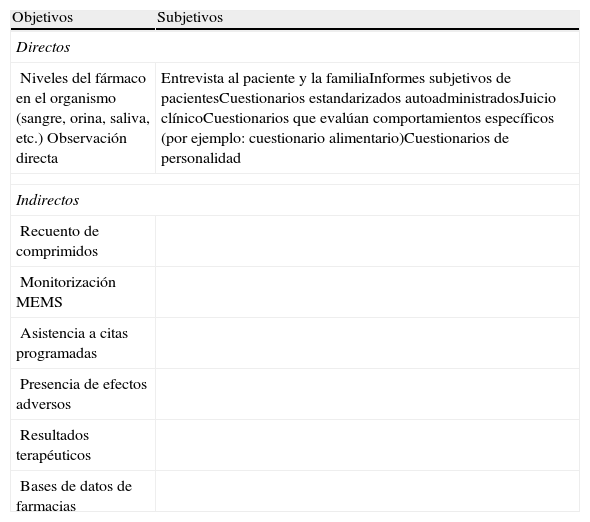
En la tabla 2 se observan los métodos de medida de la adherencia a los tratamientos más utilizados.
Métodos directos e indirectos de medida de la adherencia
| Objetivos | Subjetivos |
| Directos | |
| Niveles del fármaco en el organismo (sangre, orina, saliva, etc.)Observación directa | Entrevista al paciente y la familiaInformes subjetivos de pacientesCuestionarios estandarizados autoadministradosJuicio clínicoCuestionarios que evalúan comportamientos específicos (por ejemplo: cuestionario alimentario)Cuestionarios de personalidad |
| Indirectos | |
| Recuento de comprimidos | |
| Monitorización MEMS | |
| Asistencia a citas programadas | |
| Presencia de efectos adversos | |
| Resultados terapéuticos | |
| Bases de datos de farmacias | |
Fuente: elaboración propia
La medida de la adherencia ha de ser el primer paso en la búsqueda de una explicación ante la falta de los resultados terapéuticos esperados.
Relevancia de la acción y de la omisiónEvidencia: magnitud del problema y repercusiones de la no adherenciaDos son los aspectos que se destacan de la búsqueda de evidencia: por un lado, la magnitud del problema y, por otro, las consecuencias que se derivan de la no adherencia.
La adherencia deficiente a los tratamientos y/o recomendaciones sanitarias es un problema mundial. En los países desarrollados existe una media del 50% de incumplimiento a los tratamientos de enfermedades crónicas, si bien las cifras varían ampliamente según la enfermedad o el tratamiento estudiado7. Es necesario destacar que la evidencia científica disponible hace alusión principalmente a los tratamientos farmacológicos. Se estima que el incumplimento de las recomendaciones en las que se precisa una modificación del estilo de vida es aún mayor.
De forma muy genérica, Sackett y Haynes en 1979 acuñó la «regla de los tercios» en la adherencia a la medicación crónica, en la que 1/3 de los pacientes toman regularmente la medicación, 1/3 algunas veces y 1/3 casi nunca1.
Según Rodríguez et al.7 «Se puede afirmar que no existe enfermedad, tipo de paciente o grupo demográfico que no se vea afectado, si bien los datos ofrecidos por los diferentes autores son muy dispares debido a la definición sobre lo que consideran incumplimiento y a los métodos de evaluación empleados». Rodríguez et al. insisten en que «los profesionales debemos considerar el incumplimiento como una de las primeras causas del fracaso terapéutico antes de realizar nuevas pruebas, o intensificar la prescripción de fármacos que incrementen los riesgos para el paciente y los costes económicos para los servicios sanitarios».
Lemstra, en el año 2012, ha concluido como resultado de un metaanálisis de los costes de la no-adherencia que mejorar el cumplimiento de los tratamientos salvaría más vidas que aumentar esfuerzos en terapias innovadoras8.
Numerosos estudios ponen de manifiesto una serie de consecuencias negativas asociadas al incumplimiento de las prescripciones de salud, las cuales se pueden agrupar en 4 grandes apartados:
- 1)
Incremento de los riesgos, la morbilidad y la mortalidad.
- 2)
Aumento de la probabilidad de cometer errores en el diagnóstico y en el tratamiento (inseguridad clínica del paciente).
- 3)
Crecimiento del coste sanitario: utilización ineficiente de los recursos, aumento de la polimedicación, aumento de ingresos hospitalarios…
- 4)
Desarrollo de sentimientos de insatisfacción y problemas en la relación que se establece entre el profesional y el paciente.
Dentro de las consecuencias del incumplimiento hay que considerar el almacenamiento de fármacos en los botiquines caseros, que pueden ser causa de intoxicaciones y automedicaciones irresponsables, así como el gran coste derivado de fármacos dispensados y no consumidos. Una aproximación a este puede ser el análisis de los fármacos que cada año se depositan en los puntos de Sistema Integrado de Gestión y Recogida de Residuos (puntos SIGRE) de las farmacias Españolas. En 2011 se recogieron 3.200 toneladas de fármacos caducados o no consumidos. Año a año aumenta esta cifra escandalosa.
La magnitud de la falta de adherencia pone de relieve de forma singular problemas estructurales del sistema sanitario, descoordinación entre niveles asistenciales y entre diferentes profesionales, fallos en la comunicación profesional y una falta de sensibilización general de los agentes de salud hacia el mismo.
Seguridad del paciente: Estudio sobre la seguridad de los pacientes en atención primaria y Estudio nacional de eventos adversos relacionados con la hospitalizaciónEn el ámbito nacional se han desarrollado 2 importantes estudios de investigación para conocer la magnitud y trascendencia de los eventos adversos relacionados con la atención sanitaria, el Estudio nacional de eventos adversos relacionados con la hospitalización (ENEAS)9 y el Estudio sobre la seguridad de los pacientes en atención primaria (APEAS)10.
Las principales conclusiones del estudio APEAS refieren que se producen unos 11 incidentes con daño por cada 1.000 visitas en los centros de salud; de estos incidentes el 38% se consideraron moderados y el 7,3% graves. En un primer análisis se puede pensar que la ocurrencia de eventos adversos es baja en relación con el número de visitas. Sin embargo, dado el gran número de visitas que tienen lugar en un centro de salud en un año podemos calcular que en una consulta con una media de 30 visitas al día ocurrirán 6,6 incidentes con daño cada mes, y cada 2 meses uno de ellos será grave.
El estudio APEAS también puso de manifiesto la importancia de los medicamentos. El 48,2% de los efectos adversos estaban relacionados con la medicación, siendo la falta de adherencia a la medicación el tercer factor causal.
Atendiendo al porcentaje de evitabilidad del daño, a los profesionales de enfermería se les atribuye el 64,2% de dicho porcentaje en referencia a la medicación, por encima del médico de familia (58%). Estos datos nos hacen responsables directos de nuestros errores para con los pacientes y nos indican cuáles son las prioridades de atención a los usuarios. La mejora de la adherencia a los tratamientos es, sin duda, fundamental para preservar el primun non nocere.
Evidencia de las intervenciones enfermerasIntervenciones cognitivasInformación/educación del pacienteEducar al paciente es una actividad fundamental de las enfermeras. Comprende la educación individual y grupal, con apoyo audiovisual, verbal, información escrita, refuerzos telefónicos, por correo electrónico, en la consulta, en el domicilio y en la comunidad. Sin embargo, los resultados que relacionan la educación del paciente con la adherencia han mostrado resultados irregulares y poco esperanzadores.
Si bien es necesario dotar de conocimientos a los pacientes para modificar hábitos de vida e informarles sobre sus tratamientos, esta estrategia no parece ser suficiente y su efecto disminuye con el tiempo. No hay evidencia científica de ninguna intervención educativa (aislada) que tuviera efectos pasado un año.
Se han realizado esfuerzos educativos al respecto en EPOC11, educación para aumentar el autocontrol12, alfabetización de la salud para pacientes13, intervenciones basadas en refuerzos telefónicos14, recordatorios en envases para ayudar a simplificar la terapia15, intervenciones con refuerzos con ordenador16 y mediante informaciones por Internet17 con resultados poco significativos.
Se recomienda asociar la intervención educativa con otras estrategias para aumentar el efecto que tiene en la adherencia y conseguir aumentar su efecto beneficioso en el tiempo.
Mejora de la comunicación paciente-profesionalLa calidad de la comunicación con el paciente es un factor descrito como clave para la mejora de la adherencia y está altamente correlacionada con la adhesión terapéutica. Los hallazgos de los estudios de Zolnierek18 sugieren que se dediquen recursos y se refuercen las habilidades de comunicación de los profesionales sanitarios para ayudar a las personas a ser más adherentes.
En España, a diferencia de otros países, es precisamente en la consulta enfermera donde se crea el clima para establecer esa relación terapéutica de calidad. Es fundamental realizar una escucha activa, considerar los miedos y los mitos existentes y potenciar la participación activa del paciente. La comunicación terapéutica se entiende en este contexto como una ayuda al cambio, basándose en la educación para la salud y partiendo de la teoría de la motivación.
Otros estudios sugieren que, cuando los pacientes toman decisiones compartidas con un profesional, son más propensos a continuar con esas opciones porque lo consideran personal significativo19.
Una buena comunicación y la transmisión de información parece necesaria, aunque no suficiente, para modificar el comportamiento en la adherencia y por lo tanto la información se debería de realizar, preferiblemente, en términos de los beneficios del seguimiento del tratamiento más que en términos de riesgo del mismo.
Intervenciones conductuales: sobre el comportamiento y motivación del pacienteEl «estilo de vida» se basa normalmente en modelos de comportamiento largamente establecidos. Estos modelos se forjan durante la infancia y la adolescencia por la interacción de factores ambientales y genéticos, y se mantienen o se promueven por el entorno social en la edad adulta. Consecuentemente se pueden observar diferencias importantes en el comportamiento relativo a la salud entre diferentes individuos y también entre grupos sociales. Además, estos factores reducen la capacidad del individuo para adoptar un estilo de vida sano, al igual que los consejos confusos o complejos de los profesionales de la salud20. Por ello, diferentes intervenciones para mejorar la adherencia han puesto el acento sobre el comportamiento humano.
Las intervenciones se encaminan a modificar o reforzar comportamientos favorecedores del cumplimiento y a mejorar la capacidad del paciente en el manejo de su proceso. Se realizan a través de técnicas de responsabilización, autocontrol y refuerzo conductual.
Podemos distinguir entre intervenciones directas e indirectas. Entre las directas destacamos la vinculación de la toma del medicamento a actividades cotidianas, los refuerzos positivos y recompensas o los recordatorios como llamadas telefónicas, por carta y alarmas horarias.
Un estudio realizado con 8.692 personas no adherentes destacó que la adherencia parece ser un comportamiento establecido a través del establecimiento de una rutina y un sistema recordatorio para tomar la medicación. Los eventos que interfieren con la rutina diaria han tenido un impacto significativo en la adherencia21. Existen muchos estudios que hacen referencia a diversos enfoques de tratamiento cognitivo conductual sobre enfermedades múltiples: EPOC22, dolor crónico23, asma24, insuficiencia cardiaca25, insuficiencia renal26 y diabetes e hipertensión27.
La entrevista motivacional, por ejemplo, es considerada una intervención indirecta, ya que no conduce a un cambio de comportamiento, pero influye positivamente y ha sido utilizada ampliamente con resultados de discreta mejoría.
Desde un enfoque multidisciplinar destaca el papel del farmacéutico como agente de salud motivador de la adherencia a fármacos, actuando coordinadamente con el resto de los sanitarios28.
Intervención sobre el tratamiento: reducción de la complejidad del tratamientoHaciendo referencia a los tratamientos prescritos con fármacos, los pacientes son más cumplidores en terapias sencillas con una sola dosis diaria29.
La polifarmacia es un factor común a la baja adherencia. Otro factor es la frecuencia de la dosificación para cada fármaco: a mayor dosificación menor será la adherencia. Los pacientes que toman múltiples medicamentos, cada uno con un patrón diferente de dosificación, pueden confundirse y olvidar tomarlos. La vía de administración también puede influir en la adhesión. Las formas orales tienen mayor adherencia que los medicamentos inhalados30.
Las actuaciones dirigidas a mejorar la adherencia a personas polimedicadas han de ser multidisciplinares y coordinadas, contando con la participación de profesionales, pacientes y familias para conseguir mayor efectividad. Las enfermeras son el pilar fundamental en todos los programas de apoyo al paciente polimedicado haciendo una valoración integral, comprobando dosis, frecuencia y pauta, averiguando el grado de información que tiene el paciente, explorando los efectos secundarios, realizando la conciliación de fármacos, reforzando la educación con información escrita, promoviendo informes de continuidad de cuidados, etc.7.
Intervenciones de apoyo social y familiarUn estudio de DiMatteo5 sobre variables sociodemográficas relacionadas con la adherencia concluyó que la adherencia es 1,74 veces mayor en los pacientes procedentes de familias cohesionadas y 1,53 veces menor en los pacientes procedentes de familias en conflicto.
La complejidad y cronicidad de los tratamientos, sumadas al entorno social que con mucha frecuencia se contrapone a los hábitos que han de adoptar, probablemente sobrepasen las competencias del paciente para responder adecuadamente al tratamiento31.
Técnicas combinadas o complejasCasi todas las intervenciones que resultaron ser efectivas a largo plazo son complejas e incluyen combinaciones de una atención más conveniente, información, recordatorios, autovigilancia, refuerzo, asesoramiento, terapia familiar y otras formas de supervisión o atención adicional brindadas por un prestador de atención sanitaria (médico, enfermera, farmacéutico u otro), pero es descorazonador ver los resultados de las investigaciones: incluso estas intervenciones más complejas que son más efectivas no mejoran sustancialmente el cumplimiento y los resultados del tratamiento en un medio plazo30.
En revisiones y metaanálisis de intervenciones efectivas complejas se ha destacado que los cambios conseguidos no superan los 12 meses32.
Tendencias: formación entre pares de igualesEn conclusión, los beneficios completos de los tratamientos no pueden obtenerse con los niveles actuales de cumplimiento. Los métodos actualmente disponibles para mejorar el cumplimiento en problemas crónicos de salud son en su mayoría complejos y poco efectivos, por lo que se necesitan abordajes innovadores para ayudar a que los pacientes sigan las prescripciones de los medicamentos y los tratamientos adecuados a cada proceso de enfermedad30.
Se han llevado a cabo intervenciones realizadas por coaching entre pares. Los entrenadores compañeros están capacitados para interactuar con los pacientes utilizando la escucha activa y la comunicación no crítica, de tal forma que los ayudan a desarrollar habilidades de autocuidado, proporcionan apoyo social y emocional, cambio de estilo de vida y facilitan la comprensión y el cumplimiento de la medicación33.
Especialmente relevantes por la magnitud de las intervenciones son las llevadas a cabo en el Reino Unido bajo el programa «Paciente experto». Este programa es la adaptación del modelo creado por la Universidad de Stanford (Chronic Disease Self-Management Program [CDSMP]). Se apoya a los pacientes en la gestión de su enfermedad a largo plazo y se interviene para que sean eficaces en su autocuidado. Los mismos pacientes se forman para impartir cursos a sus iguales con la filosofía de que «los cambios en la autoeficacia conducen directamente a los cambios en el estado de salud y en la calidad de vida, lo que a su vez influye en la utilización de asistencia sanitaria, disminuye la demanda y se garantiza una asistencia sanitaria más asequible»34.
Los programas de educación de autocuidado a cargo de personas que poseen enfermedades crónicas son eficaces para promover cambios. Se diferencian de la educación simple o el entrenamiento de habilidades de los pacientes en que tienen un diseño que les permite a las personas con afecciones crónicas tomar una función activa en la gestión de su propia enfermedad.
El CDSMP se basa en la teoría de autoeficacia de Bandura; es una teoría cognitiva social que establece que las variables predictivas clave del cambio exitoso en la conducta son: la confianza (autoeficacia) en la capacidad de realizar una acción y la expectativa de que se logrará una meta en particular (expectativa de resultado). La autoeficacia se considera un primer paso en las vías causales del cambio en la conducta en los programas de autocuidado. El aumento de la autoeficacia es un requisito previo para el cambio de conducta que, a través de una mejoría en el tratamiento, puede influir en la mejora de su salud y en el buen uso de la asistencia sanitaria32.
La evidencia nos muestra la eficacia de estos programas para la mejora del estado de salud, el autocuidado, la autogestión de la enfermedad, la disminución de la demanda sanitaria, la disminución de las urgencias y la utilización de los servicios sanitarios y sus efectos se mantienen en el tiempo35.
Dorotea Orem, en 1958, en su «Teoría general del autocuidado», lo define como «una actividad aprendida por los individuos, orientada hacia un objetivo. Es una conducta que existe en situaciones concretas de la vida, dirigida por las personas sobre sí mismas, hacia los demás o hacia el entorno, para regular los factores que afectan a su propio desarrollo y funcionamiento en beneficio de su vida, salud o bienestar»36.
También define el déficit de autocuidado como la relación entre lo que el individuo es capaz de hacer y la necesidad que tiene. Es decir, que solamente si la demanda de cuidados es superior a las capacidades del individuo se precisará una intervención enfermera. Luego a mayor capacitación, menor déficit de autocuidados.
Y es, precisamente, el cuidado y la enseñanza del autocuidado la esencia de la disciplina enfermera. Conviene recordar que desde hace muchos siglos es la disciplina que lo ha investigado, practicado y custodiado, siendo en la actualidad las enfermeras las expertas del cuidado.
ConclusionesDespués de todo lo expuesto hablar de conclusiones sobre el tema de adherencia lleva implícitas palabras clave como: complejidad, multidisciplinariedad y abordaje cognitivo, conductual, familiar y social.
La magnitud del problema que nos ocupa ha de llevarnos a reflexionar sobre nuestra responsabilidad personal y sobre el abordaje que realizamos desde nuestro puesto de trabajo.
Culpabilizar al paciente y etiquetarlo de «incumplidor» es solo la manifestación de un profundo desconocimiento del tema. Las enfermeras tenemos una responsabilidad personal y la reflexión sobre el abordaje que realizamos en el trabajo es una herramienta imprescindible para mejorar la adhesión terapéutica. Hay que fomentar el autocuidado, mejorar la autoeficacia, proporcionarle recursos personales para logar su objetivo y otorgar al paciente el papel protagonista que tiene en su salud y enfermedad.
La adherencia lleva implícita no solo los fármacos, sino el ejercicio físico, la alimentación, la higiene, etc. y todos aquellos estilos y hábitos necesarios para la mejora de la salud. Es necesario tenerlo presente y reforzarlo para evitar la creciente y alarmante medicalización de la vida, en donde el fármaco se impone como único tratamiento posible.
El salto cualitativo necesario para conseguir la mejora en la adherencia terapéutica consiste en fomentar la participación activa de las personas en sus cuidados, proporcionándoles una información clara, veraz y comprensible que les capacite en la necesaria y correcta toma de decisiones que la adherencia conlleva.
Conflicto de interesesNo existe conflicto de intereses.