En el contexto de una investigación-acción participativa en una unidad de cuidados intensivos (UCI) se consensuaron 4 propuestas de cambio de los cuidados a los familiares del paciente crítico, entre ellas, ampliar los horarios de visita. El objetivo fue conocer las aportaciones de los profesionales a una nueva propuesta de horarios de visita.
Participantes y métodosPoblación: 205 profesionales. Muestra: 93 profesionales. Metodología cualitativa. Encuesta abierta con dos ítems excluyentes: 1) sí, estoy de acuerdo con la propuesta (indica cómo la mejorarías) y 2) no estoy de acuerdo con la propuesta (indica los motivos y tus propuestas). Se realizó análisis de contenido y triangulación de investigadores y participantes. Se alcanzó el punto de saturación teórica.
ResultadosCinco categorías: 1) modificación restrictiva de la propuesta; 2) acuerdo; 3) dudas; 4) barreras para su implantación, y 5) flexibilización.
ConclusionesLos profesionales de la UCI son reticentes a la apertura de la unidad, pero admiten ampliar los horarios de visita actuales. La estructura física de la unidad es una barrera importante.
A participatory action-research was conducted in an intensive care unit (ICU). A consensus was reached on four proposals for change regarding how to deal with the relatives of the critically ill patients, extending their visiting hours being one of these proposals. This study has aimed to ascertain the contributions of the unit professionals to a new proposal regarding visiting hours.
Participants and methodsThe sample included 93 ICU professionals out of 205. A qualitative methodology study that included a two-item open survey was used: 1. Yes, I agree with the proposal (explain how you would improve it); 2. No, I do not agree with the proposal (explain why and how you would improve it). Content analysis and triangulation of researchers and participants were performed. The theoretical saturation point was reached.
ResultsFive categories emerged: 1) Modify the initial proposal; 2) Agreement with the proposal; 3) Doubts; 4) Barriers to implementation; 5) Flexibilization.
ConclusionsICU professionals are reluctant to open their units, but accept the extension of current visiting hours. The physical structure of the unit is perceived as a major barrier.
Las necesidades de los familiares del paciente crítico están siendo objeto de estudio desde finales de la década de 19701–6. Diferentes autores con metodologías diferentes llegan a conclusiones similares acerca de tales necesidades, que se pueden resumir de la siguiente manera:
| Necesidades clave de los familiares del paciente crítico |
|
Los pacientes, por su parte, expresan que en la unidad de cuidados intensivos (UCI) se sienten en soledad y que sus familias son un recurso muy importante para aliviar el estrés que les provoca la enfermedad crítica. Por tanto, la búsqueda de proximidad y apoyo que los familiares del paciente desean proporcionar7 es compartida por los pacientes, que precisan de sus seres queridos para enfrentarse a la enfermedad crítica5,8.
Respecto al estrés de los pacientes, un ensayo clínico reciente en coronarios críticos comparó la incidencia de complicaciones cardiacas en un grupo de pacientes que recibieron un régimen de visitas abierto (RVA) frente al grupo con régimen de visitas cerrado. Sus resultados revelan que un RVA reduce las complicaciones cardicas (edema agudo del pulmón y shock cardiogénico), y este hecho se relaciona con un perfil de hormonas de estrés más favorable en el grupo que recibió un RVA frente al grupo en régimen de visitas cerrado9.
A pesar de estas evidencias que ponen de manifiesto que los familiares del paciente crítico requieren atención y flexibilización de las normas restrictivas de las UCI y que ello supone un beneficio para pacientes y familiares, las UCI españolas no están adaptando sus normas ni sus estructuras para promover tal cambio. En concreto, la cultura cerrada de las unidades impide resolver la necesidad de cercanía que tienen paciente y familiares. Esto es debido al predominio de una cultura tecnológica, centrada en el paciente, que, por ejemplo, excluye a los familiares de la agenda de las enfermeras. Estas desconocen el impacto y la angustia que suponen estas necesidades para los familiares, a la vez que tienen falta de formación para el manejo de situaciones de duelo y de alto contenido emocional10.
Desde finales de la década de 1990, en España se inicia una corriente de investigación que es crítica con la situación de los familiares en las UCI y aboga porque estas sean más permeables a los familiares3,11–14. A la vez, se detecta una tendencia en los profesionales de enfermería de incomodidad respecto a la problemática de los familiares y al papel que estos profesionales juegan en el proceso de atención15.
En nuestro caso, en el año 2006 pensamos que era el momento de promover un cambio entre los profesionales de las UCI para fomentar que los familiares de los pacientes reciban cuidados adecuados a sus necesidades. Desde entonces estamos desarrollando el proyecto Promoción de los cuidados dirigidos a los familiares del paciente crítico a través de una investigación-acción participativa, financiado por el Fondo de Investigación Sanitaria (2007–2009), en dos UCI en Baleares. La investigación se articula en cinco fases: 1) diagnóstico de la situación del cuidado a los familiares; 2) diseñar propuestas de intervención; 3) implantación de las propuestas; 4) evaluación de las propuestas, y 5) transferencia de conocimiento a la segunda unidad.
La novedad de esta iniciativa radica en que son los profesionales de a pie de cama quienes, a través de ciclos de reflexión-acción, detectan los problemas y buscan soluciones adaptadas a su contexto16.
En una de las UCI participantes, a lo largo de seis grupos focales, se consensuaron cuatro propuestas de cambio de los cuidados a los familiares: elaboración de un póster informativo para familias, cuyo objeto era mejorar las condiciones de espera al ingreso; desarrollo de un plan específico de formación continua sobre habilidades sociales, estrategias de comunicación y manejo de situaciones de contenido emocional con el propósito de dotar a los profesionales de herramientas de manejo del estrés y de los procesos de comunicación; elaboración de una guía de práctica clínica de atención a las familias con la finalidad de establecer un «acuerdo de mínimos» de atención a los familiares y, por último, ampliación de los horarios de visita con la intención de facilitar la cercanía familia-paciente.
Este artículo se enfoca en el desarrollo de la última propuesta. En concreto, refleja el proceso de adaptación de una propuesta inicial de cambio de los horarios de visita. Se trataba de ampliar el horario de visita vigente, según había emergido en los grupos focales. El horario original consistía en 3 visitas al día (8.15 a 8.45, 13.00 a 13.30 y 20.00 a 20.30) y 2 familiares simultáneos con posibilidad de intercambiarse. Un grupo de trabajo diseñó un nuevo horario que, manteniendo el inicial, ampliaba la última visita de la tarde en cuatro horas, abriendo la unidad desde las 16.00.
El grupo de profesionales que trabajó sobre esta idea era consciente de que tal ampliación colisionaba con la cultura cerrada, hegemónica en la unidad. Por este motivo, decidió explorar cuál era el grado de acuerdo del resto de miembros de la unidad con dicha ampliación y, sobre todo, cuáles eran sus aportaciones a ella y las barreras que percibían para su implantación. Se trataba de recabar las aportaciones de los profesionales para adaptar la propuesta a las características de la unidad. El propósito final era asegurar el éxito de la intervención.
Objetivos- •
Conocer el grado de acuerdo de los profesionales con la nueva propuesta de horarios.
- •
Conocer sus aportaciones.
- •
Conocer las barreras que perciben para su implantación.
La población a estudio fueron los 205 profesionales (auxiliares de Enfermería, celadores, enfermeros, médicos, médicos residentes y técnicos de laboratorio) que en noviembre de 2007 trabajaban de forma permanente en una de las dos UCI incluidas en el estudio. La muestra final estuvo constituida por las 93 personas que respondieron en el plazo establecido. El lugar fue una UCI polivalente de 30 camas de un hospital de tercer nivel dividida en cinco unidades: unidad de cirugía cardíaca, unidad de coronarias, unidad general, unidad traumatológica y unidad de neurocríticos.
Se utilizó la metodología cualitativa17. La técnica de recogida de datos fue una encuesta anónima, autoadministrada, voluntaria y abierta sobre una propuesta de ampliación de los horarios de visita vigentes en la unidad. La encuesta se acompañaba de dos documentos: la propuesta de ampliación de los horarios (tabla 1) y un resumen de evidencias que justificaba la mayor apertura de la unidad sobre la base de mejores resultados de salud en el paciente, satisfacción de las necesidades de la familia y mejoría del estrés que padecen paciente y familia. La encuesta constaba de dos ítems excluyentes: 1) sí, estoy de acuerdo con la propuesta (indica cómo la mejorarías) y 2) no estoy de acuerdo con la propuesta (indica los motivos y tus propuestas).
Propuesta inicial de cambio de horarios
| «Conservar los horarios de visita» con entrada máxima de 2 familiares como hasta ahora: |
|
| «Ampliar el horario de visita de la tarde» permitiendo la estancia de un familiar desde las 16.00 hasta las 20.30 con la posibilidad de intercambiarse con otro allegado para descansar. En los casos en que proceda, se podría involucrar al familiar en algunos cuidados al paciente, siempre de manera voluntaria por parte de los familiares. Además, se explicaría a los familiares que no tienen obligación de permanecer todo el tiempo junto al paciente y también que en ese período de tiempo es posible que los profesionales de salud le soliciten su salida de la unidad de manera temporal |
| De esta manera, pretendemos disminuir la ansiedad del paciente al tener al lado una persona cercana que le da seguridad, disminuir la ansiedad de la familia al permanecer un representante al lado del paciente, mejorar la comunicación entre el equipo de salud y la familia del paciente, a la vez que podemos conseguir que se involucre en su cuidado |
| Con el objeto de controlar el acceso y regular la estancia de los familiares, se les facilitará una «tarjeta de acompañante» que permite a un familiar la estancia junto al paciente desde las 16.00 |
En el mes de noviembre de 2007 los documentos de la propuesta con su base bibliográfica y la encuesta se hicieron llegar a los 205 profesionales de la unidad en sobre nominal cerrado. Se estableció un período de 15 días para depositar la encuesta en unas urnas disponibles las 24h del día.
Para las variables cuantitativas de la caracterización de la muestra, se realizó cómputo de frecuencias y hallazgo de las medias. Para los datos cualitativos de la respuesta a la pregunta abierta, se realizó un análisis de contenido18, se agruparon en códigos, subcategorías y categorías. Se realizó triangulación de investigadores y participantes. Se alcanzó el punto de saturación teórica.
El equipo investigador ha tenido en cuenta aspectos éticos acerca de la totalidad del proceso investigador y acerca del método concreto para esta parte de la investigación.
Con respecto al proceso, se obtuvo la conformidad para la totalidad del proyecto del Comité Ético de Investigación Clínica de las Illes Balears y de la Comisión de Investigación del hospital participante. Se han preservado el anonimato y la voluntariedad de los participantes.
Con respecto al método concreto para esta fase de la investigación y para esta propuesta, los investigadores hemos reflexionado acerca de la pertinencia ética de someter a consulta, entre los profesionales de la unidad, la aplicación de una estrategia que ha sido probada como beneficiosa para el paciente, como es la ampliación de los horarios de visita9. Desde nuestro punto de vista, es éticamente reprobable19 someter a la discreción de los profesionales la aplicación de una intervención que mejora los resultados de salud de sus usuarios: estas intervenciones deberían aplicarse sin demora. Sin embargo, una vez el equipo evalúa la situación de la unidad, decide llevar a cabo la consulta a todos los profesionales. Pensamos que el conflicto que generaría la aplicación de un horario de visitas no consensuado con profesionales ajenos al proyecto podría impedir el éxito de la propuesta. Esta decisión parte de la premisa de que en ningún caso se disminuiría el horario de visita actual: cualquier cambio significaría una ampliación de los horarios de visita vigentes y, por tanto, mejoraría los cuidados a los familiares y pacientes.
ResultadosRespondieron 93 personas: 17 auxiliares de enfermería, 62 enfermeras/os, 9 médicos, 3 celadores, 1 técnico de laboratorio, y 1 que respondió en blanco. La media de edad fue de 37,1 años con un rango entre 24 y 62 años. Intervalos de edad: 20 a 30 años: 29 personas; 30 a 40 años: 28 personas; 40 a 50 años: 20 personas; mayores de 50 años: 8 personas; en blanco: 8 personas. Respecto a los años de experiencia en la UCI: 1 a 5 años: 39 personas; 5 a 10 años: 23 personas; 10 a 20 años: 13 personas; más de 20 años: 16 personas.
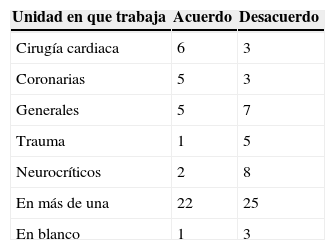
De todos ellos, 51 personas expresaron no estar de acuerdo con la propuesta frente a 42 que sí estaban de acuerdo. Por unidades, el grado de acuerdo fue variable (tabla 2).
Las respuestas a las preguntas abiertas fueron muy similares en todos los profesionales, indistintamente de que hubieran respondido «sí, estoy de acuerdo» o «no estoy de acuerdo» en la pregunta cerrada. Del análisis de los datos cualitativos surgen 5 categorías:
- 1)
«Modificación de la propuesta inicial»: los profesionales no se oponen frontalmente a la ampliación de los horarios de visita, pero consideran que la propuesta es excesivamente amplia. Sugieren ampliar un menor número de horas: la propuesta postulaba ampliar 4h (16.00 a 20.00) y los profesionales sugieren 2h (18.00 a 20.00). También proponen limitar el acceso según el estado del paciente o según la unidad. Una de las ideas más extendidas es que las unidades más adecuadas para ampliar son la cirugía cardíaca y la unidad de coronarios. Las razones que indican son el perfil favorable de los pacientes de cirugía cardíaca y la estructura de habitaciones individuales de la unidad de coronarios.
- 2)
«Acuerdo»: algunos profesionales se muestran expresamente favorables a la propuesta porque piensan que favorece a familiares y a pacientes.
- 3)
«Dudas»: por otro lado, algunos profesionales expresan dudas acerca del potencial beneficio para pacientes y familiares del aumento de las horas de visita. También expresan dudas acerca del control del número de familiares y su acceso a la unidad. Piensan que hacer salir a los familiares durante la realización de cuidados o técnicas aumentará la confusión dentro de la unidad.
- 4)
«Barreras»: los profesionales perciben que en su unidad hay serias barreras para que los familiares permanezcan más tiempo junto al paciente.
- •
Estructura física: existe una falta de espacio para los familiares junto a la cama del paciente. A la vez, se percibe que la estructura abierta de la mayoría de las unidades atenta contra el derecho a la intimidad de los pacientes y que la presencia de familiares ajenos atenta contra el pudor de éstos.
Respecto al mobiliario, los profesionales informan de una falta de sillas para los familiares y de biombos para proteger la intimidad, a la vez que les preocupa la falta de espacio para alojar nuevas sillas.
- •
Vulneración de la intimidad de los pacientes: es un tema transversal que preocupa en gran medida a los profesionales. Se asocia fuertemente que la presencia de los familiares invade la intimidad de los pacientes. Por este motivo, muchos profesionales se inclinan por restringir la ampliación de los horarios a las unidades con una estructura de habitaciones individuales.
- •
Perjuicio para la familia: algunos profesionales expresan que la estancia de los familiares en la unidad es perjudicial para estos últimos. Les provoca cansancio, ansiedad y no deben ver técnicas/procedimientos potencialmente desagradables, puesto que no están preparados para ello.
- •
Problemas para el profesional: existe el convencimiento de que los familiares entorpecen la provisión de cuidados, generan algún grado de molestia/estrés a los profesionales y suponen una carga de trabajo añadida a la que ya existe.
- •
- 5)
«Flexibilización de horarios de visita»: algunos profesionales informan que en la unidad se llevan a cabo prácticas puntuales de flexibilización de los horarios de visita, según valoración de las necesidades de los familiares y del paciente, especialmente procesos de muerte acompañada.
Se confirma que la cultura cerrada de las UCI es muy potente. Esto es visible en tanto que todas las aportaciones que realizan los profesionales para modificar/mejorar la propuesta inicial son de carácter restrictivo (disminuir horas, disminuir unidades e individualizar según paciente). Esto es consistente con lo que ocurre en la mayoría de las UCI de los hospitales españoles14, en los que la visita es muy limitada en horas/día. Sin embargo, el hecho de que no haya una oposición frontal al aumento de los horarios de visita es congruente con un inicio aperturista entre los profesionales de las UCI, especialmente los de Enfermería15.
Por tanto, el equipo toma la decisión de seguir adelante con la ampliación, pero adaptándola a las circunstancias de la unidad. El equipo de trabajo diseña e implanta una segunda propuesta de ampliación de horarios que recoge las aportaciones de los participantes. Se amplía en 2h por la tarde en lugar de 4 (de 18.00 a 20.00 en vez de la propuesta inicial de 16.00 a 20.00) y se aplica solo en dos de las cinco unidades (UCI coronarias y cirugía cardiaca), las cuales, a juicio de los profesionales, eran las que reunían las características más favorables para la implantación del nuevo horario. Se ha iniciado la evaluación de la iniciativa. El objetivo a lo largo del 2009 es compartir los resultados de evaluación con la totalidad de la UCI y proponer la ampliación al resto de las unidades.
Los profesionales de la UCI se muestran especialmente preocupados respecto a la estructura física de la unidad. Revelan que ésta no está preparada para acoger a los familiares y que existen carencias que se derivan de la concepción histórica de las UCI como unidades cerradas a los familiares. Estas carencias afectan al confort de los familiares, puesto que no se contemplan aspectos tan básicos como la disponibilidad de sillas para que puedan permanecer un tiempo prolongado junto a su ser querido, y a la intimidad, puesto que la estructura sin separaciones entre camas expone el cuerpo de los pacientes a miradas de familiares ajenos y dificulta crear ambientes tranquilos o íntimos, como por ejemplo en los procesos de donación de órganos o en muertes acompañadas.
Pensamos que estas carencias indican que la atención a las familias además de no estar en la agenda de los profesionales, tampoco lo está en la agenda de los gestores, que no han destinado ni destinan presupuesto a proyectos de inclusión de las familias/allegados en los procesos de los usuarios.
La gran preocupación de los profesionales por salvaguardar la intimidad de los pacientes es congruente con la cultura dominante en las UCI de centrar el cuidado en el enfermo vulnerable y en su protección. Sin embargo, parece que la protección de la intimidad, entendida como preservación del pudor corporal ante miradas ajenas, no es una de las prioridades de los pacientes en el contexto español. Un reciente trabajo explora cuál es la percepción de los pacientes de la UCI acerca de factores ambientales que potencialmente les provocan estrés20. Este estudio muestra cómo, de una lista de 43 factores, los pacientes colocan en el puesto 39 la falta de intimidad, mientras que colocan en los puestos 6 y 7 «que el horario de visita sea limitado» y «que no lo acompañe ningún familiar cercano», por detrás de aspectos tan perentorios, como «tener sed», «dificultad/imposibilidad para dormir», «tubos en la nariz/boca», «no saber qué hora es» o «tener limitada la movilidad por la presencia de tubos».
Esto significa que profesionales y pacientes priorizamos de manera diferente los factores estresores que afectan al paciente: mientras este último coloca entre los 10 primeros factores de estrés el estar separado de sus seres queridos, los profesionales justificamos tener las UCI cerradas, como un bien para el paciente, sobre la base de que la intimidad es más importante que la cercanía de los seres queridos. Estos resultados, relativos a la diferente priorización de los factores de estrés entre profesionales y usuarios, son congruentes con estudios anteriores llevados a cabo en otros contextos21.
Por otro lado, los profesionales argumentamos la exclusión de los familiares de las UCI en dos grandes ejes: 1) el contacto con el entorno de la UCI y con las situaciones desagradables es perjudicial para el familiar y 2) el contacto con el familiar ocasiona problemas/molestias/estrés al profesional. En ambos casos, la decisión de excluir a los familiares se toma sin tener en cuenta la evidencia disponible sobre las necesidades y preferencias de pacientes y de familiares. Pensamos que este hecho de tomar decisiones basadas en cuestiones ajenas a las necesidades del usuario se debe a varios factores:
- a)
Desconocimiento por parte de los profesionales de cuál es el proceso que sufren los familiares y que los convierte en sujetos necesitados de cuidados para afrontar la situación que están viviendo10,22. En este proceso, la búsqueda de información y el deseo de cercanía son estadios clave23.
- b)
Desconocimiento de que un RVA puede mejorar los resultados de salud del paciente, disminuyendo, en el caso del coronario crítico, la incidencia de edema agudo del pulmón y de shock cardiogénico9.
- c)
La cultura dominante en las UCI coloca el énfasis de la atención sobre el cuerpo de los pacientes y en los aspectos medibles de su proceso24, eso provoca que aspectos no objetivables, como el que nos ocupa, no reciban atención.
- d)
Los profesionales, especialmente los de Enfermería, carecen de formación específica en procesos de duelo y carecen de estrategias para canalizar la angustia que trasmiten los familiares10,22. Además, existe la percepción de que los familiares son «un problema»25. Estas cuestiones, unidas a que existe una tendencia en los sistemas de salud de organizarse más en función de las necesidades de quienes trabajan en ellos que en función de las necesidades de sus usuarios26, provocan que las decisiones sobre los familiares se tomen en función de las preferencias de los profesionales.
Existe una «cautelosa tendencia aperturista en las UCI que debería ser promocionada» desde la gestión clínica para mejorar la necesidad de proximidad que expresan pacientes y familiares. Esto significa que no es suficiente con que exista buena voluntad por parte de los profesionales de a pie de cama, sino que los gestores deben reservar partidas presupuestarias para aspectos tan básicos y tan olvidados, como por ejemplo sillas para familiares.
Es necesario «impulsar programas de formación dirigidos a los profesionales de la UCI y de los servicios que atienden a pacientes críticos» sobre las necesidades de los familiares, las intervenciones dirigidas a ellos, los procesos de duelo, las estrategias de comunicación, las estrategias de protección contra el estrés, etc., que ayuden al profesional a ser consciente de los problemas y de las necesidades reales de los familiares y que los doten de herramientas para el manejo de situaciones de alto contenido emocional. Por tanto, es necesaria una reserva presupuestaria en los departamentos de docencia y formación continua de las instituciones de salud que atiendan a pacientes críticos.
La formación en esta materia no debe ser únicamente impartida en el ámbito de la formación continua. Los planes de estudio de grado en Enfermería y Medicina y los futuros máster deben incluir en el currículum contenidos básicos que aborden la vivencia de la enfermedad crítica, tanto del paciente como de sus allegados, y cuál es la atención que precisan para transitar por ese proceso.
Finalmente, pensamos que mientras que en otros temas clínicos parece que es más sencillo aplicar la evidencia disponible (por ejemplo, las úlceras por presión o la forma de curar una vía central), en el caso de los familiares del paciente crítico no lo es en absoluto, porque «las decisiones sobre ellos están impregnadas de creencias y de la cultura de la unidad». Esto significa tener en cuenta que, incluso cuando el paciente es el centro de los cuidados, las necesidades, intereses y creencias de todos los actores sociales involucrados en el proceso interactúan como relaciones de poder y tienen impacto sobre los cuidados de pacientes y familiares. Por ello, pensamos que es necesario potenciar procesos, como el de la investigación-acción participativa, que generen una consciencia crítica sobre cómo la falta de atención a los familiares es contradictoria con las recomendaciones que surgen de la literatura médica y diseñen intervenciones dirigidas a solucionar esta cuestión.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
FinanciaciónFondo de Investigación Sanitaria (PI 06/90156). Instituto de Salud Carlos III.
A las/los profesionales que han participado en este trabajo y que han compartido su tiempo y sus conocimientos con nosotros. A todas/os ellas/ellos nuestro más sincero agradecimiento. A Cristina Moreno Mulet por su asesoría en los aspectos éticos.