Presentar y analizar un caso clínico con el que se aborde el plan de cuidados de un paciente con asistencia ventricular permanente en una unidad de cuidados intensivos (UCI).
Presentación del caso clínicoVarón de 65 años de edad que ingresa en la UCI de un hospital universitario de nivel terciario en septiembre de 2011, tras implantarle el dispositivo de asistencia ventricular permanente (Heartmate II®).
Discusión e implicaciones para la prácticaEl análisis del caso se estructura según las categorías que se identifican en la revisión de la literatura médica: prevención de riesgos y complicaciones, manejo del dispositivo y educación para la salud.
ConclusiónEste trabajo evidencia la importancia de instaurar un plan de cuidados protocolizado para los pacientes portadores de asistencia ventricular permanente en la UCI, lo que evitaría complicaciones en el post-operatorio inmediato, reduciría los costes y el tiempo de hospitalización.
To present and analyze a clinical case that addresses the care plan for a patient with permanent ventricular assist in an intensive care unit (ICU).
Clinical case presentationA 65-year-old man admitted to an ICU in a tertiary teaching hospital in September 2011 after receiving an implant of a permanent ventricular assist device (Heartmate II®).
Discussion and implications for practiceThe case analysis has been structured into 3 categories identified in the review of the literature: prevention of risks and complications, management of the device and health education.
ConclusionThis study shows the importance of establishing a protocolized care plan for the patients who are carriers of permanent ventricular assist in the ICU. This would avoid postoperative complications, reduce costs and hospitalization time.
La insuficiencia cardíaca congestiva es uno de los principales problemas de salud pública en los países occidentales generando en la población una gran morbimortalidad. En la actualidad, en nuestro país, dicha enfermedad se presenta en el 1,2% de la población mayor de 40 años y en el 10% de la población por encima de los 60 años. Esto supone que unas 200.000 personas entre 40 y 60 años y más de 500.000 mayores de 60 años requieren atención sanitaria1.
La Organización Nacional de Trasplantes2 señala que, en 2012, en España, 97 personas se encuentran en lista de espera para un trasplante cardíaco. Igualmente apunta que en el año 2011 en este mismo país se han realizado más de 237 trasplantes cardíacos. Sin embargo, en la última década se observa una disminución progresiva en el número de donaciones. Esto, sumado al envejecimiento de la población y al aumento de los factores de riesgo cardiovasculares hace necesaria la utilización de nuevas terapias como alternativas al trasplante cardíaco3. Entre estos tratamientos destaca la asistencia mecánica circulatoria permanente, más comúnmente conocida como dispositivo de asistencia ventricular (DAV)1.
Este nuevo dispositivo conlleva un cambio en el papel de las enfermeras intensivistas, que deberían adaptar sus cuidados a las nuevas necesidades tanto del paciente como de su familia. En este sentido, Casida et al.3 señalan que las enfermeras que atienden a este tipo de pacientes deben tener al menos 2 años de experiencia en cirugía cardíaca o en cuidados críticos, un completo manejo en soporte cardiovascular básico y avanzado y deben participar en clases formativas sobre el manejo de aspectos técnicos del dispositivo.
Por ello, el objetivo de este trabajo es presentar y analizar un caso clínico con el que se aborde el plan de cuidados de un paciente con asistencia ventricular permanente en una unidad de cuidados intensivos (UCI). Para determinar qué cuidados son los más adecuados se ha realizado una revisión de la literatura especializada en Pubmed, CINAHL y Cuiden. Además, se han llevado a cabo búsquedas manuales en 3 revistas especializadas en cuidados críticos: Enfermería Intensiva, Critical Care Nurse y American Journal of Nursing. Del mismo modo, se ha revisado el manual de instrucciones de uso4 así como la página web de la empresa comercial Thoratec Corporation (http://www.thoratec.com/).
Descripción del casoPaciente varón de 65 años de edad que ingresa en la UCI de un hospital universitario de nivel terciario, en septiembre del 2011, tras colocarle un DAV HeartMateII® (HMII®).
A su ingreso en UCI se realiza una valoración por sistemas en la que se observa:
- -
Sistema neurológico: sedado, con Ramsey 3 y sin déficit neurológico.
- -
Sistema cardiovascular: hemodinámicamente estable con perfusión de fármacos vasoactivos y con buena perfusión periférica, aunque presenta edemas de grado 2 en extremidades inferiores.
- -
Sistema respiratorio: intubado con ventilación mecánica.
- -
Sistema urinario: adecuado débito urinario con perfusión de diuréticos intravenosos.
- -
Sistema digestivo: sin peristaltismo.
Cambios en esta valoración durante su ingreso en UCI:
- -
Sistema neurológico: en las primeras 24 h se retira sedación. A partir de este momento el paciente está consciente y orientado.
- -
Sistema respiratorio: en las primeras 24 h de ingreso se extuba al paciente requiriendo ventilación mecánica no invasiva como fisioterapia respiratoria.
- -
Sistema urinario: a las 72 h sufre una insuficiencia renal aguda requiriendo técnica de depuración extrarrenal durante 48 h, período tras el cual recupera la función renal.
- -
Sistema digestivo y nutricional: a las 48 h inicia dieta oral con buena tolerancia.
Desde el quinto día y hasta el alta a la planta, al octavo día, el paciente se encuentra estable con un correcto funcionamiento de sus órganos vitales y mostrando un buen estado general.
Un aspecto importante a señalar es que el estado anímico tanto de la familia como del paciente durante su ingreso en UCI fue bueno.
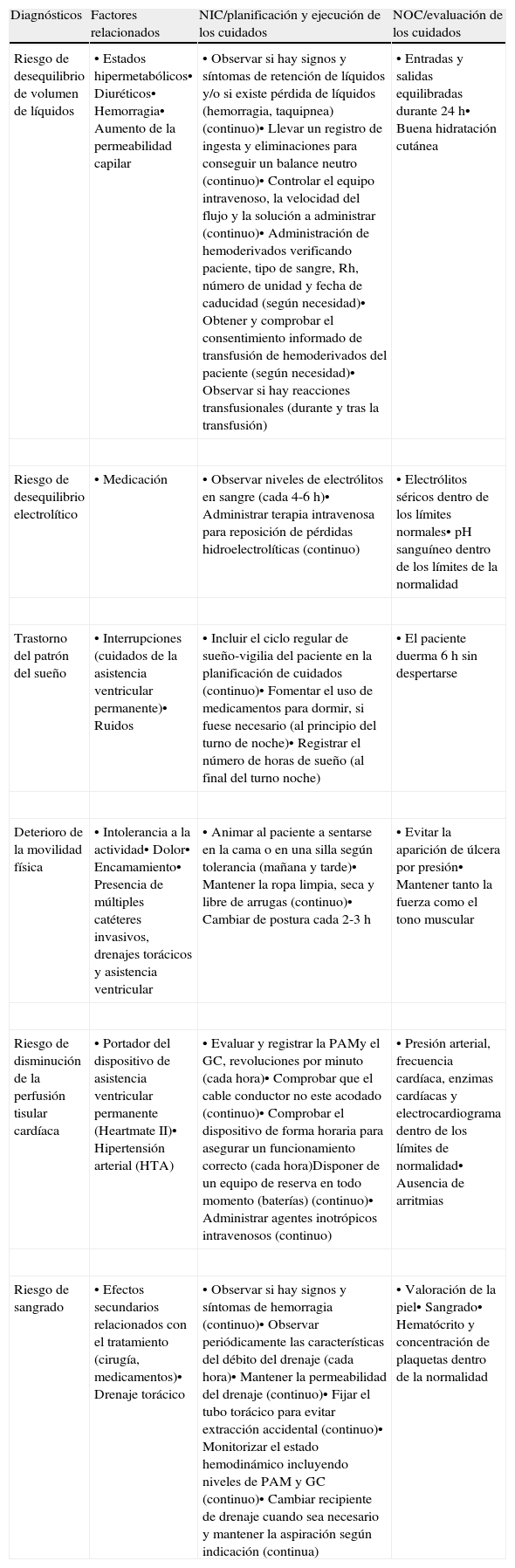
Planificación, ejecución y evaluación de los cuidadosEn la tabla 1 se señalan los principales diagnósticos, intervenciones (NIC) o planificación y ejecución de los cuidados y resultados (NOC) o evaluación de los cuidados de enfermería, basados en la taxonomía NANDA, que se realizan a este paciente en relación con la asistencia ventricular permanente.
Diagnósticos, intervenciones y resultados de enfermería relacionados con la asistencia ventricular permanente
| Diagnósticos | Factores relacionados | NIC/planificación y ejecución de los cuidados | NOC/evaluación de los cuidados |
| Riesgo de desequilibrio de volumen de líquidos | • Estados hipermetabólicos• Diuréticos• Hemorragia• Aumento de la permeabilidad capilar | • Observar si hay signos y síntomas de retención de líquidos y/o si existe pérdida de líquidos (hemorragia, taquipnea) (continuo)• Llevar un registro de ingesta y eliminaciones para conseguir un balance neutro (continuo)• Controlar el equipo intravenoso, la velocidad del flujo y la solución a administrar (continuo)• Administración de hemoderivados verificando paciente, tipo de sangre, Rh, número de unidad y fecha de caducidad (según necesidad)• Obtener y comprobar el consentimiento informado de transfusión de hemoderivados del paciente (según necesidad)• Observar si hay reacciones transfusionales (durante y tras la transfusión) | • Entradas y salidas equilibradas durante 24 h• Buena hidratación cutánea |
| Riesgo de desequilibrio electrolítico | • Medicación | • Observar niveles de electrólitos en sangre (cada 4-6 h)• Administrar terapia intravenosa para reposición de pérdidas hidroelectrolíticas (continuo) | • Electrólitos séricos dentro de los límites normales• pH sanguíneo dentro de los límites de la normalidad |
| Trastorno del patrón del sueño | • Interrupciones (cuidados de la asistencia ventricular permanente)• Ruidos | • Incluir el ciclo regular de sueño-vigilia del paciente en la planificación de cuidados (continuo)• Fomentar el uso de medicamentos para dormir, si fuese necesario (al principio del turno de noche)• Registrar el número de horas de sueño (al final del turno noche) | • El paciente duerma 6 h sin despertarse |
| Deterioro de la movilidad física | • Intolerancia a la actividad• Dolor• Encamamiento• Presencia de múltiples catéteres invasivos, drenajes torácicos y asistencia ventricular | • Animar al paciente a sentarse en la cama o en una silla según tolerancia (mañana y tarde)• Mantener la ropa limpia, seca y libre de arrugas (continuo)• Cambiar de postura cada 2-3 h | • Evitar la aparición de úlcera por presión• Mantener tanto la fuerza como el tono muscular |
| Riesgo de disminución de la perfusión tisular cardíaca | • Portador del dispositivo de asistencia ventricular permanente (Heartmate II)• Hipertensión arterial (HTA) | • Evaluar y registrar la PAMy el GC, revoluciones por minuto (cada hora)• Comprobar que el cable conductor no este acodado (continuo)• Comprobar el dispositivo de forma horaria para asegurar un funcionamiento correcto (cada hora)Disponer de un equipo de reserva en todo momento (baterías) (continuo)• Administrar agentes inotrópicos intravenosos (continuo) | • Presión arterial, frecuencia cardíaca, enzimas cardíacas y electrocardiograma dentro de los límites de normalidad• Ausencia de arritmias |
| Riesgo de sangrado | • Efectos secundarios relacionados con el tratamiento (cirugía, medicamentos)• Drenaje torácico | • Observar si hay signos y síntomas de hemorragia (continuo)• Observar periódicamente las características del débito del drenaje (cada hora)• Mantener la permeabilidad del drenaje (continuo)• Fijar el tubo torácico para evitar extracción accidental (continuo)• Monitorizar el estado hemodinámico incluyendo niveles de PAM y GC (continuo)• Cambiar recipiente de drenaje cuando sea necesario y mantener la aspiración según indicación (continua) | • Valoración de la piel• Sangrado• Hematócrito y concentración de plaquetas dentro de la normalidad |
| Disposición para mejorar los conocimientos | • Implantación del nuevo dispositivo | • Enseñar al paciente y a la familia los cuidados del orificio de salida del cable conductor (en horarios de visita)• Enseñar al paciente y a la familia los signos y síntomas de infección (mañana y tarde)• Enseñar al paciente y a la familia el funcionamiento del dispositivo (mañana y tarde)• Proporcionar apoyo emocional al paciente y a la familia (continuo)• Instruir al paciente en la forma de cuidar el dispositivo durante la ducha (diario)• Fomentar la manifestación verbal de sentimientos, percepciones e inquietudes (continuo)• Dar tiempo al paciente para que realice preguntas y discuta sus preocupaciones (continuo)• Fomentar la participación activa del paciente (continuo) | • Confianza en el profesional sanitario sobre la información obtenida• Autocontrol en la toma de decisiones• Intención de actuar según lo decidido |
| Riesgo de infección | • Enfermedad crónica diabetes mellitus tipo 2• Procedimientos invasivos• Defensas primarias inadecuadas (rotura de la piel)• Defensas secundarias inadecuadas (disminución de la hemoglobina, supresión de la respuesta inflamatoria)• Aumento de la exposición ambiental a agentes patógenos | • Vigilar el estado de la piel (continuo)• Inspección de la zona de inserción de los tubos torácicos, catéteres invasivos y heridas para ver si hay enrojecimiento y rotura de la piel (diario)• Mantener la permeabilidad del catéter urinario (continua)• Anotar las características de la orina (2 veces por turno)• Extraer catéter urinario lo antes posible (continuo)• Aplicar antiséptico según prescripción (clorhexidina 2% en orificio de salida del cable conductor cada 48 h y siempre que esté manchado; povidona yodada en esternotomía y orificio de drenajes cada 24 h) (diario)• Realización de radiografía de tórax diaria (diaria)• Fomentar el uso de la espirometría (continuo)• Poner en práctica la maniobra de la tos (continua)• Administrar antibióticos profilácticos según prescripción (según necesidad) | • Fiebre• Infiltrados en radiología de tórax• Aumento de leucocitos |
| Alteración de la perfusión hística | • Implantación del dispositivo | • Administrar anticoagulantes según prescripción (diario)• Controlar los perfiles de coagulación cada 4 h (cada 4-6 h)• Levantamiento precoz (al cuarto día; mañana y tarde) | • Evitar la formación de trombos |
| Dolor agudo | • Herida quirúrgica• Drenajes torácicos• Portador de catéteres invasivos | • Realizar una valoración exhaustiva del dolor (diario)• Asegurarse de que el paciente reciba los cuidados analgésicos correspondientes (continuo)• Valorar al paciente para determinar la respuesta a la medicación (continuo)• Animar al paciente a vigilar su propio dolor y a intervenir en consecuencia (continuo) | • Utilización de la analgesia de forma apropiada• Refiere sintomatología al personal sanitario• Refiere dolor controlado |
Fuente: Heather Herdman5.
GC: gasto cardíaco; PAM: presión arterial media.
El análisis del plan de cuidados se estructuró en función de las 3 categorías identificadas en la literatura especializada: prevención de riesgos y complicaciones, manejo del dispositivo y educación para la salud.
Prevención de riesgos y complicacionesLas enfermeras de UCI deben conocer la existencia de los riesgos potenciales y específicos del dispositivo HMII® como son: la hemorragia, la infección y los episodios tromboembólicos6,7.
HemorragiaLos cuidados llevados a cabo en nuestra unidad para la prevención de la hemorragia consisten en la monitorización de los parámetros hemodinámicos y del dispositivo, la cuantificación horaria del débito urinario y de los drenajes torácicos. Igualmente mantenemos al paciente en un estado normovolémico y con cifras de presión arterial media (PAM) entre 70 y 90mmHg para mantener una buena perfusión tisular.
Según señalan Potapov et al.8 estos cuidados son adecuados para la prevención de la hemorragia en pacientes portadores de un dispositivo de asistencia ventricular permanente. Estos autores también apuntan que el papel de la enfermera en estos cuidados es primordial. Por ello, consideramos que las enfermeras intensivistas deben de estar formadas en estos aspectos.
InfecciónLas medidas implantadas en nuestra unidad para la prevención de la infección incluyen el mantenimiento de un estado nutricional óptimo, la adecuada inmovilización del cable conductor evitando acodaduras y desplazamientos del mismo, la retirada precoz de vías invasivas, administración del tratamiento antibiótico profiláctico y la cura de la zona de inserción del cable. Esta se realiza cada 2 días con técnica estéril utilizando como antiséptico la clorhexidina al 2%, manteniendo la zona seca y cubierta con un apósito de gasa.
Las medidas realizadas en nuestra unidad, para la prevención del riesgo de infección, vienen avaladas por el estudio realizado por Topkara et al.9 en pacientes con asistencia ventricular definitiva. Sin embargo, en la literatura especializada se observa que no existe acuerdo sobre la periodicidad de la realización de las curas y el tipo de antiséptico a utilizar8.
TromboemboliaLos cuidados llevados a cabo para la profilaxis tromboembólica incluyeron el control de los perfiles de coagulación cada 4 h manteniendo un INR entre 1,5 y 2,5, aspecto que Slaughter et al.7 resaltan como cuidado principal, así como la aplicación de medidas físicas antitrombóticas detalladas en la guía clínica de nuestro centro10. Estas consisten en realizar cambios posturales cada 2 h, movilizaciones activas asistidas, medias elásticas de compresión gradual, levantamiento del paciente al sillón a las 48 h y ejercicio físico mediante una bicicleta estática adaptada para la UCI.
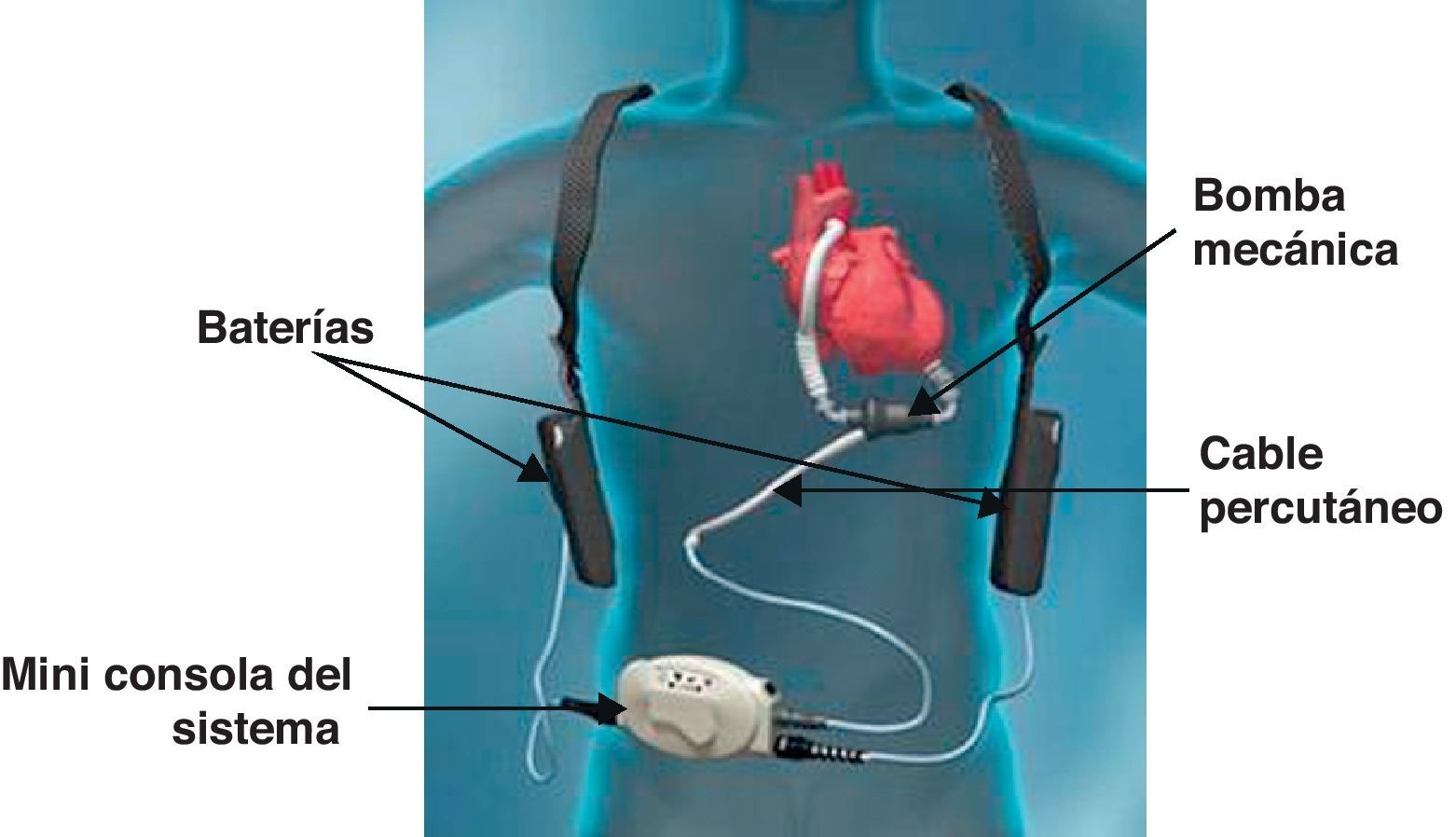
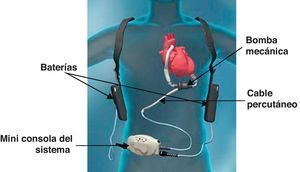
Manejo del dispositivoEl HMII® consta de una bomba mecánica que impulsa la sangre del ventrículo izquierdo a la aorta y se conecta a través de un cable conductor percutáneo a la miniconsola del sistema, la cual recibe el suministro eléctrico bien con un módulo de energía (ME) conectado a la red, o bien a través de 2 baterías portátiles8. Este ME está conectado a un monitor permitiéndonos visualizar y configurar los diferentes parámetros de la bomba (fig. 1).
Para asegurar el correcto manejo del dispositivo en cada turno de enfermería se comprueba el correcto estado del cable percutáneo asegurándose que esté inmovilizado y protegido evitándose episodios adversos como erosiones en la piel, desplazamientos o desgaste del mismo, y vigila que las baterías se carguen adecuadamente para que siempre haya disponible 2 baterías cargadas, como señala el manual de instrucciones del dispositivo HMII®4.
Educación para la saludUn aspecto importante del plan de cuidados es el proceso de capacitación de los pacientes y de su familia, tanto en el uso del dispositivo como en su mantenimiento y capacidad de resolver los problemas que surjan4,7.
En nuestra UCI este empoderamiento se realiza mediante sesiones informativas multidisciplinarias centradas tanto en el manejo del dispositivo como en la prevención de las complicaciones.
Analizando el caso descrito anteriormente con la educación para la salud realizada, nos planteamos la siguiente pregunta: ¿son solo las sesiones informativas suficientes para capacitar al paciente y a su familia? En nuestra opinión, estas sesiones deberían de estar apoyadas por material escrito adaptado al lenguaje del paciente como por ejemplo un folleto, el cual les sirva de guía tanto durante el ingreso hospitalario como en su domicilio.
ConclusionesEste estudio del caso clínico revela la importancia de instaurar un plan de cuidados protocolizado para los pacientes portadores de asistencia ventricular permanente en la UCI, evitándose así complicaciones en el post-operatorio inmediato.
Además, este trabajo pone en evidencia la falta de acuerdo sobre la periodicidad en la realización de la cura. Por este motivo proponemos realizar un ensayo clínico donde se comparen distintas frecuencias y se analicen las incidencias de infección de cada grupo, verificándose cuál es la más eficiente.
Finalmente, al ser una técnica de reciente aparición y no existir evidencia a este respecto, recomendamos realizar estudios donde se evalúe la eficacia de los distintos cuidados de enfermería.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Premio SEEIUC al mejor póster presentado en el XXXVIII Congreso Nacional de la SEEIUC celebrado en Santander 10-13 de junio 2012.