INTRODUCCIÓN
El síndrome coronario agudo (SCA), en el 80-90% de los casos de infarto agudo de miocardio (IAM), está desencadenado por la oclusión trombótica de una arteria coronaria1,2. Por este motivo, se ha realizado una investigación exhaustiva de los fármacos capaces de lisar el trombo intraarterial coronario con el fin de demostrar que dichos fármacos pueden recanalizar la arteria lesionada, reducir el área de la necrosis y mejorar la supervivencia a corto y largo plazo3-8. En el momento actual, hay diversos fármacos fibrinolíticos disponibles para la utilización clínica, medicamentos como la heparina (heparina sódica y de bajo peso molecular o fraccionada), anticoagulantes orales y antiagregantes (ácido acetilsalicílico [AAS], antagonistas del complejo glucoproteína-integrina IIb/ IIIa)9,10.
Los pacientes diagnosticados de IAM deben estar ingresados en una unidad coronaria (UC), debido a las complicaciones eléctricas y mecánicas que pueden presentar y porque en la UC es donde se decide el tratamiento a seguir: trombólisis o angioplastia coronaria transluminal percutánea (ACTP) primaria o de rescate. Se han realizado numerosos estudios acerca de la eficacia de la terapéutica farmacológica combinada con la ACTP primaria y de rescate y la colocación de un stent en el paciente diagnosticado de SCA, disminuyendo notablemente la morbimortalidad y la aparición de nuevos episodios isquémicos11-15. La ACTP primaria es una técnica efectiva para abrir la arteria obstruida en la fase aguda del IAM, mientras que la angioplastia de rescate consiste en la revascularización percutánea que se realiza tras haber fracasado el tratamiento trombolítico. Sin embargo, hay que tener presente la combinación de fármacos y técnicas por las posibles complicaciones vasculares que puedan originar. Por una parte, cada vez es más frecuente la administración de 2 o más agentes, que según algunos ensayos clínicos pueden originar reacciones adversas asociadas con un alto riesgo de hemorragias16-19; por otra, la punción en arteria y vena, el calibre de los catéteres, la permanencia de los introductores durantes horas asociados a la falta de movilidad de los pacientes, pueden aumentar la incidencia de complicaciones que suponga un riesgo para la vida de la persona20,21. El principal efecto perjudicial de estos fármacos son las hemorragias, que puede verse potenciado por las punciones de vasos sanguíneos; por ello, se debe realizar un estrecho control de la coagulación mediante determinaciones periódicas de controles de tiempo de protrombina y del índice normalizado de actividad de ésta para poder ajustar la dosificación. También se debe valorar las zonas potenciales de sangrado (inserciones de vías, punciones venosas y arteriales) así como los sistemas de alto riesgo (gastrointestinal, genitourinario y retroperitoneal) y, en general, minimizar cualquier procedimiento invasivo. Además, varios autores aconsejan la necesidad de conocer los dispositivos de hemostasia vascular y planificar cuidados de enfermería estandarizados para identificar precozmente las posibles complicaciones y poder actuar en consecuencia22. Estas técnicas pueden ser muy variadas, en nuestro caso se han utilizado el tapón de colágeno, la compresión mecánica o asistida (CM) y la compresión neumática. La CM es un dispositivo de hemostasia en forma de C que consta de un soporte sólido de aluminio inoxidable y de un disco de nailon que produce un efecto de pinzamiento en el vaso y permite a la enfermera comprimir o soltar presión en el punto de punción. Es parecido a un gato de carpintero que comprime a la presión de ajuste durante unos minutos y que finaliza con la compresión manual complementando el procedimiento. El método de compresión neumática se compone principalmente de 3 partes: un cinturón de poliéster de 12 cm de ancho, que se acopla al paciente; un arco de plástico, que se emplaza utilizando el cinturón, y un cojín de aire transparente de plástico EVA (acetato de vinilo etilo), que se infla con un manómetro de presión para realizar la compresión.
En cuanto a las principales ventajas de estos métodos compresivos, hay que destacar que el CM presenta un fácil manejo y colocación, aunque la complicación más habitual es la reacción vagal (compresión simultánea del nervio femoral). La compresión neumática, además de permitir la visualización directa del punto de punción, provoca menos reacciones vagales que el procedimiento anterior. El tiempo de hemostasia se estima en 22,5 ± 6,2 min para el CM y neumática en 37 ± 14 min20. De manera general, los criterios de inclusión son en principio todos los pacientes a los que se realice un cateterismo, y los de exclusión los portadores de injertos aortobifemorales. A la unidad coronaria llegan con el introductor arterial que permanece insertado en la arteria durante horas (manteniendo perfusión de heparina que se suspende 1 h antes de la retirada del introductor) según la evolución clínica de éstos, por lo que las enfermeras utilizamos estos 2 métodos de compresión ya que pueden sustituir con eficacia la compresión manual y liberar cargas de trabajo de enfermería minimizando los posibles riesgo para el paciente23. El tapón de colágeno aumenta el bienestar del paciente permitiendo una movilización precoz del paciente entre 6 y 9 h24, consiguiendo una hemostasia rápida con la liberación de colágeno sobre la superficie exterior de la arteria a través de la vía tisular creada por la retirada del introductor. Sin embargo, requiere un entrenamiento por parte del intervencionista mayor que en los otros 2. Se suelen excluir los pacientes que tienen punción traumática, hematoma previo, claudicación intermitente y más de 4 cateterismos, principalmente. El tiempo de hemostasia en nuestro caso oscila entre 5-13 min. Este tiempo variará según el tipo de dispositivo de colágeno25.
Hemos observado que las complicaciones vasculares han aumentado desde la asociación de fármacos antitrombóticos. Por ello, se ha llevado a cabo este trabajo de investigación con los siguientes objetivos: 1) determinar la incidencia de estas complicaciones vasculares tras una ACTP en la que se habían administrado estos fármacos, y 2) describir las variables que pudieran estar relacionadas con su aparición.
MATERIAL Y MÉTODOS
Diseño y muestra
Se ha realizado un estudio descriptivo, retrospectivo de 153 pacientes tratados con angioplastia primaria y de rescate y posteriormente ingresados en la UC de 11 camas, de un Hospital Universitario.
En la selección de la muestra se han excluido los pacientes menores de 18 años, los no ingresados en la UC una vez realizado el procedimiento y en los que no se encontraron registros de enfermería.
Los pacientes coronarios a los que se realizó angioplastia primaria y de rescate no presentaban coagulopatías y estaban hemodinámicamente estables en el momento del procedimiento.
Recogida de datos
Se recogieron los siguientes datos del registro de enfermería a través de una gráfica incluida en la historia clínica no informatizada de cada paciente:
Características demográficas: edad y sexo.
Diagnóstico médico y factores de riesgo que contribuyan a su aparición: hipertensión arterial (HTA), tabaquismo, hiperlipemia, sedentarismo, obesidad y diabetes.
Intervención terapéutica: ACTP/ fibrinólisis.
Fármacos administrados antes, durante y después del procedimiento.
Método hemostático utilizado: tapón de colágeno, compresión mecánica o asistida y neumática.
Permanencia del introductor.
Vía de acceso arterial.
Complicaciones vasculares.
La recogida de datos se llevó a cabo durante un período de 13 meses y siempre se realizó por 3 personas del equipo investigador.
Análisis de los datos
Para el análisis de los datos se utilizó la estadística descriptiva: medidas de frecuencia para las variables discretas (frecuencia y frecuencia relativa), y medidas de tendencia central (media) y de dispersión (desviación estándar [DE], máximo y mínimo) para las variables continuas. Los cálculos se realizaron con el programa estadístico SPSS (versión 11.5). Los test estadísticos se consideraron significativos si el nivel crítico observado era < 5% (p < 0,05).
RESULTADOS
La edad media de los 140 pacientes fue de 62,65 años (28-86; DE: 13,35), el 75% fueron varones.
Con respecto al diagnóstico, el 75% ingresó a causa de un IAM y el 25% por angina inestable. El 70,9% de las angioplastias fueron primarias y el 29,1% de rescate. De todas ellas, el 52,3% se realizó de urgencia. Entre los factores de riesgo, hay que destacar la HTA en el 58,6% de los pacientes, seguido de hiperlipemia en un 56%, tabaquismo en un 52%, alcohol en un 22%, diabetes en un 17% y obesidad en un 11,8%. En relación con el tipo de fármacos administrados a los pacientes, con mayor frecuencia se utilizaron 3 tipos: anticoagulantes, antiagregantes y fibrinolíticos. Los fármacos anticoagulantes se administraron antes, durante y después del procedimiento. La heparina de bajo peso molecular se utilizó más antes (38,7%) y después (18,2%) de la técnica mientras que la heparina sódica en bolo predominó durante el procedimiento, en el 68,9%. Los fármacos antiagregantes administrados fueron: en un 37,9% el AAS antes del procedimiento; en un 41,8% el abciximab durante el procedimiento, y la combinación de AAS más clopidogrel en el 43,1% de los pacientes. Por último, en el grupo de los fibrinolíticos se utilizó la reteplasa, utilizada en el 69% de las fibrinólisis y en el 19,2% del total de los pacientes (fig. 2).
Figura 1. Tiempo de permanencia del introductor insertado en la arteria.
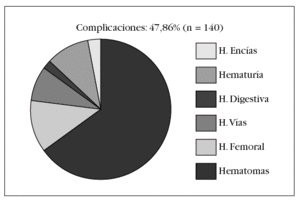
Figura 2. Distribución de la aparición de hematomas en pacientes con introductor insertado en la arteria.
Figura 3. Distribución de las complicaciones relacionadas con el acceso vascular.
Al comparar los 3 métodos compresivos utilizados neumática en el 38%, tapón de colágeno en el 36% y la compresión mecánica o asistida en el 26% con la aparición de hematomas, no se han encontrado diferencias estadísticamente significativas (p = 0,07).
La vía de acceso para realizar la angioplastia en todos los casos fue la arteria femoral. El tiempo de per manencia del introductor insertado en la arteria (fig. 1) osciló entre 2,2 y 13,7 h, teniendo en cuenta que en más de la mitad de los pacientes permaneció entre 4 y 6 h, apareciendo mayor número de hematomas en este grupo (fig. 2).
Se produjeron complicaciones en el 39% de los pacientes, destacando la aparición de hematomas en un 28% (39) y de sangrado por acceso femoral en el 5% (7). Del total de las complicaciones, un 47,8% estuvieron relacionadas con el acceso vascular, de las que el hematoma representan el 65%, apareciendo como principal problema vascular periférico, seguido de sangrado por acceso femoral que constituye un 12% (fig. 3).
DISCUSIÓN
Del análisis de los resultados se observa, al igual que Sytkowski et al26, que la cardiopatía isquémica (CI) aparece con mayor frecuencia en los varones que en las mujeres. Además, entre los factores de riesgo encontrados la obesidad, el tabaquismo, la HTA y la hipercolesterolemia son los principales responsables de su aparición26. Hay que destacar, como en otros estudios27, la obesidad como factor responsable de complicaciones venosas periféricas (CVP) al emplear compresiones mecánicas. Asimismo, Navarro et al en 199727 sostienen que los pacientes delgados pueden tener problemas con las compresiones mecánicas, la punción en injertos aortofemorales y el hematoma previo a la retirada del introductor, por lo que aconsejan realizar la compresión manual.
En los últimos años, la combinación de tratamientos anticoagulantes y antiagregantes plaquetarios ha sido beneficiosa ya que varios estudios han demostrado una reducción clínica significativa de la mortalidad11,22,28. Sin embargo, Aguirre et al29, en 1995 señalan un incremento en el riesgo de sangrados, hematomas y otras complicaciones vasculares asociadas a estos fármacos29. Ocho grandes ensayos aleatorizados han servido para conocer gran parte de lo que hoy se sabe acerca de los bloqueadores de los IIb/IIIa en procedimientos de intervencionismo coronario, siendo muy eficaces en reducir las complicaciones isquémicas en los pacientes sometidos a procedimientos intervencionistas coronarios. Este beneficio se acompaña de un riesgo de hemorragia, que puede reducirse restringiendo la dosis de heparina administrada concomitantemente, con el ajuste de la dosis de los fármacos según el peso del paciente, y retirando el introductor arterial a las 4-6 h del procedimiento y de interrumpir la heparina. La asociación del AAS con clopidogrel ha demostrado su eficacia en la prevención de las complicaciones trombóticas del stent coronario, como se ha confirmado en 3 grandes estudios clínicos que lo han evaluado (ISSAM MOUSSA, CLASSICS y CREDO), pero el riesgo de hemorragias mayores y menores es significativamente mayor en comparación con otras asociaciones de AAS con otros fármacos antiagregantes30. El abciximab, analizado por varios autores11,31,32, incrementa el riesgo de sangrado cuando se administra conjuntamente con heparina.
En cuanto a la permanencia prolongada del introductor, se registraron mayor número de hematomas entre las 3 y 6 h de permanencia del introductor, lo que a nuestro modo de ver apoya lo que otras publicaciones sustentan, que a mayor tiempo colocado el introductor más riesgo de CVP27.
Serrano et al23, compararon 2 métodos de compresión femoral, compresión mecánica o asistida y neumática relacionadas con la incidencia de complicaciones vasculares, y afirmaron que ambas técnicas eran estrategias seguras y eficaces para la compresión femoral, resultado que corrobora los datos obtenidos en nuestro estudio.
Con respecto a las complicaciones vasculares, hemos observado un mayor porcentaje de hematomas que en la bibliografía revisada, que oscila entre el 2,8 y el 22%33-36. Sin embargo, hay que destacar que ninguno de los hematomas observados fue grave, a pesar de la carga de fármacos administrados en algunos pacientes. Por tanto, como refieren otros autores27, pudieron influir varios factores como el tipo de procedimiento, duración del mismo y el método de compresión utilizado. Se debe señalar la importancia que tiene la intervención de la enfermera a la hora de prevenir la aparición de posibles complicaciones vasculares. Por un lado, se debe instruir al paciente del riego que tiene de sangrado mientras esté con el catéter, de que avise y de que se mueva lo menos posible, enseñándole diferentes movimientos y posturas que faciliten su bienestar y comodidad22. Por otro lado, se debe valorar exhaustivamente al paciente y evitar ciertos procedimientos que puedan aumentar el riesgo de hemorragia, como extracciones sanguíneas innecesarias, inyecciones intramusculares, inserción y manipulación de sondas y tubos, mantener insuflados durante mucho tiempo los manguitos de presión arterial en las extremidades, el afeitado o rasurado durante la higiene del paciente, etc.
La principal limitación del estudio ha sido la ausencia de registros enfermeros en un reducido número de pacientes, a su llegada a la UC.
Sería interesante seguir investigando acerca del futuro de la hemostasia femoral o radial postcateterismo y comparar las compilaciones con otros métodos compresivos asistidos como compresión manual.
CONCLUSIONES
Al combinar fármacos antitrombóticos con ACTP aparecen complicaciones vasculares en la tercera parte de los pacientes estudiados; en primer lugar, destaca la aparición de hematomas y, en segundo lugar, el sangrado por vía femoral.
Las principales variables del estudio son la permanencia del introductor y su retirada. Por tanto, realizar una valoración exhaustiva y extremar los cuidados de enfermería mediante planes de cuidados estandarizados ayudará a la detección y prevención de complicaciones derivadas del procedimiento terapéutico, así como de la terapia farmacológica.
AGRADECIMIENTOS
Agradecemos al Dr. San José Garagarza, Jefe de Sección de la Unidad Coronaria del Hospital Universitario Marqués de Valdecilla, y a todo el equipo de la unidad por su ayuda, especialmente a Amparo Mata Santamaría, por su colaboración en la recogida de datos.