Determinar cumplimiento del estándar “cabecero de la cama entre 30–45o en pacientes con vía aérea (VA) artificial”. Conocer la opinión de los profesionales respecto a él.
Material y métodosEstudio observacional prospectivo, realizado en diciembre de 2009 en el servicio de medicina intensiva de un hospital terciario. Excluidos: con limitación del esfuerzo terapéutico, decúbito prono y anti-Trendelemburg. Se registró: altura del cabecero, experiencia del enfermero, turno, percepción del auditor, diagnóstico, tipo de VA artificial (traqueostomía o tubo endotraqueal [TOT]), ventilación mecánica (VM), sí/no, y nutrición enteral (NE). Se realizó una encuesta a los enfermeros para saber si conocían el estándar, lo cumplían, método utilizado y sugerencias. Se utilizó la t de Student, ANOVA para análisis multivariable y la χ2, Test de Fisher; se consideró significativo p<0,05.
ResultadosSe obtuvieron 546 mediciones válidas, de 53 pacientes. El 40,9% tenía el cabecero correcto (30–45o). Los profesionales con menos de 1 año de experiencia son los que elevan menos el cabecero; sólo el 26,4% de estas determinaciones estaba por encima de 30o. El 34,8% de los pacientes neurocríticos (NC) cumplían el estándar en relación con no NC (46,7%) (p<0,05). El 29,2% de los pacientes con traqueostomía estaban con más de 30o frente al 44% de las mediciones realizadas en pacientes con TOT (p<0,05). No hubo diferencias entre turnos, VM o NE. Capacidad diagnóstica de la percepción del auditor: sensibilidad, 91,6%; especificidad, 72,5%; valor predictivo positivo, 70,2%; valor predictivo negativo (VPN), 92,4%. El 97,9% de los profesionales encuestados conoce el estándar. La estimación visual se utiliza en el 97,2% de los casos.
ConclusionesEl cumplimiento del estándar es<50% aunque se conoce bien. A pesar de que la percepción subjetiva tiene un elevado VPN, parece insuficiente para cumplir el estándar.
To determine compliance of the standard “semirecumbent position between 30–45o in patients with artificial airway (AA)”. To know the opinion of the professionals on this issue.
Material and methodsAn observational, prospective study was carried out in December 2009 in the ICU department of a tertiary hospital that excluded the limitation of therapeutic effort, prone position and antitrendelemburg. Data collected: headrest angle, professional experience of the nurse, shift, perception of the auditor, diagnostic, type of AA (tracheostomy or endotracheal tube), mechanical ventilation (MV) (yes/no) and enteral nutrition (EN). Nurses were surveyed to verify if they knew the standard, if they complied with it, the method used and their suggestions. We used the Student's t test and ANOVA for multivariable analysis, and Fisher's χ2; p<0.05=significant.
ResultsA total of 546 valid measurements were obtained from 53 patients, of which 40.9% had the correct semirecumbent position (30–45o). Professionals with<1 year of experience were those who raised the headrest the least, with only 26.4% of these measurements over 30o. The standard was met in only 34.8% of the neurocritical patients (NC) vs non NC (46.7%) (p<0.05). It was < 30o in 29.2% of patients with tracheostomy vs 44% measurements performed on patients with TOT (p<0.05). There were no differences between shifts, the use of MV or EN. Diagnostic accuracy of the auditor: sensitivity: 91.6%; specificity: 72.5%; positive predictive value: 70.2%; negative predictive value (NPV): 92.4%. 97.9% of responders know the standard. Visual judgment was used in 97.2% of the cases.
ConclusionsMeasured compliance was less than 50% although the standard is well known by the nursing team. Even though the subjective perception has a high NPV, it does not achieve the standard.
La neumonía asociada a ventilación mecánica (NAVM) es una de las infecciones hospitalarias más prevalentes en los pacientes críticos1,2, con una incidencia estimada del 10–25%3–5. Se asocia a un peor pronóstico clínico y un mayor coste sanitario, incrementa la estancia en UCI y hospitalaria, número de días de ventilación mecánica e incluso mortalidad, lo que justifica la inversión en las estrategias de prevención para mejorar las prácticas clínicas.
Una de las intervenciones que más se repiten en los paquetes de medidas o care bundles utilizados en las distintas series6, dirigidos a frenar el desarrollo de NAVM, desarrollados por el Institute for Healthcare Improvement (IHI)7, es la elevación del cabecero entre 30o y 45o. La posición supina se ha considerado como factor de riesgo en el desarrollo de NAVM8, ya que facilita la aspiración de secreciones subglóticas y el reflujo gastroesofágico. Esto se acentúa más en pacientes sedados, conectados a ventilación mecánica y con sonda nasogástrica para recibir nutrición enteral9–12.
Las directrices de varias sociedades científicas y agencias de salud sobre la prevención de NAVM señalan que debe estar en 30–45o e incluso las últimas tendencias son a acercarse más a 45o. Destaca el Center for Disease Control and Prevention (CDC) con Guidelines for Preventing Healthcare-Associated Pneumonia13 publicadas en 2003, Society for Parenteral and Enteral Nutrition Consensus Conference on Aspiration in Critically Ill Patients con Summit on Aspiration in the critically Ill Patient: consensus statement de 200214, IHI7 publicó Implement the ventilator bundle: Elevation of the head of the bed. The 100,000 Lives Campaign (diciembre de 2004-junio de 2006), Joint Commision15, Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC) con Indicadores de calidad en el enfermo crítico, publicados en 200516 y American Association of Critical Care Nurses (AACN)17 en 2008. Tanto las guías elaboradas por Canadian Critical Care Trials Group18 en 2008 como las de la American Thoracic Society19 recomiendan tender a una elevación de 45o.
Esto entra en conflicto con las guías que recomiendan cuidados para mantener la integridad de la piel20,21, ya que este nivel de elevación del cabecero incrementa en gran medida el riesgo de desarrollar úlceras por presión22,23.
En un ensayo clínico, dirigido por Drakulovic et al24, se demostró el beneficio del uso de la posición ≥ 30o, ya que estuvo relacionada con una reducción relativa del riesgo del 76% en la NAVM, confirmada microbiológicamente, y del 78% para la sospecha clínica, con respecto a un grupo de pacientes colocados en supino. Es decir, casi tres veces menos riesgo en un grupo que en otro.
En 2006, Van Nieuwenhoven et al25, en un ensayo clínico controlado, cuestionan la viabilidad de mantener a los pacientes constantemente en semisedestación y su utilidad para prevenir la NAV. Su objetivo era comparar un grupo de pacientes a 45o con otro a 10o (considerado como cuidado estándar), aunque reconocen que la posición a 45o no se consiguió durante la mayor parte del tiempo del estudio, por lo que su comparación fue entre 30o y 10o, y no obtienen diferencias respecto a la prevención de NAVM.
Recientemente se ha publicado un metaanálisis, dirigido por Alexiou26, que apoya que los pacientes en posición semiincorporada a 45o presentan menor incidencia de NAVM en comparación con los tratados en supino. Deja clara evidencia de no tratar a los pacientes en supino.
Los profesionales de enfermería, a menudo, decidimos la posición del paciente y elevamos el cabecero de acuerdo con las condiciones clínicas. Es un cuidado fundamental, de bajo coste y fácil cumplimiento y de ahí que, aunque quede por determinar con exactitud el nivel óptimo de mayor evidencia para la prevención, debemos acercarnos a elevar al máximo tolerado por nuestros pacientes críticos para contribuir a la disminución de la morbimortalidad y ser lo más objetivos posibles registrando los grados.
El propósito de este estudio fue determinar el grado de cumplimiento del estándar de “mantener el cabecero de la cama en 30–45o en pacientes con vía aérea artificial” y, en aras de valorar posibles predictores de elevación, su relación con características de enfermería y del paciente. Otro objetivo fue conocer la opinión de las enfermeras intervinientes respecto al cumplimiento de dicho estándar y sugerencias de mejora con el fin de aumentar la adherencia al proceso.
En el momento de las mediciones no se tenían procedimientos escritos relacionados con la posición de la cama en relación con el cuidado del paciente sometido a VM, aunque sí existían pósters expuestos en las unidades que recomendaban esta medida en pacientes con NE y vía aérea artificial.
Material y métodoSe realizó un estudio observacional prospectivo de tres áreas del servicio de Medicina Intensiva (médica, quirúrgica y trauma) del Hospital Universitario 12 de Octubre de Madrid, durante diciembre de 2009.
Se incluyó a pacientes mayores de 15 años y con vía aérea artificial (tubo endotraqueal TET o cánula de traqueostomía TRAQ). Se excluyó a los pacientes en decúbito prono, anti-Trendelemburg y con limitación del esfuerzo terapéutico (LET).
Las variables estudiadas fueron: edad, sexo, índices de gravedad según enfermedad (APACHE II para pacientes médicos-quirúrgicos, ISS para pacientes con traumatismo grave y EuroSCORE para pacientes de cirugía cardíaca) y motivos de ingreso, que debido a su gran diversidad se agruparon en cinco bloques diagnósticos no excluyentes (pacientes con enfermedad neurocrítica, respiratoria, abdominal, infecciosa y posquirúrgica). Además, se estudió el tipo de vía aérea artificial (TET o TRAQ), conexión a ventilación mecánica (VM) (sí/no), nutrición enteral (NE) (sí/no), ángulo de elevación del cabecero en grados a partir de la altura e hipotenusa del cabecero en cm. También se recogió el turno de trabajo y horas en los que se realizó la medición (turno de mañana corresponde de 8.00 a 15.00h, turno de tarde de 15.00 a 22.00h y de noche de 22.00 a 8.00h del día siguiente), día de la semana y percepción del auditor antes de la medición, que asignaba “sí” cuando consideraba que el cabecero se encontraba según el estándar (30–45o) y “no” si percibía que la altura del cabecero era < 30o. Se registró la experiencia profesional en UCI del enfermero/a que estaba a cargo del paciente auditado, agrupándola en cuatro rangos para su análisis (< 1 año, 1–5 años, 6–10 años, > 10 años). Posteriormente, se realizó una encuesta a los enfermeros/as de las distintas áreas con el fin de determinar si conocían el estándar, si lo cumplían, método que utilizaban y sugerencias para áreas de mejora.
El grupo auditor se constituyó con 5 enfermeros/as de las distintas áreas, que previamente realizaron un protocolo de medición donde se estableció el método y la frecuencia de las determinaciones:
- –
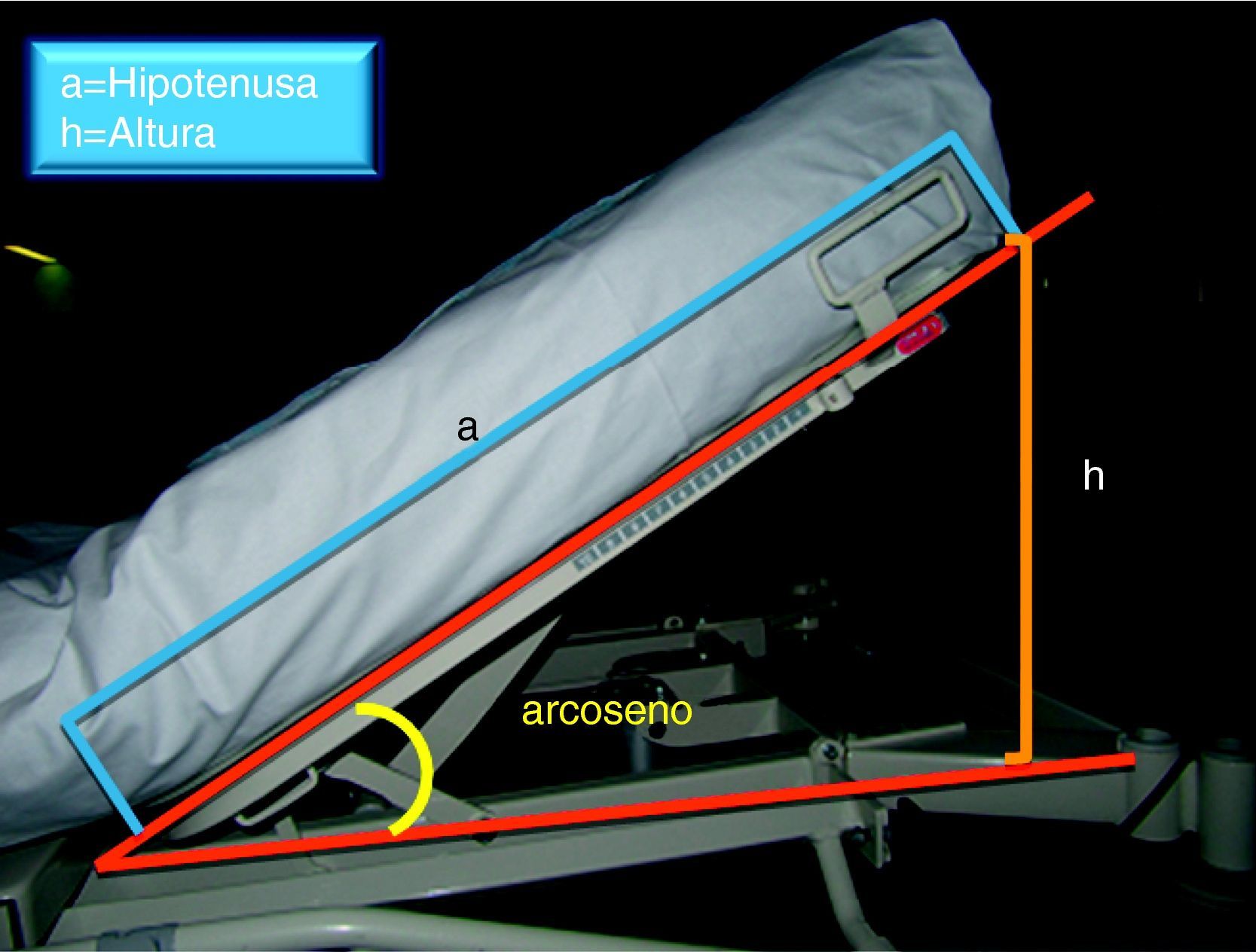
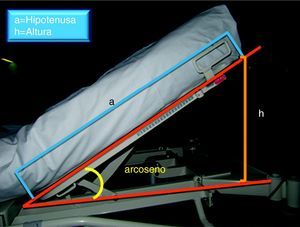
Se decidió medir la altura con un flexómetro de 2m, marca Medid®, desde el borde superior del cabecero hasta la estructura horizontal de la cama (h). Se midió la hipotenusa (a) de cada modelo de cama (modelo Eleganza de Desan Flex-Linet® y modelo Delvert de Pardo®, que no disponen en el cabecero de ningún dispositivo para la medición de grados), transformando estas variables en grados a partir del arcoseno del cateto opuesto (h)/hipotenusa (a) (fig. 1).
- –
La recogida de la muestra se realizó de forma aleatoria, según la programación laboral asignada en diciembre a los diferentes auditores. Los evaluadores realizaron dos determinaciones en su turno de trabajo. La primera de ellas se realizó a las 8.30, 15.30 y 22.30 (según el turno asignado respectivamente en mañana, tarde o noche) y la segunda en ese mismo turno en horas elegidas al azar. Esto lo decidió el grupo investigador con el fin de ver el punto del que se partía en cada turno, dándole tiempo al profesional responsable para valorar, junto con el resto de la historia clínica del paciente, la adecuada posición y si se modificaba el cabecero durante ese turno. La aleatorización de la segunda determinación se realizó mediante la utilización de un contenedor en el que se alojaban, para los turnos de mañana y tarde, 6 papeles numerados del 1 al 6, y para la jornada nocturna, 9 papeles del 1 al 9, de este contenedor, una persona ajena a la investigación extraía un papel y el número elegido se sumaba a la hora de la primera determinación, así se obtenía el momento para realizar la segunda determinación.
- –
En cada determinación, los evaluadores registraron la altura y la hipotenusa del cabecero, la experiencia del profesional de enfermería a cargo del paciente, turno de trabajo en el que se recogía la medición, percepción previa de dicho evaluador, que asignaba “sí” cuando le parecía que estaba en 30–45o y “no” si estimaba < 30o, además se recogieron las características clínicas del paciente, como índice de gravedad según enfermedad, diagnóstico, tipo de vía aérea, conexión o no a ventilación mecánica y presencia de nutrición enteral en el momento de la determinación. En el caso de que el paciente no permaneciera en la unidad o en la cama, se hacía constar en el apartado de observaciones.
Durante la recogida de datos, el grupo auditor no dio a conocer el motivo de las mediciones para limitar los sesgos asociados hasta su finalización (efecto Hawthorne). Se aplicó a los pacientes los cuidados habituales establecidos.
Después de la recogida de datos, se realizó una encuesta anónima a los enfermeros/as del servicio donde, además de especificar la experiencia profesional (UCI) en años, debían responder a cuatro ítems. Dos con respuesta dicotómica (sí/no) en relación con el conocimiento del estándar y la percepción del propio profesional sobre su cumplimiento (sí/no) y otras dos con respuesta abierta sobre el método que utilizan para medirlo y sugerencia de mejora.
Las variables cuantitativas se expresaron en forma de media±DE y las variables cualitativas, como frecuencias absolutas y relativas. Se empleó la prueba de la χ2 para conocer la relación entre el rango de grados de cabecero de la cama (tratada dicotómicamente como < 30o/30–45o) y el tipo de enfermedad, tipo de vía aérea, VM, NE, turno en el que se realizaba, número de determinación en el turno auditado, percepción previa del auditor. Se utilizó la t de Student para comparar rango de grados del cabecero con índices de gravedad (ISS, APACHE y EuroSCORE) y para comparar experiencia profesional, conexión a VM, presencia de NE y percepción previa del auditor con ángulos de cabecero. Para valorar la relación entre el día de la semana y los ángulos y la experiencia profesional y los ángulos, se empleó el test estadístico ANOVA. Se calculó la capacidad diagnóstica de la percepción del auditor a través de la sensibilidad (probabilidad de que, cuando un sujeto está colocado en una medida estándar, el “ojo” lo perciba como “sí”), especificidad (probabilidad de que, cuando un sujeto está colocado más bajo del estándar, la prueba visual lo perciba como “no”), valor predictivo negativo (probabilidad de que siendo la prueba negativa o asignando un “no”, el cabecero del paciente esté < 30o)y positivo (probabilidad de que dando la prueba visual positiva, se acierte). Se consideró haber alcanzado significación estadística cuando el valor de p fue < 0,05. Para el tratamiento y análisis de los datos, se utilizó el paquete estadístico SPSS en su versión 18.0.
ResultadosDe un total de 108 pacientes ingresados en diciembre de 2009, el 49% (53) fueron auditados durante los días establecidos.
Se obtuvieron 553 mediciones, de las que 7 (1%) se perdieron, ya que en el momento de la medición 4 correspondían a pacientes que estaban sentados en sillón y 3 se encontraban fuera de la unidad (1 en quirófano y 2 en escáner).
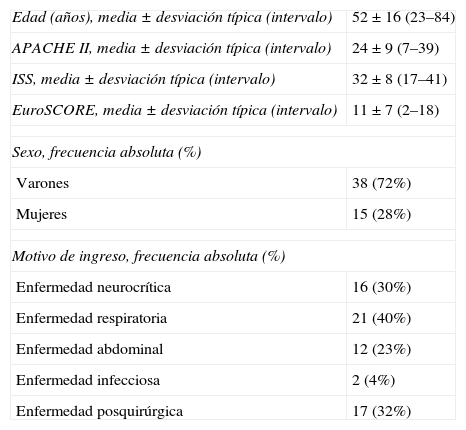
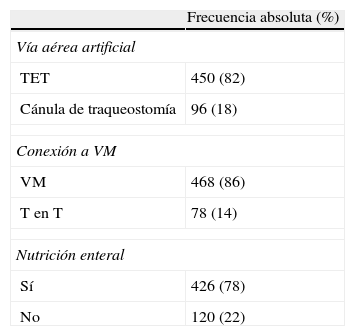
Las características generales de los pacientes incluidos en el estudio se muestran en la tabla 1.
Características de los pacientes incluidos en el estudio
| Edad (años), media±desviación típica (intervalo) | 52±16 (23–84) |
| APACHE II, media±desviación típica (intervalo) | 24±9 (7–39) |
| ISS, media±desviación típica (intervalo) | 32±8 (17–41) |
| EuroSCORE, media±desviación típica (intervalo) | 11±7 (2–18) |
| Sexo, frecuencia absoluta (%) | |
| Varones | 38 (72%) |
| Mujeres | 15 (28%) |
| Motivo de ingreso, frecuencia absoluta (%) | |
| Enfermedad neurocrítica | 16 (30%) |
| Enfermedad respiratoria | 21 (40%) |
| Enfermedad abdominal | 12 (23%) |
| Enfermedad infecciosa | 2 (4%) |
| Enfermedad posquirúrgica | 17 (32%) |
El 38% (210) de las mediciones correspondían a pacientes que presentaban enfermedad traumática; el 50% (279), enfermedad médica y el 11,6% (64) a pacientes posquirúrgicos.
En la tabla 2 se reseñan los datos clínicos, respecto al tipo de VA, el uso de VM y la presencia de NE, que los pacientes tenían en el momento de la medición de la altura del cabecero de la cama.
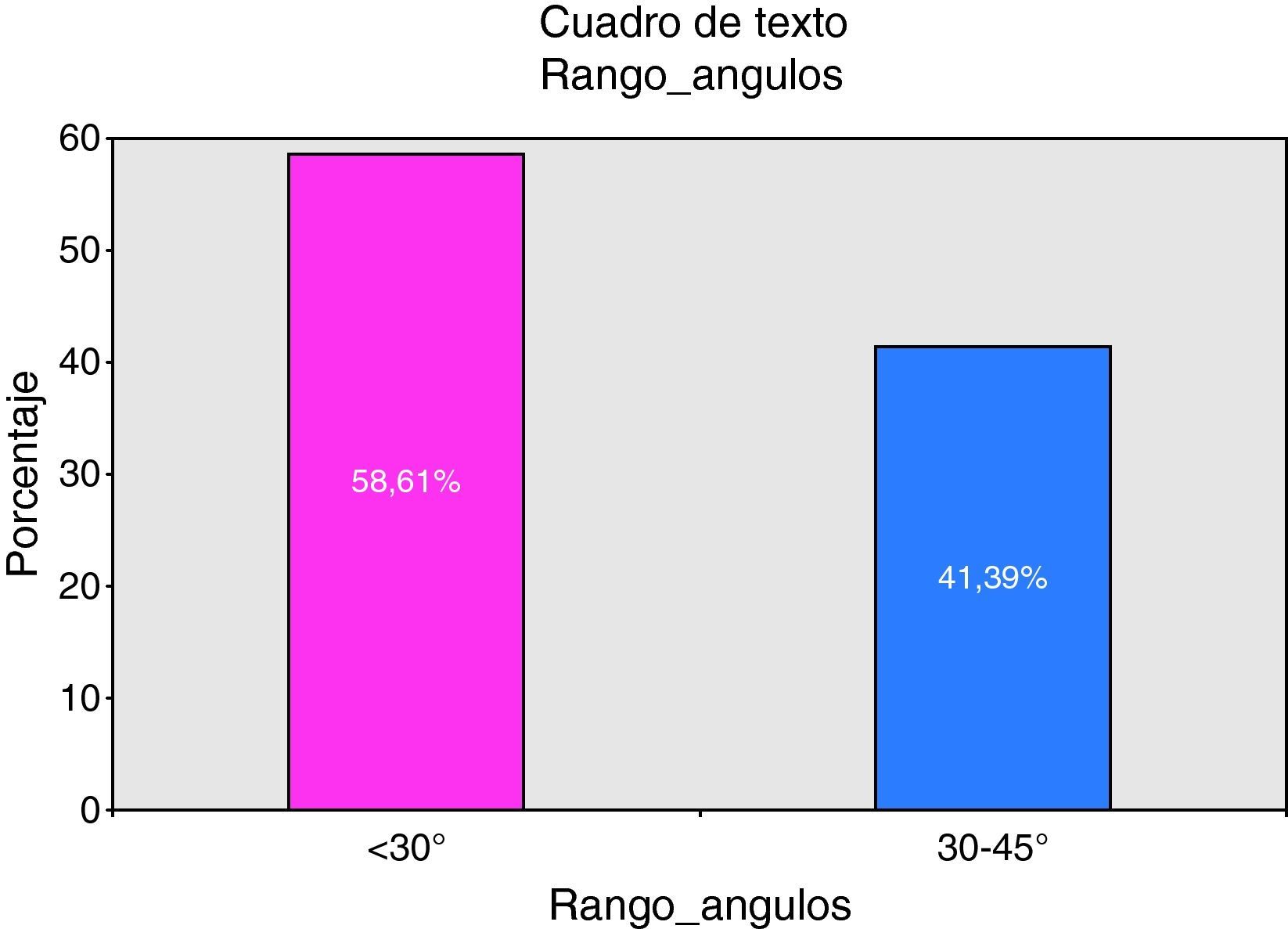
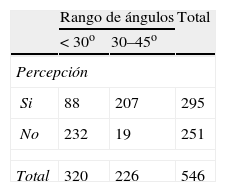
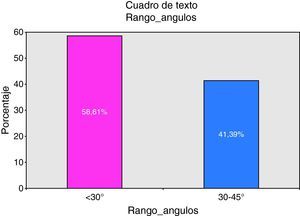
La media de los ángulos de los cabeceros evaluados fue de 28o±7o (8–44) coincidiendo con la mediana. Y respecto al rango de ángulos establecido, el 40,9% (226) tenía el cabecero correcto (30–45o), como puede apreciarse en la figura 2. Los ángulos fueron categorizados como < 30o y de 30–45o, ya que el ángulo del cabecero más elevado de la muestra fue de 44o, por eso no se consideró el grupo estándar como ≥ 30o.
Entre los ángulos de los cabeceros de los pacientes conectados a VM y los pacientes en tubo en T no hubo diferencias estadísticamente significativas (27,6o±7o vs 28,1o±6,7o respectivamente). Tampoco hubo diferencias entre los grados de los cabeceros de pacientes con TOT (27,9o±6,8o) y pacientes con TRAQ (26,5o±7,6o). Sin embargo, la media de los ángulos de los cabeceros de los pacientes con nutrición enteral con respecto a los que no la tenían fue mayor (28o±6,7o vs 26,5o±7,8; p<0,05 respectivamente).
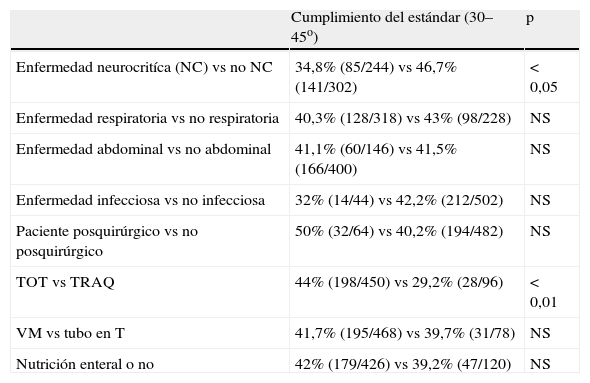
La asociación entre las características del paciente, incluyendo las enfermedades, y el porcentaje del cumplimiento del estándar a 30–45o se refleja en la tabla 3.
Asociación entre características del paciente y cumplimiento del estándar
| Cumplimiento del estándar (30–45o) | p | |
| Enfermedad neurocritíca (NC) vs no NC | 34,8% (85/244) vs 46,7% (141/302) | < 0,05 |
| Enfermedad respiratoria vs no respiratoria | 40,3% (128/318) vs 43% (98/228) | NS |
| Enfermedad abdominal vs no abdominal | 41,1% (60/146) vs 41,5% (166/400) | NS |
| Enfermedad infecciosa vs no infecciosa | 32% (14/44) vs 42,2% (212/502) | NS |
| Paciente posquirúrgico vs no posquirúrgico | 50% (32/64) vs 40,2% (194/482) | NS |
| TOT vs TRAQ | 44% (198/450) vs 29,2% (28/96) | < 0,01 |
| VM vs tubo en T | 41,7% (195/468) vs 39,7% (31/78) | NS |
| Nutrición enteral o no | 42% (179/426) vs 39,2% (47/120) | NS |
Nota: 546 determinaciones totales.
Respecto a los índices de gravedad, los pacientes colocados a menos de 30o vs los “bien posicionados” presentaban ISS de 33±8 vs 29±7 y APACHE 26±9 vs 21±7 (p>0,001). No hubo diferencias con el EuroSCORE (10±7 vs 13±7).
La experiencia profesional en UCI de los enfermeros responsables de los pacientes a los que se evaluaba el cabecero fue: un 13% (72) para menos de 1 año de experiencia; un 44% (243), entre 1 y 5 años; un 13% (70), entre 6 y 10 años, y un 30% (168) para más de 10 años.
La asociación entre las características recogidas de enfermería y el grado de cumplimiento del estándar pueden verse reflejadas en la tabla 4.
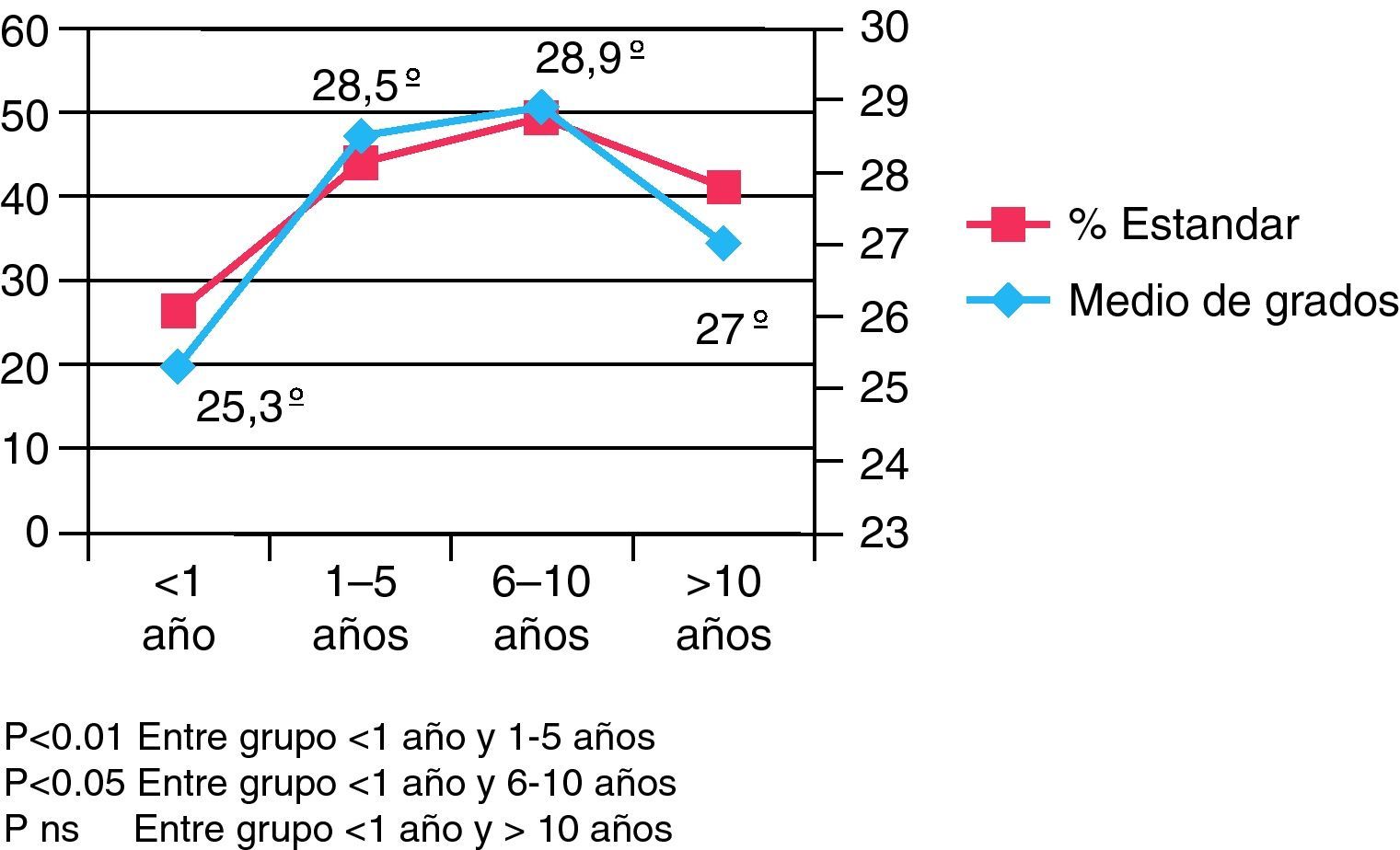
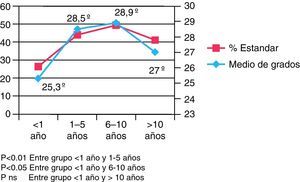
Como puede apreciarse en la figura 3, tanto si analizamos el porcentaje de cumplimentación del estándar como si evaluamos la media de los ángulos de los cabeceros por cada categoría de experiencia profesional, los que llevan menos de 1 y más de 10 años los ponen más bajos que los subgrupos de entre 1 y 10 años (p<0,05).
Respecto a la percepción del auditor, la media de ángulos obtenidos relacionadas con el “sí” previo fue de 31,9o±5,4o y la del “no” previo fue de 22,7o±5o (p<0,001).
Asimismo exploramos la capacidad diagnóstica de este método, y se obtuvo una sensibilidad de 91,6%, una especificidad del 72,5%, un valor predictivo positivo (VPP) del 70,2% y un valor predictivo negativo (VPN) del 92,4% (tabla 5).
El porcentaje de cumplimentación del cuestionario fue del 93% (87). El 12% (10) de los enfermeros encuestados tenían menos de 1 año de experiencia en UCI, el 45% (39), de 1–5 años; el 19% (17), 6–10 años, y el 24% (21), más de 10 años.
Respecto a los ítems de la encuesta, el 97,9% (85) aseguró conocer el estándar de calidad de “mantener al paciente en 30–45o” y el 89% (77), cumplirlo. Hubo un 9% (8) que reconoció no saber si lo cumplía. Referente al método que utilizaban y sugerencias para mejorar este indicador de proceso, la estimación visual o el llamado “método de cálculo a ojo o estimación visual” se utilizó en el 97,2% (84) de los casos y las sugerencias más repetidas fueron utilizar métodos objetivos (38%; 33) como tener camas con medidores de grados o aparatos que lo midan y protocolizar el cuidado (4%; 3).
DiscusiónEl hallazgo principal de nuestro estudio es que tanto el porcentaje de cumplimentación del estándar a 30–45o (40,9%) como el promedio de grados obtenidos (28o±7o, y en conectados a VM, 27,6o±7o) muestran un baja adherencia a pesar de estar recomendadas por las guías. En otros estudios, los resultados son similares o incluso inferiores27–31 correspondiendo a fases iniciales de estudios de intervención.
Los pacientes neurocríticos muestran menor cumplimiento del estándar, con respecto a los pacientes no neurocríticos. Esto puede deberse a que hemos incluido en esta entidad a pacientes con procesos traumáticos (traumatismo craneoencefálico) que pueden tener asociados otros tipos de traumatismos (pelvianos, abdominales, ortopédicos…) que dificulten la elevación del cabecero. Aunque nosotros no encontramos diferencias entre los cabeceros con el resto de las enfermedades estudiadas, como en otras series32, Lyerla et al29, en un estudio cuasiexperimental, sí que observan que los cabeceros de los pacientes respiratorios están más elevados y el de los pacientes con afección abdominal, más bajos, por tener estos últimos menos sondas nasogástricas y nutrición enteral.
Hemos encontrado, al igual que en el estudio de Evans33, una relación inversa entre las puntuaciones de gravedad, a excepción del EuroSCORE, y el nivel medio de ángulos obtenidos, si bien no se ajustan a todas las mediciones ya que el ISS ha valorado afección traumática y el EuroSCORE, enfermedad quirúrgica cardíaca. Los pacientes más graves inicialmente están más sedados, no nos demandan cambios en la elevación del cabecero e incluso parecen más estables si los mantenemos más bajos que aquellos que están más despiertos, que empiezan a decidir su propia comodidad y a conectar con el medio.
Y en este sentido, también hemos encontrado diferencias entre los pacientes con cánula y los que tienen TOT; los primeros están más bajos. Es probable que estén en fase menos aguda, e incluso se haya empezado a movilizarlos al sillón, con lo que en la cama permanecen menos reclinados, buscando máxima comodidad.
A pesar de que en el grado de cumplimentación del estándar, entre pacientes con y sin nutrición enteral, no hay diferencias, como en el trabajo de Grap et al32, sí que existen entre las medias de los ángulos, estando más elevados los que tienen nutrición enteral, aunque clínicamente poco relevantes. Lyerla et al29 determinan como factor predictor de cabecero elevado ser portador de sonda nasogástrica para recibir nutrición enteral.
No hemos detectado diferencias en los grados de los cabeceros en función de los turnos, al igual que en otros estudios29. La percepción de los evaluadores es que movemos poco a los pacientes y salvo que precisen un cambio postural, aseo o traslado para alguna prueba, modificamos poco los cabeceros. También apoya este argumento el hecho de que entre la primera determinación y la segunda no hubo cambios significativos.
Respecto a los días de la semana y los grados, no se observan diferencias estadísticamente significativas, en probable relación con ser un mes con bastantes festivos en días laborables.
Los resultados obtenidos sobre los subgrupos de profesionales según experiencia señalan que hay que seguir formando y concienciando a la plantilla. Y que, probablemente, las enfermeras más expertas no busquen tanto la exactitud en los grados, sino analizar más riesgos en el paciente34.
La percepción previa del auditor sobre si el cabecero que evaluar está dentro de la medida correcta obtuvo una buena aproximación. En otros estudios, observan que si se entrena al “ojo”, mejoran la estimaciones, aunque no encuentran asociación con variables sociodemográficas y laborales, según Dillon et al34. Sin embargo, Hiner et al35 concluyen que las enfermeras participantes en ese estudio subestiman más los ángulos que los médicos.
El planteamiento previo de saber si está el cabecero correcto o no y la posterior comprobación con un flexómetro o cinta métrica es un buen ejercicio para entrenarse.
Respecto al análisis de la validez de la percepción previa como prueba diagnóstica, encontramos una alta sensibilidad y aceptable especificidad. Los valores predictivos positivo y negativo obtenidos nos alertan de que, si bien nuestra percepción subjetiva de que no se cumpla el estándar es buena (VPN, 92,4%), cuando creemos que el cabecero de la cama está en posición correcta, casi en un tercio de las veces nos equivocamos (VPP, 70,2%), por lo que debemos comprobarlo y realizar una medición.
Casi la totalidad de los enfermeros encuestados conocen que mantener el cabecero en 30–45o es un indicador de calidad y aunque el 97% no lo mide de forma objetiva, el 89% cree cumplirlo. Similares resultados se obtienen en otros estudios30,35,36. Deberíamos plantearnos registrar los grados en la historia clínica, lo que obligaría a esforzarnos para buscar la máxima objetividad, y en caso de seguir utilizando el método “a ojo”, aumentar el entrenamiento.
Cabe reseñar que, aunque hayamos aleatorizado el momento de las mediciones, los resultados no nos aseguran que los cabeceros se hayan mantenido así la mayor parte del tiempo pues no ha sido una medición continua, tal y como objetivó Van Nieuwenhoven et al25, en el que a pesar de que su objetivo era mantener al grupo de intervención en 45o, la realidad fue que no se consiguió durante el 85% del tiempo del estudio. La medición continua reveló una media de 28o.
Además, hemos incluido a todos los pacientes con vía aérea artificial, estuvieran conectados a VM o en tubo en T en el momento de las determinaciones, y en otros estudios sólo analizan a pacientes en ventilación mecánica, ya que el estándar se dirige más a ellos.
En el practice alert de la AACN17 de control de elevación del cabecero, se recomienda seleccionar tres determinaciones al día espaciadas cada 8 h, y nosotros hemos realizado dos determinaciones por turno.
ConclusionesAunque elevar el cabecero 30–45o es una recomendación repetida en múltiples guías y los profesionales entrevistados lo conocen, es una intervención infrautilizada.
Las determinaciones en pacientes neurocríticos muestran menor cumplimiento del estándar que en los pacientes no neurocríticos.
El cumplimiento de los subgrupos de profesionales más nuevos y más experimentados es menor, lo que indica que hay que insistir en la formación y en la concienciación. Evitar exceso confianza.
La percepción previa como prueba diagnóstica presenta un elevado VPN; sin embargo, parece insuficiente ya que, cuando predecimos que los cabeceros están bien elevados, nos equivocamos una de cada tres veces.
El análisis de la situación ha sido nuestro punto de partida. Se han empezado a implementar mejoras y, a pesar de que el grado de cumplimiento está lejos del recomendado por la SEMICYUC, está en nuestras manos mejorarlo para alcanzar una mayor excelencia del cuidado de nuestros pacientes.