Conocer el significado que atribuyen pacientes adultos y sus familias a la ausencia familiar durante la atención de urgencia.
MétodoEstudio cualitativo siguiendo la propuesta de la teoría fundamentada con recogida de datos en 2 unidades públicas de urgencias hospitalarias, localizadas en el sur de Brasil. Se llevaron a cabo 15 entrevistas con pacientes y 15 entrevistas con familiares durante los meses de octubre de 2016 a febrero de 2017. Los datos fueron analizados siguiendo el método comparativo contante.
ResultadosLos pacientes y familiares vivencian la ausencia familiar en la atención de urgencia como un proceso de sufrimiento causado por la separación del binomio familia-paciente; por la falta de entendimiento acerca de los motivos que justifican la exclusión familiar, y por enfrentarse a la situación con resignación.
ConclusiónLa urgencia per se conlleva un sufrimiento en el paciente y sus familiares; este sufrimiento se intensifica cuando la familia es apartada y no puede acompañar al paciente durante la atención de urgencia. En vista de estos resultados, es necesario desarrollar estrategias y políticas sanitarias que contribuyan a la atención integral de pacientes y familias en unidades de urgencias hospitalarias.
To understand what the absence of the family during emergency care means to adult patients and their families to.
MethodA grounded theory study was conducted in two emergency units of two public hospitals in southern Brazil. From October 2016 to February 2017, 15 interviews with patients and 15 with family members were carried out. The data were analyzed following the comparative method.
ResultsThe patients and families experienced the absence of the family in emergency care as a process of suffering caused by the separation of patient and family; they did not understand the reasons for family exclusion, and were resigned to the situation.
ConclusionUrgent care per se entails suffering in patients and their relatives; this suffering intensifies when the family is separated and cannot accompany the patient during emergency care. These results show the need to develop health strategies and policies that contribute to the comprehensive care of patients and families in hospital emergency units.
A pesar del respaldo de las entidades científicas y de la creciente evidencia que apoya la presencia de la familia durante la atención de urgencia, las actitudes y opiniones de los profesionales sanitarios siguen influyendo negativamente para promover esta práctica. Los pacientes desean estar con sus seres queridos durante la atención de urgencia; por su parte, los familiares, al permanecer en la sala de espera de urgencias, se sienten preocupados principalmente por la posibilidad de que el paciente muera solo sin poder despedirse o necesite de apoyo emocional/espiritual durante la estancia en urgencias.
¿Qué aporta?Los pacientes adultos y familiares perciben y describen la ausencia familiar durante la atención de urgencia como una experiencia de sufrimiento causada por la separación del binomio familia-paciente; por la falta de entendimiento acerca de los motivos que justifican la exclusión familiar, y por enfrentarse a la situación con resignación.
Implicaciones del estudioLos hallazgos de este estudio demuestran la necesidad de promover una atención centrada en el paciente y familia en las unidades de urgencias hospitalarias. Para ello se requiere el desarrollo de estrategias, infraestructuras y políticas sanitarias a favor de la presencia familiar en los servicios de urgencias.
Tradicionalmente, los equipos médicos y de enfermería están acostumbrados a considerar a los familiares como visitantes de los servicios de salud, y no como personas preocupadas por sus seres queridos enfermos y deseosas por participar de los procesos de enfermedad, tratamiento, recuperación e incluso muerte1. De hecho, algunos autores concluyen que los profesionales de cuidados críticos e intensivos, por lo general, no trasladan a la práctica clínica un cuidado centrado en la familia (CCF) que incluye la implementación de valores como la dignidad y el respecto, la información compartida, y la participación y colaboración familiar2.
Por ello, comúnmente, durante la atención de urgencia —con realización de procedimientos invasivos y/o esfuerzos de reanimación cardiopulmonar— los familiares tienen prohibido permanecer en la sala de urgencias (SU)3. En las últimas décadas, sin embargo, la permisividad para que miembros de la familia acompañen al paciente en la atención de urgencia ha sido respaldada por entidades profesionales y sociedades científicas de cuidados críticos1,4,5 y a la vez ha motivado, de forma creciente, la atención de los investigadores sobre esta temática6-9. También han surgido iniciativas para humanizar la asistencia sanitaria —como por ejemplo el proyecto HUCI (Humanizando los Cuidados Intensivos) en el contexto español— que pretenden demostrar que el cambio en los procesos hacia un modelo humanista, con las personas/familias en el centro, conlleva la excelencia en los cuidados10,11.
Desde finales de la década de los ochenta, cuando se publicó el primer relato sobre la presencia de la familia en la atención de urgencia12, el tema ha sido estudiado desde diferentes abordajes y perspectivas. Los hallazgos de las investigaciones ponen de manifiesto los beneficios de la presencia familiar, tales como promover mayor tranquilidad y satisfacción a los familiares al constatar que «todo lo posible» se hizo por el paciente3,13-15; ayudar a las familias a comprender la gravedad de los eventos que amenazan la vida6,7,16; fomentar el soporte emocional para pacientes y familiares8,17; orientar a las familias en el proceso de toma de las mejores decisiones sobre la atención y el tratamiento del paciente18,19, y facilitar el proceso de duelo de los familiares15,20. Todo esto se relaciona con el CCF, pues se parte de la premisa que la familia es un elemento fundamental en el cuidado de sus miembros y que el aislamiento social es un factor de riesgo para el sufrimiento de la familia, en especial en situaciones críticas. Así, es recomendable que los profesionales promuevan las redes de apoyo y la cercanía de las relaciones familiares que existen entre la mayoría de los pacientes y sus familias2.
Sin embargo, a pesar del respaldo de las entidades científicas y de la creciente evidencia que apoya la referida práctica, las actitudes y opiniones de los profesionales sanitarios siguen influyendo negativamente para promover la presencia de la familia en la atención de urgencia. De tal manera que la mayoría de las unidades de urgencias en el mundo no permiten la presencia familiar. Principalmente, porque médicos y enfermeros entienden que antes de modificar la práctica clínica se debe disponer de un mayor conocimiento acerca de los pros y contras de la presencia familiar en urgencias21-23.
Cabe señalar que cada vez se dispone de más información sobre las opiniones de los profesionales, así como de los propios pacientes y familiares. Varios estudios han identificado las creencias, actitudes y preferencias de los profesionales sanitarios con relación a la presencia familiar y sus efectos sobre los pacientes, las familias y la dinámica del servicio13,14,20. También se ha investigado acerca del deseo de los pacientes de poder estar con sus seres queridos durante la atención de urgencia, por creer en sus beneficios7,9. Asimismo, las investigaciones sobre las experiencias de los familiares muestran que estos, al permanecer en la sala de espera, se sienten preocupados por la posibilidad de que el paciente muera solo sin poder despedirse22. Sin embargo, no existe evidencia que describa el proceso social, dinámico y complejo que pacientes adultos y familiares vivencian conjuntamente frente a la ausencia de la familia durante la atención de urgencia. Por ello, la presente investigación busca responder a la siguiente pregunta: ¿Cuál es el significado que atribuyen pacientes adultos y sus familias a la ausencia familiar durante la atención de urgencia?
MétodoSe llevó a cabo un estudio cualitativo desde la perspectiva de la teoría fundamentada24. El escenario de investigación fue la SU de 2 centros sanitarios ubicados en 2 ciudades distintas del Paraná, en el sur de Brasil.
Ambos servicios son gestionados por el sistema público de salud, atienden a pacientes graves de forma ininterrumpida y no poseían durante la recogida de datos ningún tipo de políticas institucionales o rutinas sistematizadas que permitieran la presencia de la familia durante la atención de urgencia, aunque por lo general se permite la visita familiar 2 veces al día durante 30 minutos. Se optó por realizar la investigación en estos 2 servicios porque existen diferencias en lo que se refiere a la localidad geográfica y social de la población que los utiliza, así como por las diferencias en la estructura física, perfil profesional y cuadros clínicos atendidos. Por ejemplo, una de las unidades está vinculada a un hospital universitario que es referencia para 30 municipios, cuenta con un médico, un médico residente, un enfermero y 2 técnicos en enfermería y atiende aproximadamente a 7 pacientes/día, principalmente personas jóvenes, víctimas de trauma y violencia, y en situación de gran gravedad. El tiempo medio de permanencia de los pacientes en la unidad de urgencia es de 3 días. Sin embargo, la segunda SU seleccionada para este estudio pertenece a una unidad de pronta atención (UPA) municipal, cuenta con un médico, un enfermero y un técnico en enfermería, que prestan asistencia a cerca de 6 personas/día, principalmente, a pacientes ancianos con enfermedades crónicas y pluripatológicos que ingresan por empeoramiento del cuadro clínico. En esta unidad los pacientes suelen quedarse como máximo 24h, pues si necesitan de cuidados especializados, son transferidos a otros servicios.
La recogida de datos —realizada entre octubre de 2016 y febrero de 2017— se basó en entrevistas semiestructuradas presenciales con pacientes y familiares. Las entrevistas se llevaron a cabo entre una y poco más de 24h después del ingreso del paciente en la SU y su duración osciló entre 16 y 65 minutos. Aunque algunas entrevistas fueron breves, desde el primer contacto entre investigador y entrevistado se fomentó una relación de confianza, por lo que los participantes contaron sus experiencias abiertamente. Únicamente hubo 2 entrevistas realizadas a pacientes ingresados que duraron menos de 30 minutos, y esto se debió a la situación delicada de salud de los participantes. Las entrevistas empezaron con la siguiente cuestión: «Me gustaría saber cuál es su percepción sobre el hecho de no estar permitida la presencia de la familia en la sala de urgencias durante la atención de salud».
La muestra se compuso de 30 participantes: 15 pacientes y 15 familiares. Los criterios de inclusión para la participación de los pacientes fueron: tener más de 18 años, estar en observación/ingresado en la SU de una de las 2 unidades participantes y no presentar trauma, agravio o enfermedad que impidiera la interpretación y/o la respuesta a las preguntas. Los criterios de inclusión para los familiares fueron: tener más de 18 años y presentar lazo afectivo con un paciente atendido en la SU. Aquellos pacientes y familiares que no estaban en condiciones psicológicas o emocionales para contestar a las preguntas fueron excluidos.
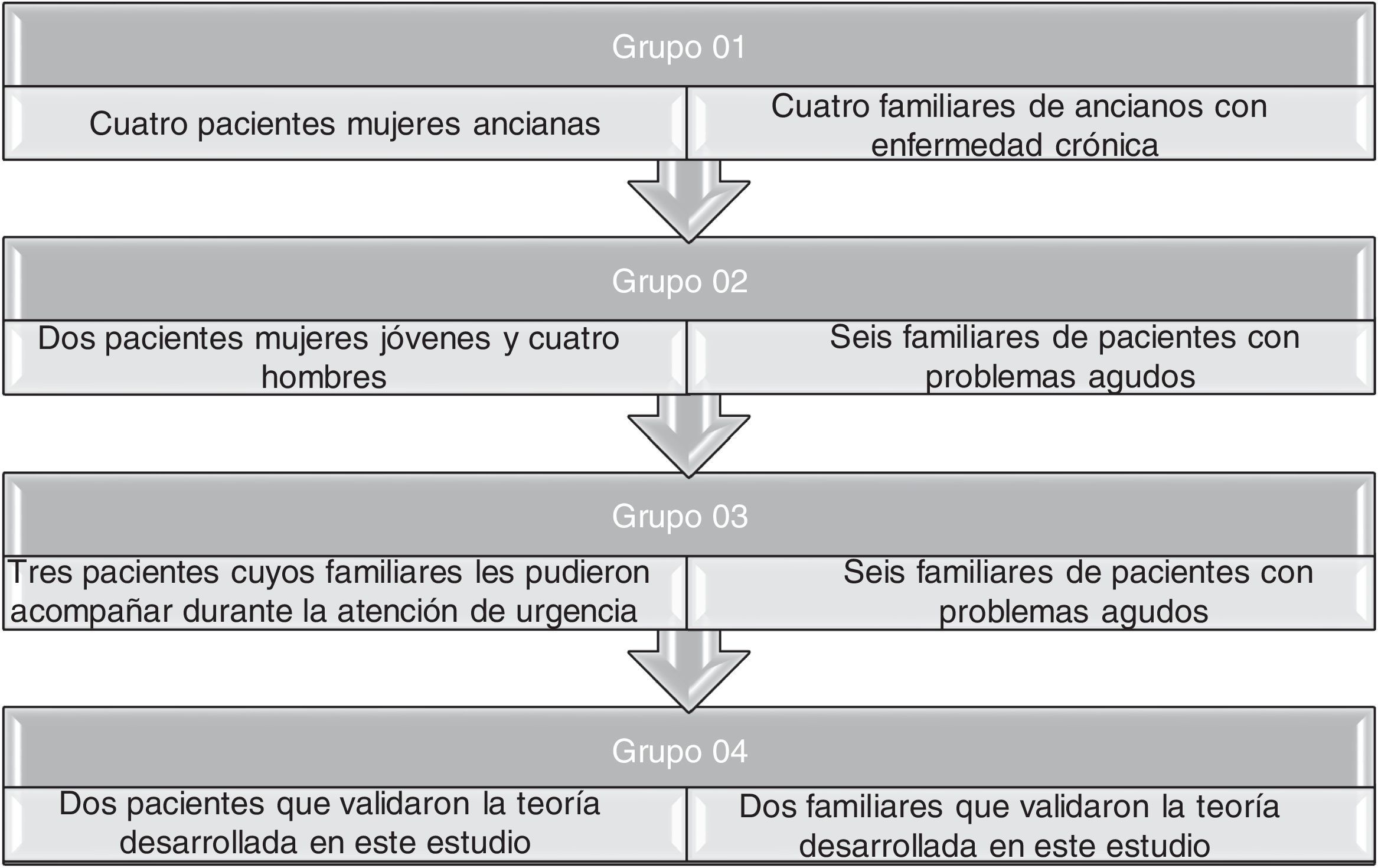
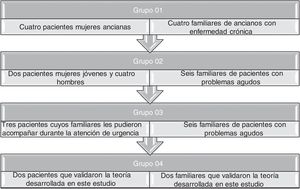
Siguiendo las premisas de la teoría fundamentada24, se utilizó el muestreo teórico para guiar la recogida de datos hasta alcanzar la saturación teórica con un total de 30 participantes. Inicialmente se comenzó con un muestreo intencional que fue evolucionando, posteriormente, hacia un muestreo teórico en función de la teoría emergente. Los grupos del muestreo teórico se presentan en la figura 1.
A través del método comparativo constante, se realizaron las entrevistas concomitantes al análisis de los datos y la formación de los grupos de muestreo teórico. Todas las entrevistas fueron grabadas en audio y después transcritas, editadas, codificadas y comparadas una a una. El texto de cada entrevista fue transcrito y leído simultáneamente para comprender globalmente su contenido y, a continuación, comenzar el proceso de codificación abierta que fue realizado con apoyo del software QDA Miner®. Durante esta fase se inició la construcción de memorandos y diagramas.
A medida que el proceso analítico avanzaba, se inició la codificación axial, con la comparación entre los códigos de las entrevistas; esto facilitó que dichos códigos fueran agrupados por similitudes y diferencias conceptuales, lo que permitió la identificación de las propiedades conceptuales de las categorías por medio del establecimiento de los conceptos temporales. A posteriori, la codificación selectiva permitió la densificación de las categorías y la identificación de la categoría central.
Siguiendo la recomendación de Corbin y Strauss24, se llegó a la saturación teórica de los datos, y por ello a detener la búsqueda de nuevos informantes, cuando se observó que la información se repetía o cuando los nuevos relatos no aportaban nuevos elementos para la mejor comprensión del fenómeno bajo estudio.
Sobre la calidad y rigor de la investigación, cabe señalar que el análisis de los datos fue llevado a cabo en una primera fase por el investigador principal (MSB), quien utilizó la reflexividad y la suspensión previa de ideas durante todo el proceso de análisis. Posteriormente los resultados del análisis se compartieron con el resto del equipo de investigadores, y cuando había dudas o contrastes en la interpretación de los datos, el equipo discutía el proceso analítico e interpretativo hasta alcanzar un consenso. De esta manera se logró la confirmabilidad en el análisis de los datos. Además, la triangulación de fuentes de datos por medio del empleo de un muestreo teórico ayudó a alcanzar un grado óptimo de transferibilidad. Es decir, la obtención de información de pacientes y familiares atendidos en diferentes unidades de urgencia, de diferente edad y sexo, y con diferente diagnóstico, aportó diversidad de circunstancias. Estas estrategias fueron importantes para asegurar el rigor metodológico de la presente investigación.
Con respecto a los aspectos éticos, este estudio fue desarrollado de conformidad con las directrices de la Declaración de Helsinki y la Resolución 466/12 del Consejo Nacional de Salud de Brasil, con aprobación del Comité de Ética en Investigación de la institución signataria. El derecho a la libre participación y el anonimato fueron garantizados a todos los entrevistados, que leyeron y firmaron el consentimiento informado. Los principios de beneficencia, no maleficencia y justicia también fueron respetados. En la presentación de los resultados, los participantes fueron identificados por el grupo de muestreo teórico al cual pertenecían, seguido de la palabra «paciente» o «familiar» y también por el número secuencial de realización de la entrevista.
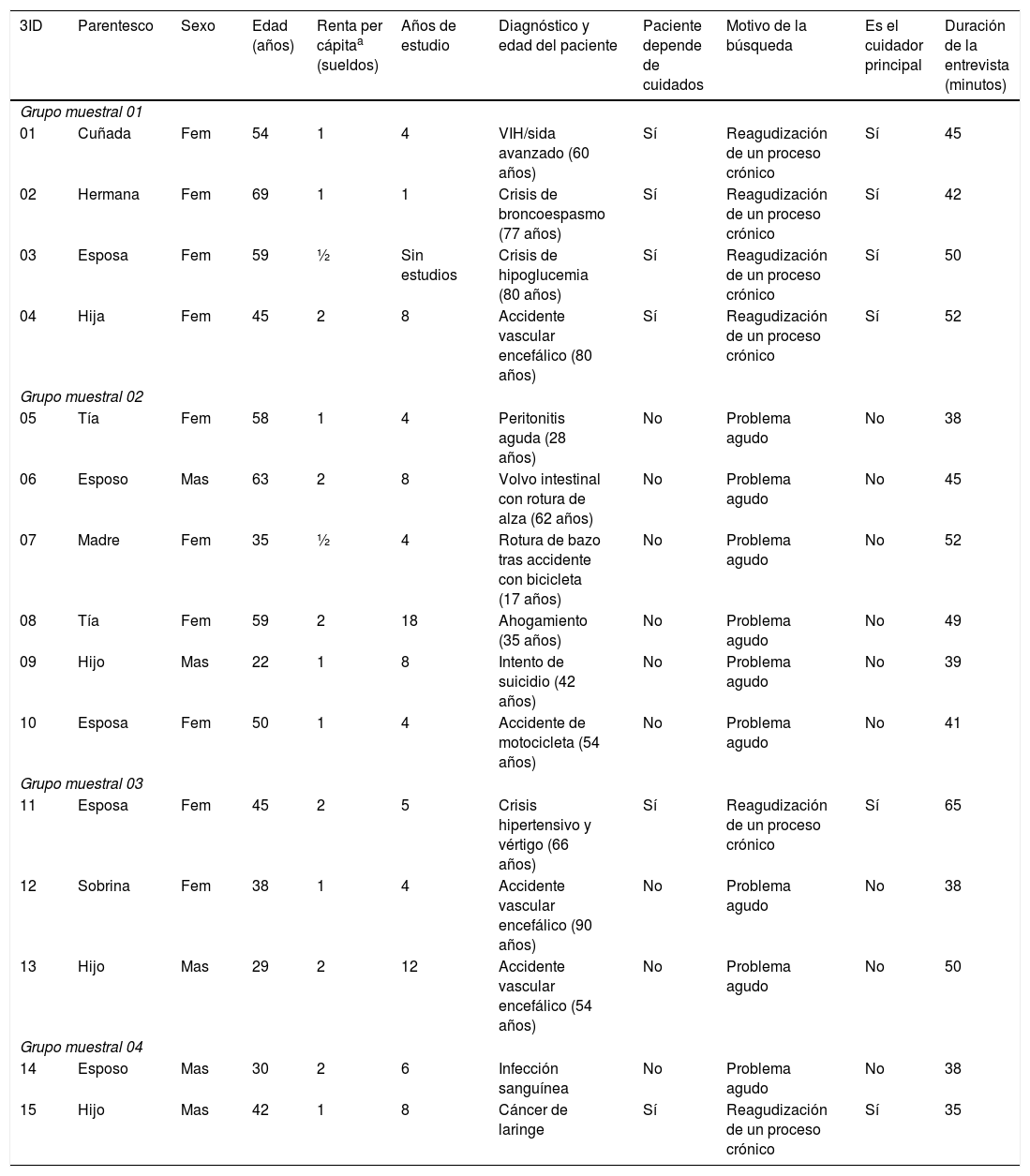
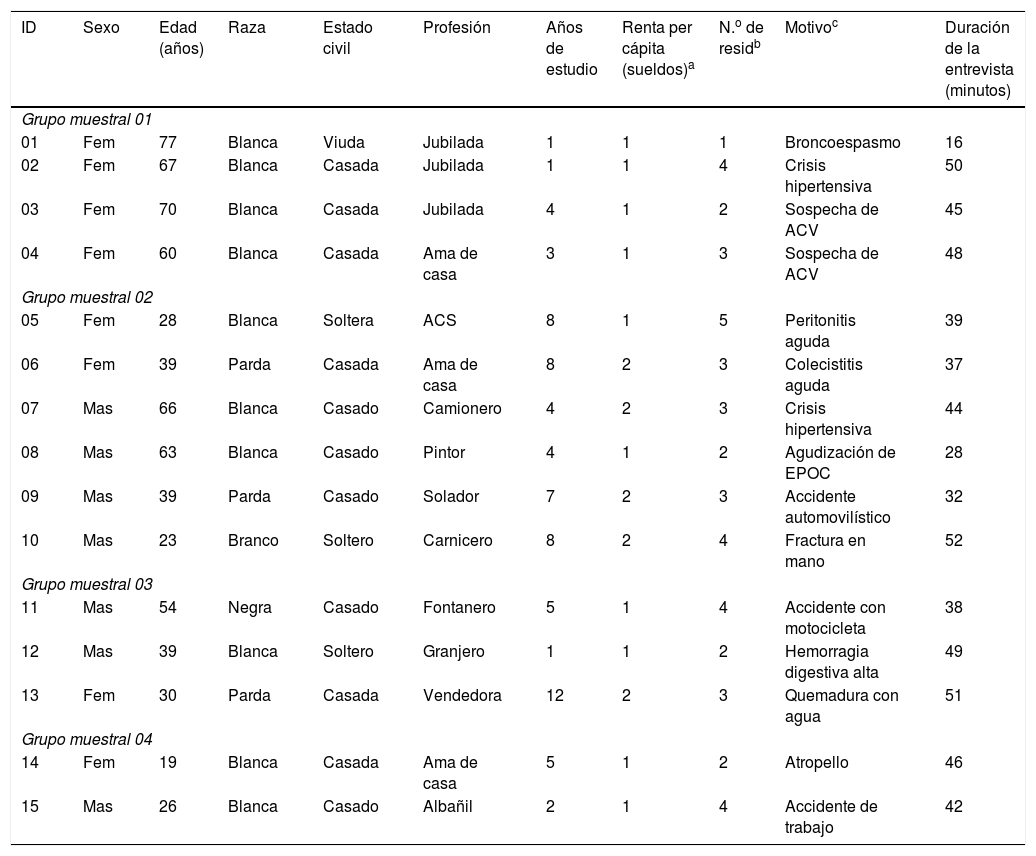
ResultadosParticiparon un total de 30 personas, de las cuales 15 fueron pacientes y 15 familiares, y sus características están sintetizadas en las tablas 1 y 2.
Caracterización social de los familiares. Maringá, Paraná, Brasil, 2017
| 3ID | Parentesco | Sexo | Edad (años) | Renta per cápitaa (sueldos) | Años de estudio | Diagnóstico y edad del paciente | Paciente depende de cuidados | Motivo de la búsqueda | Es el cuidador principal | Duración de la entrevista (minutos) |
|---|---|---|---|---|---|---|---|---|---|---|
| Grupo muestral 01 | ||||||||||
| 01 | Cuñada | Fem | 54 | 1 | 4 | VIH/sida avanzado (60 años) | Sí | Reagudización de un proceso crónico | Sí | 45 |
| 02 | Hermana | Fem | 69 | 1 | 1 | Crisis de broncoespasmo (77 años) | Sí | Reagudización de un proceso crónico | Sí | 42 |
| 03 | Esposa | Fem | 59 | ½ | Sin estudios | Crisis de hipoglucemia (80 años) | Sí | Reagudización de un proceso crónico | Sí | 50 |
| 04 | Hija | Fem | 45 | 2 | 8 | Accidente vascular encefálico (80 años) | Sí | Reagudización de un proceso crónico | Sí | 52 |
| Grupo muestral 02 | ||||||||||
| 05 | Tía | Fem | 58 | 1 | 4 | Peritonitis aguda (28 años) | No | Problema agudo | No | 38 |
| 06 | Esposo | Mas | 63 | 2 | 8 | Volvo intestinal con rotura de alza (62 años) | No | Problema agudo | No | 45 |
| 07 | Madre | Fem | 35 | ½ | 4 | Rotura de bazo tras accidente con bicicleta (17 años) | No | Problema agudo | No | 52 |
| 08 | Tía | Fem | 59 | 2 | 18 | Ahogamiento (35 años) | No | Problema agudo | No | 49 |
| 09 | Hijo | Mas | 22 | 1 | 8 | Intento de suicidio (42 años) | No | Problema agudo | No | 39 |
| 10 | Esposa | Fem | 50 | 1 | 4 | Accidente de motocicleta (54 años) | No | Problema agudo | No | 41 |
| Grupo muestral 03 | ||||||||||
| 11 | Esposa | Fem | 45 | 2 | 5 | Crisis hipertensivo y vértigo (66 años) | Sí | Reagudización de un proceso crónico | Sí | 65 |
| 12 | Sobrina | Fem | 38 | 1 | 4 | Accidente vascular encefálico (90 años) | No | Problema agudo | No | 38 |
| 13 | Hijo | Mas | 29 | 2 | 12 | Accidente vascular encefálico (54 años) | No | Problema agudo | No | 50 |
| Grupo muestral 04 | ||||||||||
| 14 | Esposo | Mas | 30 | 2 | 6 | Infección sanguínea | No | Problema agudo | No | 38 |
| 15 | Hijo | Mas | 42 | 1 | 8 | Cáncer de laringe | Sí | Reagudización de un proceso crónico | Sí | 35 |
Fem: femenino; ID: identificación; Mas: masculino; VIH/sida: virus de la inmunodeficiencia humana/síndrome de inmunodeficiencia adquirida.
Caracterización social de los pacientes. Maringá, Paraná, Brasil, 2017
| ID | Sexo | Edad (años) | Raza | Estado civil | Profesión | Años de estudio | Renta per cápita (sueldos)a | N.o de residb | Motivoc | Duración de la entrevista (minutos) |
|---|---|---|---|---|---|---|---|---|---|---|
| Grupo muestral 01 | ||||||||||
| 01 | Fem | 77 | Blanca | Viuda | Jubilada | 1 | 1 | 1 | Broncoespasmo | 16 |
| 02 | Fem | 67 | Blanca | Casada | Jubilada | 1 | 1 | 4 | Crisis hipertensiva | 50 |
| 03 | Fem | 70 | Blanca | Casada | Jubilada | 4 | 1 | 2 | Sospecha de ACV | 45 |
| 04 | Fem | 60 | Blanca | Casada | Ama de casa | 3 | 1 | 3 | Sospecha de ACV | 48 |
| Grupo muestral 02 | ||||||||||
| 05 | Fem | 28 | Blanca | Soltera | ACS | 8 | 1 | 5 | Peritonitis aguda | 39 |
| 06 | Fem | 39 | Parda | Casada | Ama de casa | 8 | 2 | 3 | Colecistitis aguda | 37 |
| 07 | Mas | 66 | Blanca | Casado | Camionero | 4 | 2 | 3 | Crisis hipertensiva | 44 |
| 08 | Mas | 63 | Blanca | Casado | Pintor | 4 | 1 | 2 | Agudización de EPOC | 28 |
| 09 | Mas | 39 | Parda | Casado | Solador | 7 | 2 | 3 | Accidente automovilístico | 32 |
| 10 | Mas | 23 | Branco | Soltero | Carnicero | 8 | 2 | 4 | Fractura en mano | 52 |
| Grupo muestral 03 | ||||||||||
| 11 | Mas | 54 | Negra | Casado | Fontanero | 5 | 1 | 4 | Accidente con motocicleta | 38 |
| 12 | Mas | 39 | Blanca | Soltero | Granjero | 1 | 1 | 2 | Hemorragia digestiva alta | 49 |
| 13 | Fem | 30 | Parda | Casada | Vendedora | 12 | 2 | 3 | Quemadura con agua | 51 |
| Grupo muestral 04 | ||||||||||
| 14 | Fem | 19 | Blanca | Casada | Ama de casa | 5 | 1 | 2 | Atropello | 46 |
| 15 | Mas | 26 | Blanca | Casado | Albañil | 2 | 1 | 4 | Accidente de trabajo | 42 |
ACS: agente comunitaria de salud; ACV: accidente cerebrovascular; EPOC: enfermedad pulmonar obstructiva crónica; Fem: femenino; ID: identificación; Mas: masculino.
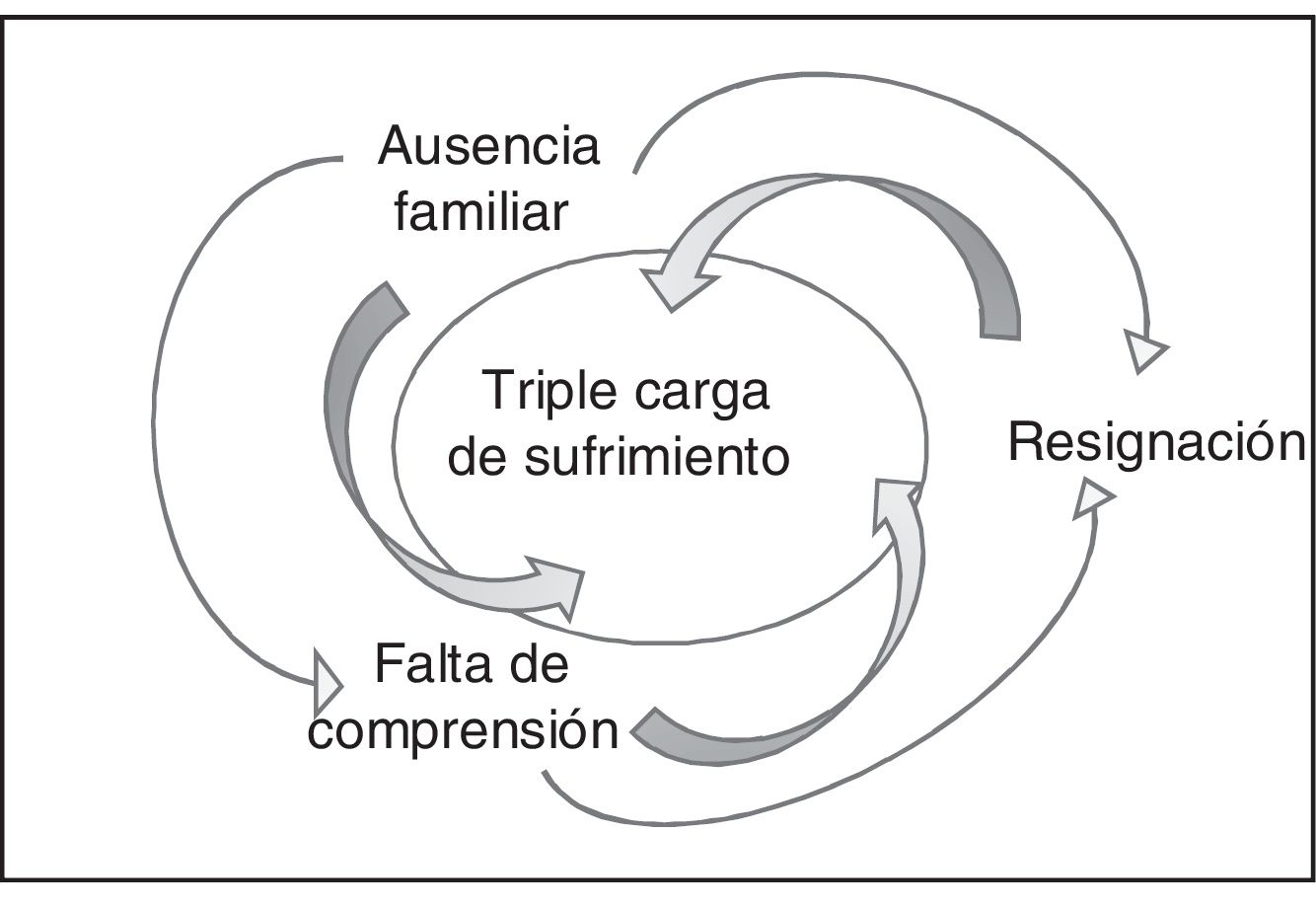
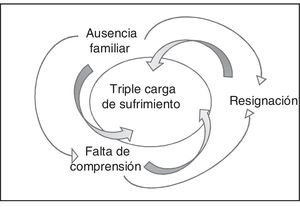
A continuación, se presentan los resultados de este estudio de teoría fundamentada cuya categoría central es: «La ausencia familiar en la atención de urgencia conlleva una triple carga de sufrimiento» y se relaciona con las siguientes 3 categorías principales: «sufriendo con la ausencia familiar; «sufriendo por la falta de comprensión sobre la ausencia de la familia»; y «sufriendo por la resignación frente a la ausencia familiar».
La ausencia familiar en la atención de urgencia conlleva una triple carga de sufrimientoLa vivencia del proceso de ausencia familiar durante la atención de urgencia conlleva sufrimiento tanto para pacientes como para familiares. El concepto de sufrimiento se caracteriza por las repercusiones negativas a partir de la separación física del binomio paciente-familia, tales como exacerbación de dudas, incertidumbres, miedo y angustia, materializado por el relato verbal de sufrimiento, llanto y expresión facial y corporal de inquietud y preocupación, para ambos (pacientes y familias). Este sufrimiento se intensifica por la falta de entendimiento acerca de los motivos que justifican la exclusión familiar y por enfrentarse a la situación con resignación (fig. 2). Es decir, los pacientes y familiares aceptan las decisiones de los profesionales, aunque no entienden los motivos verdaderos que justifican la prohibición de la familia en la atención de urgencia, y prefieren «acatar las órdenes» para que el paciente no sufra represalias o descuido por parte del equipo sanitario.
En este sentido, hay un poder simbólico que la unidad y sus profesionales proyectan sobre los pacientes y familiares que se relaciona con una actitud pasiva frente a la prohibición de la familia de estar cerca del paciente durante la atención de urgencia. El hecho de no oponerse a esta situación les ocasiona más sufrimiento, pues la sensación de resignación es lo que los mantiene inactivos frente a la imposición de no poder permanecer juntos como familia.
Sufriendo con la ausencia familiarLa ausencia de las familias en la atención de urgencia conlleva consecuencias negativas, tanto para pacientes como para familiares. Entre las consecuencias de los pacientes, constan la exacerbación de las dudas con relación a la asistencia y el empeoramiento del sufrimiento que ya estaba siendo experimentado como consecuencia de la enfermedad aguda y grave.
[...] A la hora del dolor y del sufrimiento no hay cosa peor que estar y verse solo, sin nadie de la familia. Porque uno lo pasa mal y llega aquí a esta sala solo, con personas extrañas, tú con dolor, sin saber qué es lo que va a pasar. ¡Es muy difícil! (G2, Paciente 06).
No poder estar próximo a su ser querido durante la atención de urgencia también acarrea consecuencias para los familiares. Angustia, preocupación, pesimismo sobre la situación forman parte del proceso de vivir esa experiencia, especialmente cuando los familiares carecen de información sobre el cuadro clínico y pronóstico del paciente.
[...] La gente permanece allí afuera y se está preocupada, nadie me llamó para charlar, nadie me dio información, he venido aquí afuera [recepción de la unidad] y aquí me he quedado, sin saber nada más. La gente se queda allí, preguntándose: Dios mío ¿estará bien [la paciente]? Por eso me gustaría estar con ella (G1, Familiar 02 - hermana).
Al permanecer apartado de la SU, el familiar no tiene posibilidad de mantener contacto visual con el paciente, de acompañarle, y de comprender la atención recibida, lo que contribuye a que el sufrimiento y el deseo por estar más cerca se intensifiquen.
[...] Mientras lo veía a él acostado, yo sabía que estaba todo bien, pero cuando entraron con él [en la SU] no supe nada más. Hasta pensé que le habían llevado para la UCI, porque la enfermera me dijo que podría tener un derrame. ¿Y si esto ha pasado de verdad? Me duele mucho, no quería estar alejada de él [...] (G3, Familiar 11 - esposa).
En ocasiones, cuando los pacientes no pueden contar con la presencia de sus familiares en la atención de urgencia, refieren tener la sensación de que sus derechos son violados.
[...] mi esposa se quedó un poco aquí, después le echaron para fuera. Creo que es derecho de la familia estar aquí, saber qué es lo que está ocurriendo, de cuestionar lo que se está haciendo. Pero, nadie respeta este derecho, simplemente ellos [los profesionales] llegan y nos separan, uno para cada lado. Sufre quien está aquí dentro [el paciente] como quien está allá afuera [el familiar] (G3, Paciente 13).
En este contexto particular, la sensación de «derecho violado» por la separación entre pacientes y familiares es un concepto identificado como generador de sufrimiento recíproco. Así, el sufrimiento aparece no solamente por la separación física entre familiar y paciente o por la falta de información, sino también cuando uno percibe que sus deseos y derechos, como el estar cerca de su familia en un momento de crisis, son despreciados. Frente a la experiencia del «derecho violado», los pacientes creen necesario que los profesionales de la salud utilicen estrategias que permitan a las familias, al menos durante un período de tiempo, estar con sus seres queridos en la SU o proporcionen otros medios de comunicación entre ellos, como por ejemplo, la utilización del móvil dentro de la SU.
[...] Ella no puede venir en el horario de visitas porque son 30 minutos escasos. Nosotros vivimos lejos y debido al accidente ahora estamos sin vehículo. Si ella pudiera venir y quedarse, por ejemplo, de las tres a las ocho de la tarde y entonces regresar a casa, sería mejor, más fácil (G2, Paciente 09).
[...] No puedo ni utilizar el móvil aquí dentro, el personal no me deja. Mi intención era llamar a mi casa. Mi familia, por ejemplo, no sabe lo que está pasando conmigo y yo podría llamarles, pero a los profesionales no les gusta (G2, Paciente 06).
Se observa que los pacientes y los familiares vivencian consecuencias negativas a partir de la ausencia de la familia en la atención de urgencia, especialmente la exacerbación del sufrimiento de ambos, por sentir que sus derechos fueron violados. Sin embargo, ellos mismos piensan en estrategias que permitirían a las familias tanto estar más informadas sobre la evolución del cuadro clínico de los pacientes como estar presentes en determinados períodos de tiempo en la SU.
Sufriendo por la falta de comprensión sobre la ausencia de la familiaLa ausencia familiar, además de desencadenar dudas con relación a la asistencia y el pronóstico del paciente, contribuye a la falta de comprensión acerca de los motivos que justifican la decisión del profesional de no poder estar con el paciente en la SU. Esta decisión incrementa el sufrimiento de pacientes y familiares:
[...] nadie ha venido a explicarme nada, simplemente la enfermera ha dicho que debía esperar en el pasillo. ¡Entonces, no sé por qué no puedo quedarme! (G2, Familiar 09 - hijo).
¡Muy estresado! Nos quedamos sin saber nada; no sé por qué la familia no puede quedar aquí (G2, Paciente 09).
Al no comprender los motivos que legitiman la conducta profesional de no permitir la presencia de la familia, los pacientes y familiares identifican que su situación pueda estar influenciada: a) por el recelo de que los familiares, al acompañar la atención, se pongan nerviosos o lo pasen mal y puedan entorpecer la asistencia al paciente; b) por la alta demanda de pacientes en la SU que resultaría en una gran concurrencia de acompañantes, dificultando la actuación profesional; c) por el cumplimiento de reglamentos, protocolos o normas institucionales que prohíben la presencia familiar; d) por afinidad y actitud personal de cada profesional frente a las familias, y e) por la valoración por parte de los profesionales de un perfil ideal para el familiar, caracterizado por la calma y la inmunidad a la situación.
Creo que los profesionales no nos dejan quedarnos por los procedimientos que se llevan a cabo allá dentro, que nosotros no podemos participar o, a veces, porque creen que vamos a entorpecer el servicio, la atención de los médicos. También creo que ellos tienen recelo de que las personas puedan pasarlo mal ahí adentro, complicando más la situación (G3, Familiar 13 - hijo).
[...] si cada uno se pudiera quedar con un acompañante, estaría abarrotada [la SU]. Hasta para el profesional trabajar sería más difícil (G2, Paciente 06).
Cuando se habla de familia aquí adentro, parece que los profesionales quieren que la familia esté a distancia y también, distanciarnos a nosotros de nuestra familia, no tienen mucha afinidad (G3, Paciente 11).
Si los profesionales perciben que el familiar está enfermo, inquieto o agresivo, no le dejan quedarse (G2, Familiar 08 - tía).
Aunque no entendiendo plenamente los motivos que impiden la presencia de la familia en la atención de urgencia y a pesar de identificar que esta situación conlleva la intensificación del sufrimiento, los pacientes y familiares, al relativizar y asumir el rol y conocimientos de los profesionales, entienden algunas situaciones y algunos motivos por los cuales la presencia familiar en la SU no está permitida.
Sufriendo por la resignación frente a la ausencia familiarLa decisión profesional de no permitir la presencia familiar en la SU ocasiona sufrimiento en el binomio familia-paciente; además de esto, ellos perciben con resignación que no pueden hacer nada en contra, lo que intensifica el sufrimiento. Algunos de los signos que mostraban la resignación del paciente y su familia eran: callarse, no intervenir y alejarse, conllevando la no expresión de incertidumbres y a no interactuar con el escenario y sus actores. Es posible percibir la existencia de un poder simbólico que la unidad de salud y sus profesionales poseen ante los familiares y pacientes. Este poder simbólico resulta del distanciamiento físico, cultural y emocional de los actores sociales, es decir, familia-paciente-profesionales, que a su vez se refleja en una comunicación impersonal, llena de términos científicos y que no atiende a las dudas y necesidades de pacientes y familias. Esto cohíbe cualquier pretensión de contrariar las decisiones impuestas por los profesionales. Por lo tanto, la resignación es consecuencia del poder simbólico y resulta en una percepción de indefensión por parte de los pacientes y familias. Esta indefensión percibida ocurre cuando los pacientes y sus seres queridos identifican que la ayuda, la información o la protección por parte de los profesionales no son suficientes.
No sé por qué la familia no puede quedarse. Lo único que sé es que es injusto, es triste, es nuestro derecho. Pero, no pasa nada, nosotros estamos en un sitio que no es el nuestro y tenemos que entender (G2, Paciente 08).
¿Hacer lo qué? No podemos hacer nada, no hay manera de desobedecer [en silencio bajó los ojos] (G1, Familiar 02 - hermana).
Esta resignación también es consecuencia del hecho de que pacientes y familiares se sienten ajenos al servicio de urgencias, al no sentirse acogidos e integrados en el escenario de la atención. Del mismo modo, para los familiares la SU constituye un espacio que pertenece a los profesionales sanitarios, ya que la presencia de los pacientes es pasajera y las familias no son bienvenidas. De tal manera, admiten que las normas impuestas deben ser acatadas.
El hospital es donde ellos trabajan, las reglas están ahí para seguirlas, solo que, para ellos, pacientes hay muchos (G2, Familiar 08 - tía).
Aquí en esa sala de urgencias donde ella está, nosotros sabemos que nadie puede quedarse, solamente hay visita. En realidad, los profesionales dicen que no es necesario. Sufrimos más, pero lo aceptamos. Ellos están en su espacio (G2, Familiar 05 - tía).
La resignación de algunos familiares se relaciona con el miedo a que, cuestionando las conductas de los profesionales y expresando su deseo y derecho de estar con su ser querido, puedan existir represalias en la asistencia al paciente.
Querer quedarse con el familiar todo el mundo lo quiere, ¿pero tú vas a decirlo? Después alguien se enfada y lo paga nuestro pariente (G1, Familiar 02 - hermana).
Los pacientes y familiares perciben el servicio de urgencias como un espacio envuelto en simbolismos. El miedo del paciente a sufrir represalias por parte de los profesionales —personas diferentes de su círculo familiar, con elevado nivel de formación académica y en ese momento, responsables directos de la vida del paciente—, así como el hecho de entender el lugar como ajeno y regido por normas estrictas, hacen de la SU y de sus profesionales un lugar con un notorio poder simbólico sobre las personas que son usuarias temporales de ese escenario: pacientes y familiares.
Por lo tanto, las familias aceptan que las decisiones de los profesionales, aunque contrarias a sus intereses y necesidades personales, son las más adecuadas y efectivas, no permitiendo cuestionamientos al respecto. De esta manera, familiares y pacientes no se oponen y aceptan de forma resignada la no presencia en la atención de urgencia, lo que potencia su sufrimiento.
DiscusiónLos hallazgos de este estudio evidencian la forma en la que pacientes y familiares vivencian el proceso de ausencia familiar en la atención de urgencia. Los discursos son convergentes y complementarios, demostrando que el binomio familiar-paciente interioriza, asume y acata el fenómeno de forma semejante. En este sentido, se identifica una triple carga de sufrimiento en familiares y pacientes. El sufrimiento, en este contexto particular, es consecuencia natural de la propia dolencia aguda y grave del paciente, que está potencializada por la ausencia familiar en la atención de urgencia. Por su parte, el sufrimiento conlleva miedos, preocupaciones, incertidumbres y angustias en pacientes y familiares. Estos hallazgos coinciden con la literatura que apunta que, por regla general, las urgencias sanitarias desencadenan en la persona y en sus familiares un intenso sufrimiento, pues las lesiones y/o enfermedades generan dolencia física, así como las dudas sobre la propia enfermedad, tratamiento y pronóstico que generan sentimientos de preocupación y miedo7,9,25.
También, una investigación, realizada con 18 familiares de pacientes que sobrevivieron a intervenciones de mantenimiento de la vida en un departamento de accidentes y urgencias de Hong Kong, corrobora los hallazgos del presente estudio acerca del sufrimiento que experimentan los familiares por la ausencia de la familia en la atención de urgencia23. En dicho estudio, se evidenció que los familiares, al permanecer alejados, presentaban intenso sufrimiento, sobre todo, por la falta de información acerca del estado de salud del paciente y por no poder apoyar emocionalmente a su ser querido23. Asimismo, estudios realizados en Brasil9 y Estados Unidos7 con pacientes que recibieron atención en urgencias constataron mayor sufrimiento entre aquellos que estaban alejados de sus familiares.
A pesar del impacto y sufrimiento propios de las situaciones de urgencia, los familiares relatan un fuerte deseo de estar cerca de su familiar, pues lo perciben como un derecho universal de las familias que no se puede violar25; y más importante, cuando esta presencia ocurre, las familias, en la mayoría de las ocasiones, expresan niveles de ansiedad menores y mayor bienestar26,27. El estudio de Compton et al. de 200928, sin embargo, reveló síntomas de estrés postraumático en familiares debido a la falta de intervención de soporte para los familiares tras la muerte del paciente.
Otro hallazgo relevante se relaciona con el hecho de que los entrevistados no entendieran los motivos concretos que impiden la presencia de la familia en la SU. No obstante, los pacientes y familiares tratan de ponerse en el lugar de los profesionales sanitarios y admiten las posibles razones para que no les sea permitida su compañía. Por ejemplo, creen que algunos familiares podrían pasarlo mal al presenciar los procedimientos realizados, lo que obstaculizaría el desarrollo de la asistencia ya que los profesionales podrían tener que repartir su atención entre paciente y familiar. Por ello, para que la familia esté presente de una forma satisfactoria, es necesaria la preparación previa del familiar por el profesional que va a acompañarlo en la SU29. El hecho de que un mismo profesional prepare y acompañe a los familiares favorece la creación de un vínculo de confianza entre ambos. Además, la preparación —que consiste en anticipar al familiar las posibles escenas que puede encontrarse al entrar en la SU— minimiza posibles efectos traumáticos y promueve su bienestar emocional22.
Hoy en día, para que en la práctica clínica se dé una buena acogida a las familias, los profesionales deben estar preparados técnica y emocionalmente5, pues les corresponde proporcionar la información a los miembros de la familia; explicar los acontecimientos durante la atención; proporcionar bienestar y acompañar al familiar fuera de la unidad, en caso de que muestre signos de sufrimiento1. Por tanto, es indispensable preparar al profesional para promover un ambiente de acogida, confianza y diálogo con el paciente y su familia. Por ello, la educación y sensibilización sobre la presencia de la familia y eliminar los miedos profesionales no fundamentados son un primer e importante paso para garantizar que la práctica clínica sea basada en evidencias y no en preferencias personales15. Se sugiere que esta preparación profesional sea desarrollada con aquellos que ya componen los equipos de las unidades de urgencia y por los propios gestores de los servicios, a fin de no incrementar gastos en las unidades y estimular la adhesión a la práctica favorecedora de la presencia familiar.
Otro de los motivos identificados en este estudio para la ausencia de la familia en la SU está relacionado con el excesivo número de pacientes en estas unidades. De hecho, diferentes investigaciones realizadas con profesionales de la salud apuntan hacia la falta de personal y/o de espacio físico como principales causas para rechazar la presencia familiar en las unidades de urgencias13,15,19. Los profesionales desean un ambiente sin mucha gente, sin perturbaciones ni distracciones13,15. También los participantes del presente estudio coincidían en su deseo de no dificultar o interferir en la actuación del equipo sanitario. Por ello, se ve necesaria una reestructuración de los servicios de urgencias de modo que exista espacio disponible para promover políticas de presencia de la familia, especialmente durante la atención a pacientes críticos y con maniobras de resucitación. Los profesionales que trabajan en unidades de urgencia deben ofrecer una atención integral que contemple las necesidades básicas del paciente grave y con riesgo de muerte, así como las necesidades de apoyo e información de los familiares acompañantes.
Según los pacientes y familiares de este estudio, los profesionales excluyen a la familia como consecuencia de la creencia en un «perfil ideal» de familiar. Es decir, cuando los profesionales perciben que los acompañantes están nerviosos y presentan intensa labilidad emocional, se consideran «no aptos» para estar presentes en la SU. En este sentido, un estudio manifestó que los familiares comprenden la necesidad de demonstrar autocontrol y un «comportamiento apropiado» en la SU, ya que en caso contrario pueden perjudicar al paciente e interferir negativamente en la atención sanitaria23. Así, los pacientes y familiares creen que la presencia/ausencia de la familia parece estar directamente relacionada con la habilidad que tengan para manejar un evento estresante. Esto puede tener relación con el concepto social construido del «buen paciente» —trasladado al concepto de «buen acompañante»—, que se caracteriza por tener un comportamiento pasivo y positivo frente a los profesionales30.
De este mismo modo, una aportación de interés de este estudio hace referencia a la resignación de los participantes por la ausencia familiar. Este sentimiento parece aflorar por el poder simbólico que representa el equipo de salud y por las propias características de los servicios de urgencias. En este sentido, una investigación con profesionales australianos evidenció que estos reivindicaban la propiedad del paciente, creyendo que tenían el máximo derecho y autoridad para «permitir» o «impedir» la presencia de la familia15. Además, las normas rígidas de exclusión de la familia en el contexto de los cuidados críticos31 y de urgencias conllevan una falta de autonomía de las familias y una atención impersonal y burocratizada32,33.
LimitacionesUna de las limitaciones de este estudio es que la mayoría de los familiares entrevistados fueron mujeres a pesar de tratar de incluir a más familiares varones. Sin embargo, durante el intervalo de tiempo en el que se recogieron los datos, la mayoría de los acompañantes fueron mujeres, por lo que los resultados deben ser interpretados con cautela al presentar una visión predominantemente femenina de la experiencia de la ausencia familiar en la sala de urgencias.
Las entrevistas fueron realizadas en las propias unidades de urgencias, durante la vivencia inmediata de la situación crítica, sin que los participantes tuviesen tiempo para reflexionar sobre la experiencia. Puede ser que la situación crítica limitase la expresión completa de sentimientos y vivencias por parte de los participantes y, por otro lado, que se haya observado mayor percepción de sufrimiento por estar viviendo la situación. Por ello, y al objeto de comparar y completar los hallazgos de este estudio, se recomienda que futuras investigaciones indaguen de forma retrospectiva la experiencia de pacientes y familiares sobre la presencia/ausencia familiar en los servicios de urgencias.
ConclusiónLos relatos de los pacientes y familiares que vivenciaron la atención de urgencia sin la presencia de la familia muestran la exacerbación de miedos, dudas y tristeza por la separación familiar. Las familias, a pesar de no entender los motivos que les impiden acompañar a su ser querido en la SU, aceptan con resignación la decisión de los profesionales de salud. Sin embargo, esto provoca un triple sufrimiento en la unidad familiar que se caracteriza por la propia situación de urgencia, la ausencia familiar y la impotencia por no conocer los motivos para dicha separación. A esto se añade la falta de acogida de la familia en el servicio de urgencias y una relación distante de los profesionales que influye negativamente en las experiencias vividas en momentos de intensa crisis familiar.
Considerando estos hallazgos, vemos necesario que en la formación de los estudiantes de enfermería y medicina se promueva la capacitación en habilidades de comunicación y relación terapéutica a través de la simulación. Asimismo, se debe potenciar la formación continuada de los profesionales de las unidades de urgencias para promover la implementación de estrategias de acogida y acompañamiento multiprofesional centrado en las necesidades de las familias, con el objetivo de aliviar el sufrimiento del paciente y su familia. Además, se recomienda el desarrollo de políticas y normas institucionales que permitan a los profesionales la acogida de las familias en las unidades de urgencias. Todo ello, para garantizar que la práctica clínica y las normas hospitalarias estén basadas en las mejores evidencias. Asimismo, se requiere un cambio en la estructura organizativa y normativa de las unidades de urgencias al objeto de mejorar la tan deseada atención centrada en la persona y la familia.
FinanciaciónCoordenação de Aperfeiçoamento de Pessoal de Nível Superior (CAPES), Brasil. Proceso número: 99999.003873/2015-03.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.