Mujer de 39 años, gestante de 31+5 semanas, que llegó a nuestra Unidad de Cuidados Intensivos (UCI) derivada del Servicio de Urgencias del hospital, presentando tobillos hinchados, dolor de cabeza y cansancio al esfuerzo moderado. Se procedió a una toma de presión arterial (158/96mmHg) y una valoración de edemas de miembros inferiores. La monitorización cardio-fetal era normal. Conocedora y usuaria de pautas saludables en el embarazo, no seguía ningún tratamiento. Madre soltera, se mostró preocupada por su feto (conseguido a través de fecundación in vitro) y supimos de la ayuda de su madre ante cualquier contratiempo.
Elaboramos un Plan de Cuidados Individualizado. Utilizamos para recogida de datos: valoración 14 necesidades de Virginia Henderson y taxonomía diagnóstica NANDA, NOC, NIC.
Detectamos como diagnóstico de enfermero «Exceso de volumen de líquidos» y «Riesgo de alteración de la diada materno-fetal» y como complicaciones potenciales, la eclampsia y la prematuridad del feto.
Nuestros objetivos generales (NOC) fueron integrar a la mujer en el proceso al que se enfrentaba y que supiera reconocer los factores de riesgo propios de su enfermedad. Las intervenciones enfermeras (NIC) contemplaban la enseñanza de su enfermedad y tratamiento y la instauración de nuevos hábitos de vida saludables.
El rol de la enfermera en una UCI Maternal permitió ayudar a la mujer a mantener un máximo bienestar materno-fetal, facilitándole para ello la suplencia requerida en la satisfacción de sus necesidades. Un mal manejo de la situación nos adentra en un marco de morbimortalidad alto en nuestras unidades.
39 year old woman, pregnant for 31+5 weeks, who came to our intensive care unit (ICU) referred from the emergency department of the hospital, having swollen ankles, headache and fatigue at moderate effort. We proceeded to take blood pressure (158/96mmHg) and assess lower limb edema. The fetal heart rate monitoring was normal.
Knowledgeable and user of healthy guidelines during her pregnancy, she did not follow any treatment. Single mother, she worried about her fetus (achieved through in vitro fertilization), her mother offered to help for any mishap.
We developed an Individualized Care Plan. For data collection we used: Rating 14 Virginia Henderson Needs and diagnostic taxonomy NANDA, NOC, NIC.
Nursing diagnoses of “fluid volume excess” and “risk of impaired maternal-fetal dyad” were detected, as well as potential complications such as eclampsia and fetal prematurity.
Our overall objectives (NOC) were to integrate the woman in the process she faced and that she knew how to recognize the risk factors inherent in her illness. Nursing interventions (NIC) contemplated the awareness and treatment of her illness and the creation of new healthy habits.
The work of nursing Maternal ICU allowed women to help maintain maximum maternal and fetal well-being by satisfying any of her needs. Mishandling of the situation leads into a framework of high morbidity and mortality in our units.
Se define preeclampsia como la elevación de cifras tensionales por encima de 140/90mmHg y proteinuria mayor a 300mg en 24h a partir de la vigésima semana de gestación. Suele ser frecuente la aparición de edemas, siendo una enfermedad propia del embarazo y una de las 4 causas de mortalidad materna en los países desarrollados1.
Puede agravarse hacia una eclampsia, síndrome de HELLP2, hemorragia cerebral, edema agudo de pulmón, insuficiencia renal o coagulación intravascular diseminada.
El feto podría sufrir insuficiencia placentaria, manifestándose enlentecimiento o restricción del crecimiento intrauterino incluso provocando la muerte fetal.
El tratamiento definitivo consistiría en finalizar el embarazo pudiendo tratar los síntomas farmacológicamente3.
Se distinguen 2 grados:
- –
Preeclampsia leve: presión arterial sistólica ≥ a 140mmHg o presión arterial diastólica ≥ a 90mmHg; proteinuria ≥ a 300mg/orina de 24 h.
- –
Preeclampsia severa: PA ≥ a 160/110mmHg; proteinuria ≥ 5g de 24 h, creatinina > 1,2mg/dl; plaquetas ≤ 150.000/mm3; cefalea, epigastralgia; oliguria ≤ a 500ml en 24 h, edema agudo de pulmón, dolor en el hipocondrio derecho, restricción en el crecimiento intrauterino, oligohidramnios4.
En nuestra unidad, motivados por la repercusión de esta patología en pacientes primigestas y tratando de prevenir y/o actuar ante un posible agravamiento de la situación, nos planteamos el desarrollar un proceso de cuidados que permite valorar la situación de la persona, determinar los problemas reales o de riesgo, planificar las intervenciones más adecuadas y evaluar su resultado.
Descripción del casoMujer, 39 años, primigesta de 31+5 semanas a través de una fecundación in vitro, que acude a nuestra UCI con cifras tensionales elevadas, edemas moderados de miembros inferiores, cefaleas y cansancio al esfuerzo moderado. Sin antecedentes personales previos.
A su llegada presentaba:
Signos vitales:
- –
Presión arterial: 158/96 mmHg.
- –
Frecuencia cardíaca: 86 latidos/min (l/min).
- –
Frecuencia respiratoria: 27 respiraciones/min (r/min).
- –
Temperatura: 36,7°C.
- –
Peso: 72,600kg.
Valoración física/exploración:
- –
Gestante, en decúbito lateral izquierdo, consciente y orientada temporoespacial con signos de ansiedad.
- –
Respiratorio: tórax simétrico, expansible. No ruidos respiratorios. Senos normales.
- –
Abdomen: feto en posición cefálica. Monitorización cardio-fetal (NST) con frecuencia cardiaca de 138 l/min.
- –
Extremidades: edemas pretibiales en ambas extremidades, leve dolor a la palpación y con signos claros de fóvea.
- –
Genitales: meato urinario permeable. Examen ginecológico y ecográfico: sin cambios en el cuello uterino, sin sangrado. Bolsa íntegra.
- –
Analítica: plaquetas 152.000/mm3, creatinina 0,9mg/dl, glucemia 79mg/dl y proteinuria de 5g/l.
La paciente queda ingresada en la UCI con diagnóstico de preeclampsia grave para control materno-fetal, controlar las cifras de presión arterial, prevenir el riesgo de eclampsia y alteraciones neurológicas.
ValoraciónLa valoración enfermera en la UCI se hizo según el modelo de Virginia Henderson5, utilizándose taxonomía NANDA6, NIC7, NOC8 para realización del plan de cuidados individualizado (PCI). Los datos fueron recogidos de historia clínica, de la entrevista personal con la paciente y de una entrevista con su madre en la sala de información.
- 1.
Necesidad de respiración-circulación: saturación de O2 99-100%. Sensación de dificultad respiratoria, FR: 27 r/min. No fumadora.
- 2.
Necesidad de nutrición- hidratación: dieta hiposódica, con apetito. No náuseas ni vómitos. No diabetes mellitus. Peso: 72,6 kg.
- 3.
Necesidad de eliminación: edemas en miembros inferiores. Sondaje vesical para control diuresis. Proteinuria de 5 g/l. Patrón de deposición normal.
- 4.
Necesidad de movilidad: autonomía parcial por restricción de esfuerzos. Dolor leve tolerado casi sin analgesia, resultado de la escala EVA 39.
- 5.
Necesidad de dormir-descansar: sueño no reparador, duerme durante la mañana.
- 6.
Necesidad de vestirse-desvestirse: autonomía parcial en el acicalamiento diario.
- 7.
Necesidad de termorregulación: afebril durante su estancia. Habitación en buenas condiciones de temperatura y humedad.
- 8.
Necesidad de higiene personal e integridad de piel: autonomía parcial en el baño y aseo diario. Piel normocoloreada, Escala de Braden: 1710. Edemas en miembros inferiores.
- 9.
Necesidad de seguridad: la paciente no tiene los conocimientos para manejarse en su entorno de hospitalización. Su mayor preocupación es el feto. Actitud motivadora ante el cumplimiento del plan terapéutico. No alergias medicamentosas. No existen alteraciones sensoriales-perceptivas.
- 10.
Necesidad de comunicación: no presentaba déficit auditivo ni de lenguaje. Madre mayor, viuda, no tiene más hijas y familia alguna cerca de ella, temerosa por el ingreso de su hija y el posterior cuidado del recién nacido. Índice de esfuerzo del cuidador: 8 (nivel elevado de esfuerzo)11. Embarazo por fecundación in vitro.
- 11.
Necesidad de creencias y valores personales: se mostró reticente al capellán. No existe testamento vital.
- 12.
Necesidad de ocupación-realización personal: baja maternal (funcionaria con plaza). Buen nivel socio-económico. Soltera y sin pareja actual.
- 13.
Necesidad de ocio: antes del embarazo gozaba de todo su tiempo libre para ella a la hora de salir, viajar y hacer Pilates.
- 14.
Necesidad de aprendizaje: nivel de estudios superiores. Desconocimiento sobre los cuidados básicos y medicación. Se interesa por aprender, pregunta y propone alternativas.
Complicación potencial: convulsiones secundaria a manejo inadecuado de cifras tensionales.
Intervenciones:
- –
Vigilancia neurológica.
- –
Tratamiento farmacológico preventivo.
Complicación potencial: eclampsia secundario a aumento de niveles de presión arterial y cambios analíticos.
Intervenciones:
- –
Administración de medicación antihipertensiva.
- –
Control analítico en sangre y orina diarios.
- –
Control de constantes vitales.
Complicación potencial: hemorragias secundarias a cifras elevadas de tensión arterial e insuficiencia útero-placentaria.
Intervenciones:
- –
Detección pronta de signos de sangrado.
- –
Control ecográfico y monitorización cardio-fetal.
Complicación potencial: depresión neonatal secundario a compromiso hemodinámico materno.
Intervenciones:
- –
NST y eco-Doppler cada 24 h.
- –
Maduración pulmonar fetal con terapia farmacológica.
Complicación potencial: prematuridad secundaria a crecimiento retardado del feto por problemas maternos.
Intervenciones:
- –
Terapia farmacológica del feto.
- –
Reposo en cama.
- –
Control de ganancia de peso del feto.
Déficit de autocuidado: baño/higiene (00108) r/c debilidad y cansancio, m/p incapacidad para lavar parcialmente su cuerpo. Fuente de dificultad: fuerza.
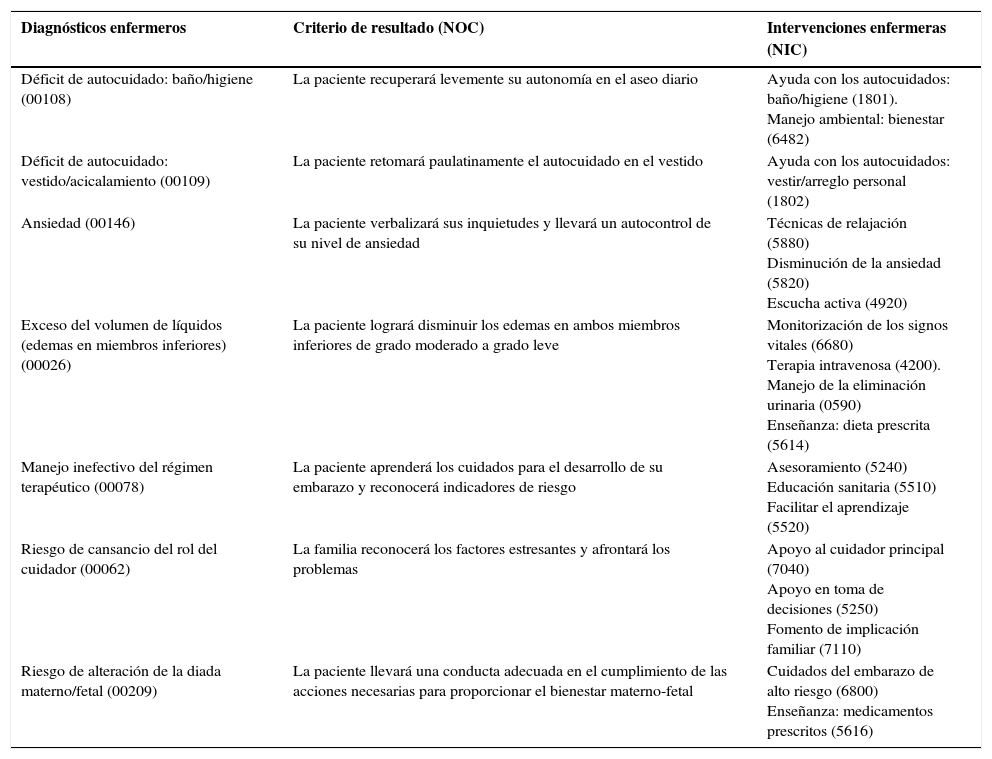
Tabla-resumen de los diagnósticos enfermeros y planificación de las intervenciones
| Diagnósticos enfermeros | Criterio de resultado (NOC) | Intervenciones enfermeras (NIC) |
|---|---|---|
| Déficit de autocuidado: baño/higiene (00108) | La paciente recuperará levemente su autonomía en el aseo diario | Ayuda con los autocuidados: baño/higiene (1801). Manejo ambiental: bienestar (6482) |
| Déficit de autocuidado: vestido/acicalamiento (00109) | La paciente retomará paulatinamente el autocuidado en el vestido | Ayuda con los autocuidados: vestir/arreglo personal (1802) |
| Ansiedad (00146) | La paciente verbalizará sus inquietudes y llevará un autocontrol de su nivel de ansiedad | Técnicas de relajación (5880) Disminución de la ansiedad (5820) Escucha activa (4920) |
| Exceso del volumen de líquidos (edemas en miembros inferiores) (00026) | La paciente logrará disminuir los edemas en ambos miembros inferiores de grado moderado a grado leve | Monitorización de los signos vitales (6680) Terapia intravenosa (4200). Manejo de la eliminación urinaria (0590) Enseñanza: dieta prescrita (5614) |
| Manejo inefectivo del régimen terapéutico (00078) | La paciente aprenderá los cuidados para el desarrollo de su embarazo y reconocerá indicadores de riesgo | Asesoramiento (5240) Educación sanitaria (5510) Facilitar el aprendizaje (5520) |
| Riesgo de cansancio del rol del cuidador (00062) | La familia reconocerá los factores estresantes y afrontará los problemas | Apoyo al cuidador principal (7040) Apoyo en toma de decisiones (5250) Fomento de implicación familiar (7110) |
| Riesgo de alteración de la diada materno/fetal (00209) | La paciente llevará una conducta adecuada en el cumplimiento de las acciones necesarias para proporcionar el bienestar materno-fetal | Cuidados del embarazo de alto riesgo (6800) Enseñanza: medicamentos prescritos (5616) |
Criterio de resultados (NOC): la paciente recuperará levemente su autonomía en el aseo diario.
Intervenciones (NIC):
- –
Ayuda con los autocuidados: baño/higiene (1801).
- –
Manejo ambiental: bienestar (6482).
Déficit de autocuidado: vestido/acicalamiento (00109) r/c pérdida músculo-esquelético, m/p incapacidad para tener un buen aspecto satisfactorio. Fuente de dificultad: fuerza y conocimiento.
Criterio de resultados (NOC): la paciente retomará paulatinamente el autocuidado en el vestido.
Intervenciones (NIC):
- –
Ayuda con los autocuidados: vestir/arreglo personal (1802).
Ansiedad (00146) r/c preocupación de su bienestar físico y estancia hospitalaria, m/p expresión de nerviosismo, incertidumbre y cambios en sus hábitos diarios. Fuente de dificultad: conocimiento y voluntad.
Criterio de resultados (NOC): la paciente verbalizará sus inquietudes y llevará un autocontrol de su nivel de ansiedad.
Intervenciones (NIC):
- –
Técnicas de relajación (5880).
- –
Disminución de la ansiedad (5820).
- –
Escucha activa (4920).
Exceso del volumen de líquidos (edemas en miembros inferiores) (00026) r/c compromiso de los mecanismos reguladores, m/p edemas y alteración en los electrolitos. Fuente de dificultad: conocimiento.
Criterio de resultados (NOC): la paciente logrará disminuir los edemas en ambos miembros inferiores de grado moderado a grado leve.
Intervenciones (NIC):
- –
Monitorización de los signos vitales (6680).
- –
Terapia intravenosa (4200).
- –
Manejo de la eliminación urinaria (0590).
- –
Enseñanza: dieta prescrita (5614).
Manejo inefectivo del régimen terapéutico (00078) r/c cuidados específicos del embarazo y m/p verbalización de dificultades y seguimiento inexacto de las instrucciones. Fuente de dificultad: conocimiento.
Criterio de resultados (NOC): la paciente aprenderá los cuidados para el desarrollo de su embarazo y reconocerá indicadores de riesgo.
Intervenciones (NIC):
- –
Asesoramiento (5240).
- –
Educación Sanitaria (5510).
- –
Facilitar el aprendizaje (5520).
Riesgo de cansancio del rol del cuidador (00062) r/c sobreesfuerzo familiar y duración de los cuidados al recién nacido, edad del cuidador. Fuente de dificultad: conocimiento.Criterio de resultado (NOC): la familia reconocerá los factores estresantes y afrontará los problemas.
Intervenciones (NIC):
- –
Apoyo al cuidador principal (7040).
- –
Apoyo en toma de decisiones (5250).
- –
Fomento de implicación familiar (7110).
Riesgo de alteración de la diada materno-fetal (00209) r/c complicaciones del embarazo y compromiso del transporte de 02 (hipertensión, convulsiones, parto prematuro). Fuente de dificultad: conocimiento.
Criterio de resultado (NOC): la paciente llevará una conducta adecuada en el cumplimiento de las acciones necesarias para proporcionar el bienestar materno-fetal.
Intervenciones (NIC):
- –
Cuidados del embarazo de alto riesgo (6800).
- –
Enseñanza: medicamentos prescritos (5616).
Las intervenciones enfermeras estuvieron dirigidas a suplir el déficit parcial de autonomía en el baño y en el vestido que le fueron limitadas durante su estancia para conseguir el máximo estado de bienestar materno-fetal. La paciente adquirió un mejor control de la ansiedad mostrándonos sus preocupaciones, consiguió llevar un mejor manejo del tratamiento a seguir y aprendió nuevas pautas de hábitos saludables.
La pronta instauración de un correcto tratamiento y el buen control y manejo de los parámetros registrados contribuyeron a la no progresión de la enfermedad hacia un estadio superior potencialmente grave para paciente y feto
Para la cumplimentación de nuestro plan de cuidados, tuvimos en cuenta el historial clínico de la paciente e incluimos a su madre en él con el fin de prevenir y paliar en gran parte el peso del rol del cuidador. Gracias a ella conseguimos canalizar parte de los cuidados que nuestra paciente requirió al alta. Además, nos aseguramos del seguimiento a realizar por las enfermeras de hospitalización gracias a los informes de continuidad de cuidados.
ConclusiónLa frecuentación de pacientes primigestas diagnosticadas de preeclampsia que ingresaban en nuestras UCI y que desarrollaban un cuadro de eclampsia nos incentivó a crear planes de cuidados enfermeros estandarizados que permitieron a las enfermeras y enfermeros reconocer signos y síntomas característicos, a la paciente identificar factores de riesgo, y permitir a ambos actuar ante ella. En este caso, el personal de enfermería hizo partícipe a la mujer en todo el PCI logrando una excelente comunicación enfermera-paciente y la involucración en cada uno de los cuidados brindados durante su estancia en nuestra UCI.
Siendo una de las principales causas de morbimortalidad materno-fetal en nuestras UCI, junto a los procesos hemorrágicos e infecciosos, nuestra labor contribuyó a la consecución de una mejora en la calidad de vida de la paciente ante tal situación.