Comprender el sentido otorgado por los profesionales de la salud de la Unidad de Cuidado Intensivo (UCI), respecto a los cuidados del paciente al final de la vida, y de sus familiares.
MétodosEstudio cualitativo con un diseño Investigación-Acción (IA), en dos UCIs de la ciudad de Bogotá. Se formó un grupo en cada unidad, cada uno incluyó mínimo seis trabajadores de la salud. Las técnicas de recogida de datos fueron: 4 Asambleas participativas y 6 narrativas clínicas. El análisis de datos incluyó la preparación de los datos, descubrimiento de temas, codificación e interpretación de datos, relativización y rigor de los datos.
ResultadosParticiparon 20 trabajadores de UCI, del análisis de los datos emergieron cuatro categorías: Equipo multidisciplinario de UCI frente al proceso de fin de vida, Manejo del paciente crítico y de su familia, al final de la vida en UCI, Proceso de Comunicación entre el paciente, familia y equipo multidisciplinario al final de la vida, Aspectos éticos al final de la vida en la UCI.
ConclusionesLos profesionales conciben como un objetivo terapéutico, preservar la calidad de vida durante la estancia del paciente en UCI. Para los profesionales de la salud, es fundamental desarrollar guías basadas en la evidencia que faciliten el manejo multidisciplinar al final de la vida, la personalización de la atención, la comunicación efectiva, la satisfacción de las necesidades físicas, emocionales y espirituales de la persona y su familiar y favorecer el derecho de autonomía del paciente en la toma de decisiones.
To understand for what care of the patient at the end of life and their relatives means to ICU health professionals.
MethodsQualitative study with a Research-Action (AI) design, in two intensive care units of the city of Bogotá. Groups were formed in each unit and each group included at least six health professionals, the data collection techniques were: 4 participative assemblies and 6 clinical narratives, the data analysis was done through the preparation of the data, discovery of topics, coding and interpretation of data, relativisation and rigour of the data.
Results20 ICU workers participated, the analysis of the data revealed four thematic categories: Multidisciplinary team of the ICU facing the end-of-life process, Management of critical patients and their families at the end of life in the ICU, Communication process between the patient, family and multidisciplinary team at the end of life, Ethical aspects at the end of life in the ICU
ConclusionsThe professionals consider preserving quality of life during the patient's stay in the ICU a therapeutic objective. The development of evidence-based guidelines that facilitate multidisciplinary management at the end of life, customisation of care, effective communication, fulfilling the physical, emotional and spiritual needs of the person and their family and favouring the patient's right of autonomy in decision making.
La muerte es una realidad que con frecuencia ocurre en las Unidades de Cuidados Intensivos. Este fenómeno se complejiza porque la UCI no es mejor lugar para morir, ya que el paciente y la familia se encuentran en situación de incertidumbre, vulnerabilidad, dolor, soledad, depresión y sufrimiento.
Qué aportaPara disminuir la incertidumbre, vulnerabilidad, dolor, soledad, depresión y sufrimiento, los profesionales proponen identificar e implementar instrumentos de valoración para aquellas necesidades emocionales y espirituales en el paciente y familia; en el trabajo diario del médico y enfermera. Otra estrategia de mejoramiento que proponen es hacer explícito con los familiares las voluntades anticipadas y dar prioridad a las mismas en consenso con ellos, para la toma de decisiones al final de la vida.
La muerte es una realidad que con frecuencia ocurre en las Unidades de Cuidados Intensivos (UCIs)1. Este fenómeno aumenta su complejidad porque la UCI no es el mejor lugar para morir, en ella el paciente y la familia se encuentran en situación de incertidumbre, vulnerabilidad, dolor, soledad, depresión y sufrimiento. Un gran número de pacientes en la UCI tienen un control inadecuado de síntomas, las expectativas y necesidades de los familiares no se logran, la comunicación entre los profesionales y los familiares es inadecuada, existe una sobrecarga en el costo del tratamiento para algunas familias y no todos los profesionales están preparados para brindar cuidados al final de la vida2,3. Esta realidad se refleja en un estudio cualitativo realizado en una UCI de Bogotá-Colombia, que describe como las personas permanecen excluidas en la toma de decisiones, sedadas o confusas y el ambiente de la UCI es definido por los familiares como un espacio donde la muerte, el dolor y el sufrimiento son frecuentes4.
Aunque la toma de decisiones debe ser compartida entre el equipo de profesionales, pacientes y familia, la mayoría de veces son tomadas por el médico1. Un estudio multicéntrico realizado en España describió que la decisión partió de los médicos en un 83,8%, en el 13,5% fue propuesta por los familiares, y un 2,7% surgió de ambas partes, familiares y médicos5. Además, existen pocos estudios que demuestran las preferencias de los pacientes con relación a su muerte, es posible, que respetar los deseos de los pacientes, disminuya el encarnizamiento terapéutico, por lo cual, la atención debería caracterizarse por una mayor participación del paciente en la toma de decisiones, y para ello debe estar mejor informado acerca del pronóstico de su enfermedad6.
La percepción de los profesionales sobre la atención al final de la vida, evidencia que las enfermeras consideran que los médicos evitan el tema de la muerte con sus pacientes, más de lo que lo reconocen7, además perciben que no participan de forma activa en la toma de decisiones, aunque contribuyen en el proceso8, y resaltan que las enfermeras tienen mayor exposición directa con los pacientes9.
En Colombia, la búsqueda de literatura científica no reportó, iniciativas explícitas de atención al final de la vida en la UCI. Son escasos los especialistas en cuidado paliativo, al igual que los programas de formación en este ámbito, por lo que el personal que trabaja en UCIs, requiere potenciar las competencias necesarias para brindar atención integral al final de la vida. Respecto al marco legal colombiano, la Resolución 1216 de 2015, establece las directrices para la organización y funcionamiento de los Comités que hagan efectivo el derecho a morir con dignidad y fundamenta el derecho a los cuidados paliativos que mejoren la calidad de vida del paciente y la familia, enfocados en el tratamiento integral del dolor, el alivio del sufrimiento, aspectos psicológicos, emocionales, sociales y espirituales, así como el derecho a desistir de manera voluntaria y anticipada a los tratamientos médicos innecesarios, que no representen una vida digna para el paciente10.
El profesional de la salud debe favorecer una “buena muerte”, centrada en acompañamiento familiar y mitigación del sufrimiento, para que el paciente se sienta en un clima situacional tranquilo en el último momento de su vida11–13. Sin embargo, aunque exista un marco legal que regula el derecho a morir con dignidad, el profesional de la salud no siempre lo materializa en su práctica cotidiana, por la influencia de sus conocimientos, valores y creencias arraigados sobre la muerte y los cuidados al final de la vida. El estudio de Vicesi que analizó las preocupaciones bioéticas sobre el proceso de morir, desde el punto de vista profesional en cuidados intensivos, evidenció las dificultades sentidas por los profesionales, resultado de la formación poco humanizada y distante del proceso de morir como parte de la vida5.
En este sentido, promover acciones que favorezcan una «buena muerte» en estas unidades no es fácil, es así que durante la última década ha crecido el interés por estudiar cómo se puede mejorar el cuidado del paciente en el proceso del final de la vida14. Algunos componentes descritos en la literatura son: buenas habilidades de comunicación entre los miembros del equipo interdisciplinario y con la familia/paciente, excelencia en la valoración y manejo de síntomas, enfoque del cuidado centrado en el paciente, en sus valores y preferencias de tratamiento, cuidado centrado en la familia y reuniones interdisciplinarias regulares15.
Con base en lo anterior para promover procesos de cambio orientados al mejoramiento de los cuidados al final de la vida en la UCI, es fundamental conocer la perspectiva de los profesionales respecto a su práctica cotidiana. Es por eso que el presente estudio tiene como objetivo comprender el sentido otorgado por los profesionales de la salud de la UCI, respecto a los cuidados del paciente al final de la vida y de sus familiares. Teniendo en cuenta que en Colombia hay pocos estudios cualitativos sobre el tema, se exploraron desde la perspectiva de los sujetos, los siguientes aspectos que son relevantes para fortalecer los conocimientos en este campo y su trasferencia a la práctica clínica: habilidades de comunicación, manejo de síntomas, toma de decisiones y dilemas éticos al final de la vida.
MétodoDiseñoSe utilizó la metodología cualitativa con un diseño Investigación-Acción (IA); se tomó como referencia lo planteado por Kemmis y McTaggart que describen entre sus características principales, el carácter participativo orientado a que las personas mejoren sus propias prácticas16. El proceso IA se desarrolla mediante una sucesión de pasos incluidos en una espiral de ciclos auto-reflexivos que está compuesto por 3 fases: 1. Análisis de la realidad, 2. Planificación e implementación de la acción y 3. Evaluación de acción17. Este estudio presenta resultados de la primera fase de la IAP que buscó analizar de forma colectiva la realidad social y sensibilizar a los profesionales de la salud sobre los cuidados al final de la vida en la UCI y la pertinencia de su abordaje.
ÁmbitoEl estudio se realizó en dos Unidades de Cuidado Intensivo de Hospitales de alta complejidad de Bogotá, previa autorización de las Instituciones. Se contó con la participación activa de los directores de las unidades y las coordinadoras enfermeras de las mismas, quienes convocaron a los profesionales de la salud. Una de las unidades es polivalente y está compuesta por 16 camas dividida en 2 áreas (9 camas de unidad coronaria y 7 camas de unidad de intermedios) en las que se atienden a pacientes con patologías médicas y quirúrgicas, la otra unidad también polivalente cuenta con 21 camas.
SujetosLa unidad de análisis fue el grupo y no el individuo. Cada grupo incluyó profesionales de la salud de diferentes disciplinas. El muestreo se realizó por conveniencia teniendo en cuenta los criterios de inclusión: a) Experiencia laboral mínima de seis meses en la UCI, b) Acceder voluntariamente a participar. La distribución de los grupos respecto al número de participantes fue homogénea en las dos unidades, el grupo de la UCI1 estuvo integrado por 10 profesionales o técnicos: medicina (n = 3), enfermería (n = 2), fisioterapia (n = 1), terapia respiratoria (n = 1), técnicos auxiliares de enfermería (n = 3). El grupo de la UCI2 estuvo integrado por 10 profesionales o técnicos: medicina (n = 2), enfermería (n = 2), nutrición (1), terapia respiratoria (1), fisioterapia (n = 1), técnicos auxiliares de enfermería (3). Como criterio de heterogeneidad se establecieron las siguientes variables: sexo, profesión, tiempo de experiencia en UCI y nivel de formación. En la composición del grupo se buscó una heterogeneidad relativa para lograr la mayor diversidad de perspectivas del profesional de la salud. Dado el enfoque interdisciplinar del estudio, se involucró al menos un representante del equipo básico que labora en la UCI. Por otra parte, la experiencia en la unidad y la formación, se conciben como variables importantes que diversifican los conocimientos, actitudes y prácticas del profesional de la salud y aportan mejor compresión del fenómeno del final de vida en UCI.
Dimensiones del fenómenoSe tuvo en cuenta las siguientes dimensiones de carácter exploratorio: habilidades de comunicación, manejo de síntomas, toma de decisiones y dilemas éticos al final de la vida.
Recolección de datosSe realizó el proceso de recolección de la información orientado a la primera fase de la IAP, análisis de la realidad (Reconocimiento del terreno). Para ello se utilizaron dos técnicas de obtención de datos:
Asambleas participativas: se realizaron 4 asambleas con una duración aproximada de una hora; dos en cada UCI. Esta técnica tuvo como objetivo autoevaluar las buenas prácticas de Cuidados al Final de la Vida en las UCIs, con referencia a los estándares de calidad propuestos por el proyecto HU-CI de España18: Protocolización de cuidados al final de la vida, soporte de síntomas físicos, acompañamiento en situaciones al final de la vida, Limitación de tratamiento de soporte vital (LTSV), e implicación multidisciplinar en la decisión y desarrollo de medidas de LTSV.
Narrativas: Seis profesionales que pertenecen al equipo básico de la UCI, participantes en las asambleas, realizaron narrativas que describieron su práctica clínica habitual frente a la toma de decisiones y los cuidados al final de la vida en la UCI: Medicina (n = 1), Enfermería (n = 2) Fisioterapia (n = 1), Técnicos auxiliares de enfermería (n = 2). Como criterio de heterogeneidad se contemplaron como variables: profesión, tiempo de experiencia en UCI y nivel de formación. Las narrativas fueron escritas y tuvieron una extensión mínima de 1800 palabras y máxima de 2500 palabras y con el fin de orientarlas se les entregó un ejemplo de la estructura de una narrativa publicada en la Revista Archivos de la memoria19.
Análisis de datosEl análisis de la información fue efectuado por el equipo investigador siguiendo la propuesta de análisis de Taylor y Bogdan, adaptada por Amezcua y Gálvez, se sigue un esquema en espiral que obliga a retroceder una y otra vez a los datos para dar consistencia a las interpretaciones20:
- a)
Preparación de los datos: se realizó la transcripción y revisión de 4 asambleas participativas y 6 narrativas las cuales se estudiaron cuidadosamente.
- b)
Descubrimiento de temas: se identificaron las áreas temáticas en las que se basaron las asambleas participativas y las narrativas.
- c)
Codificación e interpretación de datos: se clasificó la información obtenida, se desarrollaron categorías analíticas y se elaboró la codificación a partir de los temas recurrentes y los objetivos específicos del estudio.
- d)
Relativización de los datos y garantizar el rigor: Cada investigador analizó individualmente los datos (asambleas participativas, narrativas) y posteriormente se realizó triangulación de información entre los investigadores.
Respecto a la ética, el presente estudio de acuerdo al artículo 11 de la resolución 8430 de 1993 de Colombia se consideró de mínimo riesgo para la vida y la integridad de los sujetos de investigación. La participación fue voluntaria y los participantes firmaron consentimiento informado. Este proyecto fue aprobado por el comité de ética en investigación en seres humanos CEISH, el día 22 de febrero de 2018 en la ciudad de Bogotá. Desde el punto de vista de la integralidad de la persona se preservaron: la autonomía, confidencialidad, privacidad, veracidad y justicia.
ResultadosLos resultados se exponen en función de los datos sociodemográficos y la descripción de las categorías emergentes.
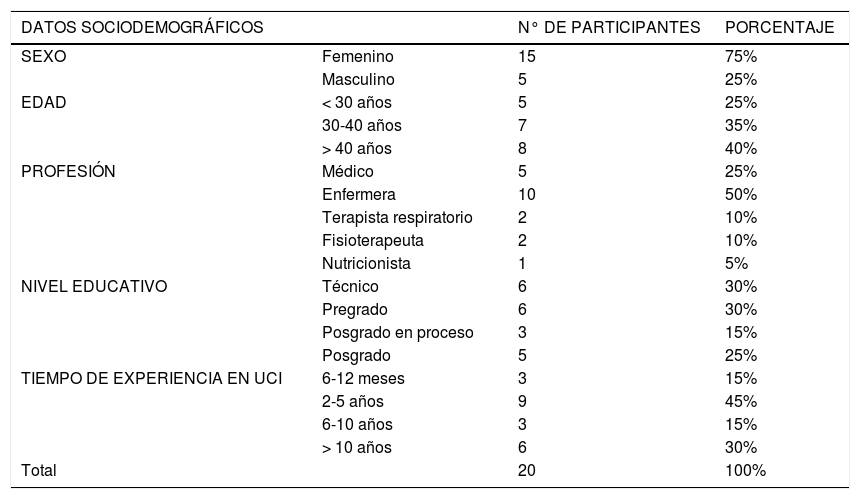
Datos sociodemográficosParticiparon 20 personas, el 75% de sexo femenino, el rango de edad predominante fue > de 40 años (40%). El 45% de los participantes reportó una experiencia en UCI entre 2-5 años. Con relación al nivel educativo el 30% tiene perfil técnico, 30% formación de pregrado, el 25% contaba con una especialización y el 15% corresponde a médicos que se encontraban haciendo especialización en UCI (tabla 1).
Datos sociodemográficos
| DATOS SOCIODEMOGRÁFICOS | N° DE PARTICIPANTES | PORCENTAJE | |
|---|---|---|---|
| SEXO | Femenino | 15 | 75% |
| Masculino | 5 | 25% | |
| EDAD | < 30 años | 5 | 25% |
| 30-40 años | 7 | 35% | |
| > 40 años | 8 | 40% | |
| PROFESIÓN | Médico | 5 | 25% |
| Enfermera | 10 | 50% | |
| Terapista respiratorio | 2 | 10% | |
| Fisioterapeuta | 2 | 10% | |
| Nutricionista | 1 | 5% | |
| NIVEL EDUCATIVO | Técnico | 6 | 30% |
| Pregrado | 6 | 30% | |
| Posgrado en proceso | 3 | 15% | |
| Posgrado | 5 | 25% | |
| TIEMPO DE EXPERIENCIA EN UCI | 6-12 meses | 3 | 15% |
| 2-5 años | 9 | 45% | |
| 6-10 años | 3 | 15% | |
| > 10 años | 6 | 30% | |
| Total | 20 | 100% | |
Fuente: Elaborado por los investigadores.
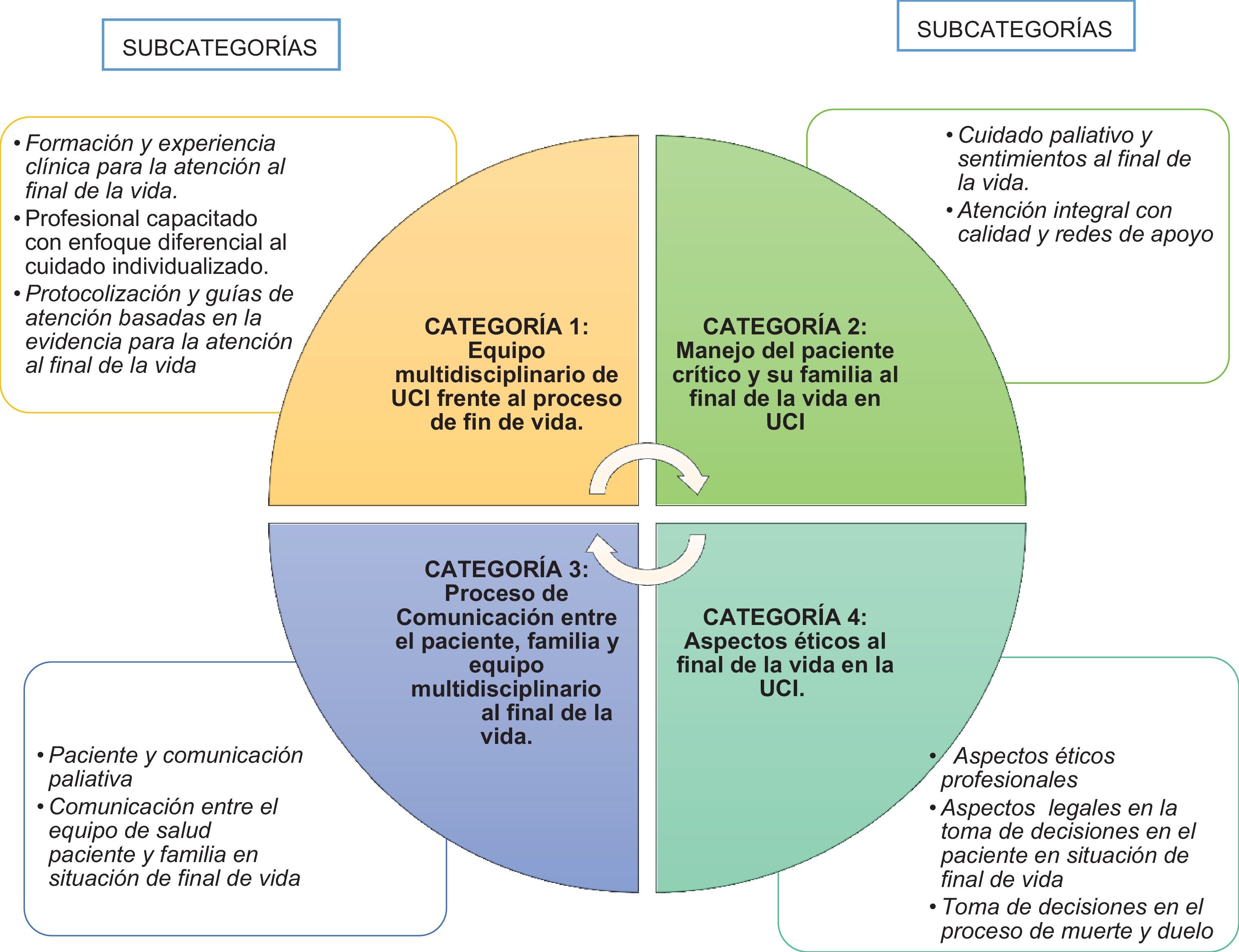
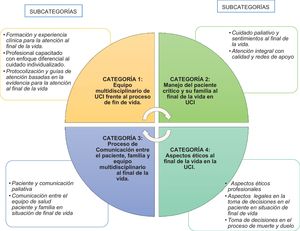
A partir de la información obtenida en las asambleas participativas y las narrativas se identificaron las percepciones de los profesionales de la UCI frente a los cuidados al final de la vida. Como producto del análisis de contenido emergieron 4 categorías que se ilustran en la figura 1 y se describen a continuación:
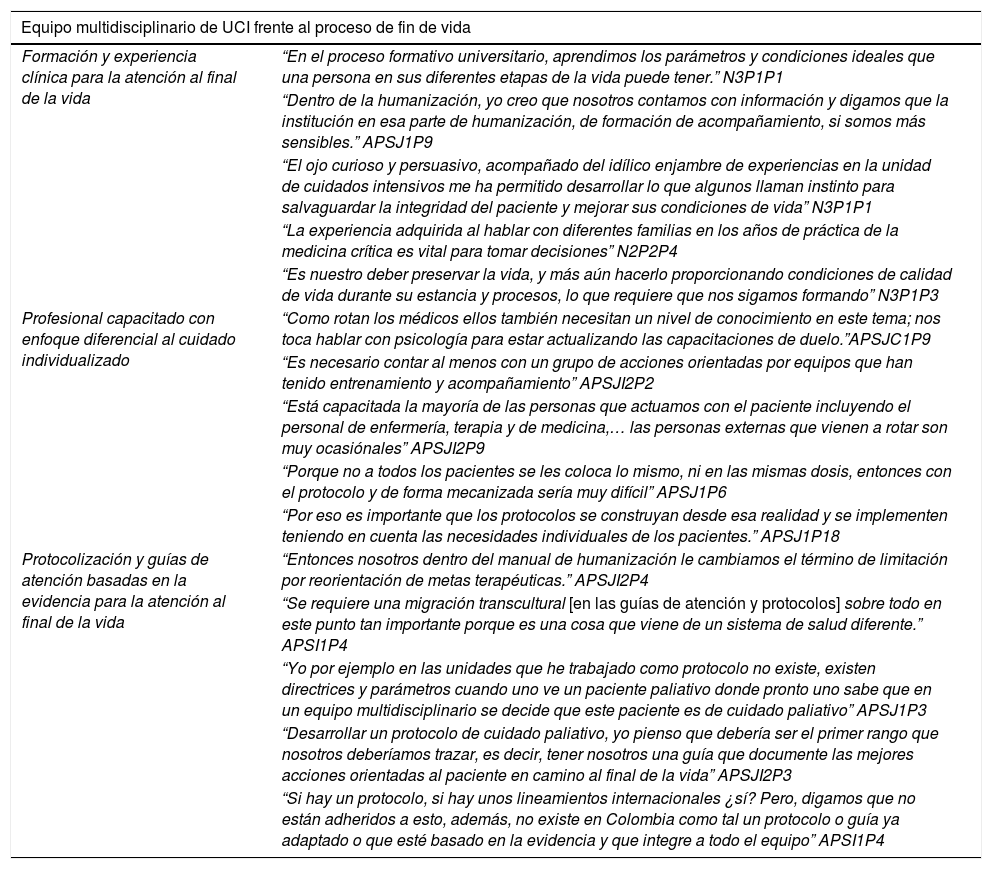
Equipo multidisciplinario de UCI frente al proceso de fin de vidaEsta categoría describe al grupo de profesionales de diferentes disciplinas y técnicos, con habilidad y vocación que realizan un conjunto de prácticas encaminadas a la toma de decisiones, para tratar o mitigar síntomas físicos, emocionales o espirituales en el paciente que se encuentra en situación de final de vida y su familia. Dentro de los hallazgos se identifica que se trabaja en conjunto no solo con el equipo básico de profesionales de la UCI (Medicina, Enfermería, Fisioterapia, Auxiliares de Enfermería) sino además con otros profesionales que contribuyen al bienestar del paciente y familia: terapeutas respiratorios, psicólogos, nutricionistas y equipo de cuidados paliativos. Para esta categoría se definieron 3 subcategorías, que se describen a continuación. Los relatos relevantes que caracterizaron esta categoría se incluyen en la tabla 2.
Datos relevantes categoría 1
| Equipo multidisciplinario de UCI frente al proceso de fin de vida | |
|---|---|
| Formación y experiencia clínica para la atención al final de la vida | “En el proceso formativo universitario, aprendimos los parámetros y condiciones ideales que una persona en sus diferentes etapas de la vida puede tener.” N3P1P1 |
| “Dentro de la humanización, yo creo que nosotros contamos con información y digamos que la institución en esa parte de humanización, de formación de acompañamiento, si somos más sensibles.” APSJ1P9 | |
| “El ojo curioso y persuasivo, acompañado del idílico enjambre de experiencias en la unidad de cuidados intensivos me ha permitido desarrollar lo que algunos llaman instinto para salvaguardar la integridad del paciente y mejorar sus condiciones de vida” N3P1P1 | |
| “La experiencia adquirida al hablar con diferentes familias en los años de práctica de la medicina crítica es vital para tomar decisiones” N2P2P4 | |
| “Es nuestro deber preservar la vida, y más aún hacerlo proporcionando condiciones de calidad de vida durante su estancia y procesos, lo que requiere que nos sigamos formando” N3P1P3 | |
| Profesional capacitado con enfoque diferencial al cuidado individualizado | “Como rotan los médicos ellos también necesitan un nivel de conocimiento en este tema; nos toca hablar con psicología para estar actualizando las capacitaciones de duelo.”APSJC1P9 |
| “Es necesario contar al menos con un grupo de acciones orientadas por equipos que han tenido entrenamiento y acompañamiento” APSJI2P2 | |
| “Está capacitada la mayoría de las personas que actuamos con el paciente incluyendo el personal de enfermería, terapia y de medicina,… las personas externas que vienen a rotar son muy ocasiónales” APSJI2P9 | |
| “Porque no a todos los pacientes se les coloca lo mismo, ni en las mismas dosis, entonces con el protocolo y de forma mecanizada sería muy difícil” APSJ1P6 | |
| “Por eso es importante que los protocolos se construyan desde esa realidad y se implementen teniendo en cuenta las necesidades individuales de los pacientes.” APSJ1P18 | |
| Protocolización y guías de atención basadas en la evidencia para la atención al final de la vida | “Entonces nosotros dentro del manual de humanización le cambiamos el término de limitación por reorientación de metas terapéuticas.” APSJI2P4 |
| “Se requiere una migración transcultural [en las guías de atención y protocolos] sobre todo en este punto tan importante porque es una cosa que viene de un sistema de salud diferente.” APSI1P4 | |
| “Yo por ejemplo en las unidades que he trabajado como protocolo no existe, existen directrices y parámetros cuando uno ve un paciente paliativo donde pronto uno sabe que en un equipo multidisciplinario se decide que este paciente es de cuidado paliativo” APSJ1P3 | |
| “Desarrollar un protocolo de cuidado paliativo, yo pienso que debería ser el primer rango que nosotros deberíamos trazar, es decir, tener nosotros una guía que documente las mejores acciones orientadas al paciente en camino al final de la vida” APSJI2P3 | |
| “Si hay un protocolo, si hay unos lineamientos internacionales ¿sí? Pero, digamos que no están adheridos a esto, además, no existe en Colombia como tal un protocolo o guía ya adaptado o que esté basado en la evidencia y que integre a todo el equipo” APSI1P4 | |
Fuente: Elaborado por los investigadores.
Asamblea participativa (AP) y narrativa (N), párrafo (P), Unidad Hospital San José (SJC), Unidad Hospital San José Infantil (SJI)
El conocimiento adquirido en la formación de pregrado aporta herramientas para afrontar un ámbito tan difícil como la UCI, sin embargo se requiere formación en posgrado y capacitación constante que combinados con la experiencia aportan la experticia profesional necesaria para desenvolverse en este servicio y enfrentar los dilemas éticos que surgen a diario y desarrollar liderazgo clínico y pensamiento crítico.
El equipo de salud que labora en las UCI a diario experimenta desenlaces como la muerte, resultado de cuidar pacientes en fin de vida. A pesar de que están preparados para salvar vidas, se concibe como objetivo terapéutico importante, preservar la calidad de la misma durante la estancia del paciente.
Profesional capacitado con enfoque diferencial al cuidado individualizadoEl personal de la UCI está capacitado y formado para el cuidado en estas unidades, tiene experiencia para afrontar los desafíos de la práctica asistencial y aporta pensamiento crítico para el cuidado paliativo del paciente. Respecto a la atención se recalca la importancia de ofrecer acompañamiento y cuidado humanizado al paciente en final de vida.
Es importante tener en cuenta en el cuidado al paciente crítico, que no se puede centralizar únicamente en el tratamiento y el manejo, por tanto, se dificulta la construcción e implementación de protocolos estandarizados sobre el tema, porque se debe tener en cuenta la personalización de la atención.
Protocolización y guías de atención basadas en la evidencia para la atención al final de la vidaEs importante la adecuación de las UCI para que sean servicios más humanizados, que cuenten con personal capacitado que privilegie la integralidad de la atención, la toma de decisiones compartidas y la resolución de los dilemas éticos que son frecuentes. En este sentido, es relevante la elaboración de documentación (protocolos y guías) que aporten evidencia trasferible a la UCI para los cuidados al final de la vida y que se adapten al contexto cultural y normativo colombiano.
El cuidado de los pacientes y familia que se encuentren en situación de fin de vida es una labor de todos los profesionales de la salud que allí laboran; pues cada uno actúa con el paciente trabajando en equipo en pro de prestar un cuidado holístico. En este sentido, es fundamental el desarrollo de guías que además de estar basadas en la evidencia, faciliten la atención multidisciplinar.
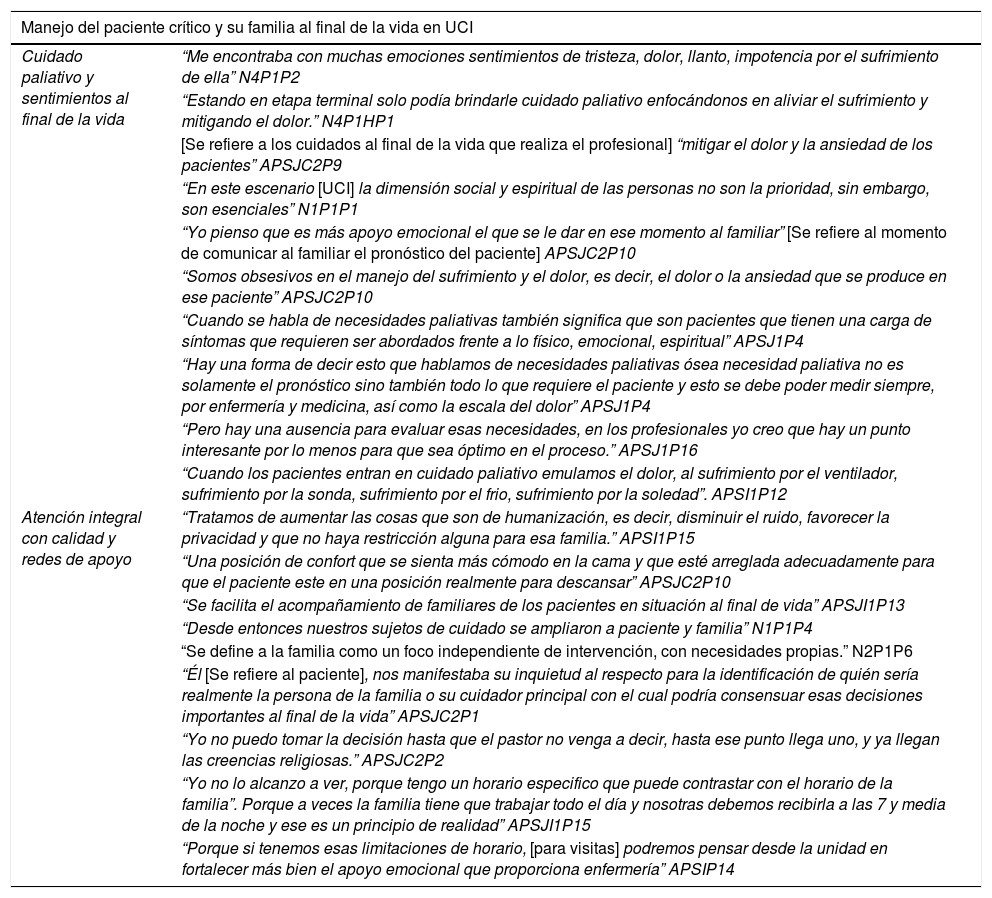
Manejo del paciente crítico y su familia al final de la vida en UCIEsta categoría abarca las actividades e intervenciones físicas y emocionales que brinda el equipo multidisciplinario al paciente en situación de final de vida, con el objetivo de disminuir el sufrimiento psicológico, físico, y promover medidas de bienestar y confort.
El paciente que requiere cuidado paliativo durante su proceso de enfermedad, cursa por situaciones difíciles, que afectan sus dimensiones emocional y fisiológica y deterioran sus sistemas, por tanto, requieren atención y compañía del equipo de salud, para el paciente y su familia. Durante la estancia en UCI al paciente en situación de final de vida, se le realizan una serie de intervenciones para definir con claridad el diagnóstico y las medidas a seguir. En esta categoría se definieron 2 subcategorías, que se describen a continuación. Los relatos relevantes que la caracterizaron se incluyen en la tabla 3.
Datos relevantes categoría 2
| Manejo del paciente crítico y su familia al final de la vida en UCI | |
|---|---|
| Cuidado paliativo y sentimientos al final de la vida | “Me encontraba con muchas emociones sentimientos de tristeza, dolor, llanto, impotencia por el sufrimiento de ella” N4P1P2 |
| “Estando en etapa terminal solo podía brindarle cuidado paliativo enfocándonos en aliviar el sufrimiento y mitigando el dolor.” N4P1HP1 | |
| [Se refiere a los cuidados al final de la vida que realiza el profesional] “mitigar el dolor y la ansiedad de los pacientes” APSJC2P9 | |
| “En este escenario [UCI] la dimensión social y espiritual de las personas no son la prioridad, sin embargo, son esenciales” N1P1P1 | |
| “Yo pienso que es más apoyo emocional el que se le dar en ese momento al familiar” [Se refiere al momento de comunicar al familiar el pronóstico del paciente] APSJC2P10 | |
| “Somos obsesivos en el manejo del sufrimiento y el dolor, es decir, el dolor o la ansiedad que se produce en ese paciente” APSJC2P10 | |
| “Cuando se habla de necesidades paliativas también significa que son pacientes que tienen una carga de síntomas que requieren ser abordados frente a lo físico, emocional, espiritual” APSJ1P4 | |
| “Hay una forma de decir esto que hablamos de necesidades paliativas ósea necesidad paliativa no es solamente el pronóstico sino también todo lo que requiere el paciente y esto se debe poder medir siempre, por enfermería y medicina, así como la escala del dolor” APSJ1P4 | |
| “Pero hay una ausencia para evaluar esas necesidades, en los profesionales yo creo que hay un punto interesante por lo menos para que sea óptimo en el proceso.” APSJ1P16 | |
| “Cuando los pacientes entran en cuidado paliativo emulamos el dolor, al sufrimiento por el ventilador, sufrimiento por la sonda, sufrimiento por el frio, sufrimiento por la soledad”. APSI1P12 | |
| Atención integral con calidad y redes de apoyo | “Tratamos de aumentar las cosas que son de humanización, es decir, disminuir el ruido, favorecer la privacidad y que no haya restricción alguna para esa familia.” APSI1P15 |
| “Una posición de confort que se sienta más cómodo en la cama y que esté arreglada adecuadamente para que el paciente este en una posición realmente para descansar” APSJC2P10 | |
| “Se facilita el acompañamiento de familiares de los pacientes en situación al final de vida” APSJI1P13 | |
| “Desde entonces nuestros sujetos de cuidado se ampliaron a paciente y familia” N1P1P4 | |
| “Se define a la familia como un foco independiente de intervención, con necesidades propias.” N2P1P6 | |
| “Él [Se refiere al paciente], nos manifestaba su inquietud al respecto para la identificación de quién sería realmente la persona de la familia o su cuidador principal con el cual podría consensuar esas decisiones importantes al final de la vida” APSJC2P1 | |
| “Yo no puedo tomar la decisión hasta que el pastor no venga a decir, hasta ese punto llega uno, y ya llegan las creencias religiosas.” APSJC2P2 | |
| “Yo no lo alcanzo a ver, porque tengo un horario especifico que puede contrastar con el horario de la familia”. Porque a veces la familia tiene que trabajar todo el día y nosotras debemos recibirla a las 7 y media de la noche y ese es un principio de realidad” APSJI1P15 | |
| “Porque si tenemos esas limitaciones de horario, [para visitas] podremos pensar desde la unidad en fortalecer más bien el apoyo emocional que proporciona enfermería” APSIP14 | |
Fuente: Elaborado por los investigadores.
Asamblea participativa (AP) y narrativa (N), párrafo (P), Unidad Hospital de San José (SJC), Unidad Hospital Infantil Universitario de San José (SJI)
Durante el proceso de fin de vida se generan una serie de sentimientos de culpa, negación y en ocasiones aceptación frente a las diferentes situaciones, tanto en el paciente y familiar, como en el profesional de la salud. Al respecto el equipo multidisciplinario brinda cuidado paliativo que busca garantizar en el paciente y familia un estado de confort, de satisfacción al suplir sus necesidades básicas; el cual va acompañado de comunicación que contribuye a mejorar la calidad de vida.
Los profesionales de la salud identificaron que además del dolor, hay que abordar múltiples necesidades, especialmente emocionales y espirituales de manera holística; y trascendió la necesidad de identificar los instrumentos de valoración necesarios para identificarlas en el paciente y familia, e implementarlos en el trabajo cotidiano del equipo de salud en las UCI.
Atención integral con calidad y redes de apoyoDurante todo el proceso de atención al paciente crítico, el equipo multidisciplinario de salud brinda atención integral al paciente, basado en competencias y herramientas necesarias para la resolución de conflictos y toma de decisiones; esta atención debe aplicarse de una manera integrada en un plan de cuidados paliativo de forma interprofesional, con el objetivo de cubrir las necesidades de los pacientes y familiares. La atención paliativa busca proporcionar un cuidado integral al paciente y su entorno, con intención de permitir una muerte libre de malestar y sufrimiento para el paciente y sus familiares, de acuerdo con sus deseos, y los estándares culturales y éticos.
Los profesionales consideran la familia como la fuente principal de las creencias y pautas de comportamiento relacionadas con la salud, las tensiones que sufre a través de su ciclo evolutivo pueden manifestar síntomas, que son la expresión de los procesos adaptativos del paciente. El vínculo del paciente con su familia, le sirve como soporte y plataforma para desarrollar su vida en el mundo donde se desenvuelve, da sentido y apoyo, a cada una de sus relaciones. Los profesionales manifiestan que son respetuosos y permisivos al momento de cumplir deseos de los pacientes de acuerdo a sus creencias espirituales.
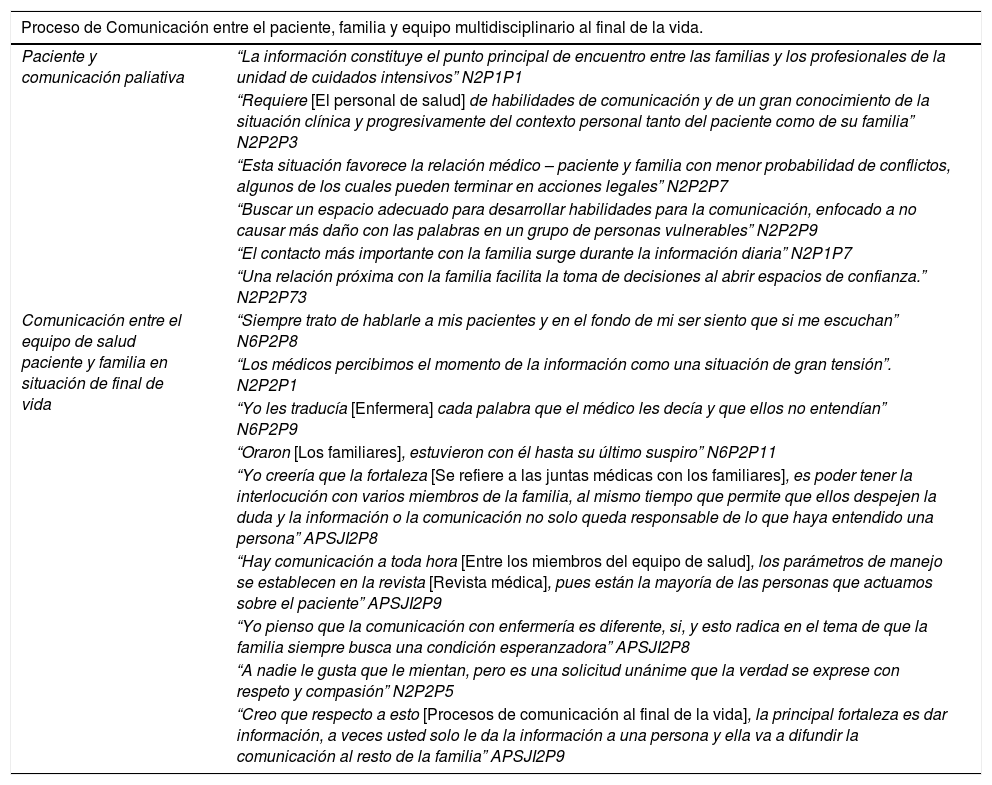
Proceso de comunicación entre paciente, familia y equipo multidisciplinario al final de la vidaEsta categoría se define como todas aquellas acciones verbales y no verbales que facilitan y aseguran la comunicación efectiva de información relevante del paciente entre el equipo de salud y familia; generando empatía, confianza, respeto y una adecuada toma de decisiones. Para esta categoría se definieron 2 subcategorías, que se describen a continuación. Los relatos relevantes que caracterizaron esta categoría se incluyen en la tabla 4.
Datos relevantes categoría 3
| Proceso de Comunicación entre el paciente, familia y equipo multidisciplinario al final de la vida. | |
|---|---|
| Paciente y comunicación paliativa | “La información constituye el punto principal de encuentro entre las familias y los profesionales de la unidad de cuidados intensivos” N2P1P1 |
| “Requiere [El personal de salud] de habilidades de comunicación y de un gran conocimiento de la situación clínica y progresivamente del contexto personal tanto del paciente como de su familia” N2P2P3 | |
| “Esta situación favorece la relación médico – paciente y familia con menor probabilidad de conflictos, algunos de los cuales pueden terminar en acciones legales” N2P2P7 | |
| “Buscar un espacio adecuado para desarrollar habilidades para la comunicación, enfocado a no causar más daño con las palabras en un grupo de personas vulnerables” N2P2P9 | |
| “El contacto más importante con la familia surge durante la información diaria” N2P1P7 | |
| “Una relación próxima con la familia facilita la toma de decisiones al abrir espacios de confianza.” N2P2P73 | |
| Comunicación entre el equipo de salud paciente y familia en situación de final de vida | “Siempre trato de hablarle a mis pacientes y en el fondo de mi ser siento que si me escuchan” N6P2P8 |
| “Los médicos percibimos el momento de la información como una situación de gran tensión”. N2P2P1 | |
| “Yo les traducía [Enfermera] cada palabra que el médico les decía y que ellos no entendían” N6P2P9 | |
| “Oraron [Los familiares], estuvieron con él hasta su último suspiro” N6P2P11 | |
| “Yo creería que la fortaleza [Se refiere a las juntas médicas con los familiares], es poder tener la interlocución con varios miembros de la familia, al mismo tiempo que permite que ellos despejen la duda y la información o la comunicación no solo queda responsable de lo que haya entendido una persona” APSJI2P8 | |
| “Hay comunicación a toda hora [Entre los miembros del equipo de salud], los parámetros de manejo se establecen en la revista [Revista médica], pues están la mayoría de las personas que actuamos sobre el paciente” APSJI2P9 | |
| “Yo pienso que la comunicación con enfermería es diferente, si, y esto radica en el tema de que la familia siempre busca una condición esperanzadora” APSJI2P8 | |
| “A nadie le gusta que le mientan, pero es una solicitud unánime que la verdad se exprese con respeto y compasión” N2P2P5 | |
| “Creo que respecto a esto [Procesos de comunicación al final de la vida], la principal fortaleza es dar información, a veces usted solo le da la información a una persona y ella va a difundir la comunicación al resto de la familia” APSJI2P9 | |
Fuente: Elaborado por los investigadores.
Asamblea participativa (AP) y narrativa (N), párrafo (P), Unidad Hospital de San José (SJC), Unidad Hospital Infantil Universitario de San José (SJI)
El equipo multidisciplinario requiere de comunicación efectiva (completa, clara, oportuna, concisa), mediante la trasferencia de información en los cambios de turno y en el traslado de pacientes, con el fin de evitar errores, adecuar tratamientos y brindar cuidado de calidad al paciente. La comunicación entre el equipo de salud, familiares y paciente genera un clima de confianza y respeto, que facilita la toma de decisiones. Adicionalmente debe buscar estrategias que establezcan una comunicación adecuada y empática con los familiares, para mejorar la atención del paciente que se encuentre en situación de final de vida. La comunicación con el paciente se ve afectada por la situación de salud en la que se encuentra, ya que la mayoría de ellos tienen Tubo Oro Traqueal (TOT), o su estado de conciencia o salud es inadecuado para una comunicación efectiva; por tanto se requiere identificar un representante legal en la familia a quien se le brinda la información necesaria.
Comunicación entre el equipo de salud, paciente y familia en situación de final de vidaUna comunicación exitosa transmite lo que se pretende, lo que se piensa de manera verbal o escrita, y es necesaria al momento de interactuar con el paciente o familiar, porque la familia siempre busca una esperanza frente a la condición en la que se encuentra su paciente y una comunicación inadecuada puede generar falsas expectativas. Es importante que el equipo de salud cuente con diferentes habilidades que le permitan interactuar con el paciente, familiar y representante legal, con el objetivo de informar sobre la situación de salud en la que se encuentran los pacientes y generar confianza al momento de realizar procedimientos y tomar decisiones.
Los profesionales manifiestan que la comunicación de malas noticias es un momento difícil y estresante; ya que no cuentan con habilidades para identificar la susceptibilidad de la familia o el representante legal; además comentan que la comunicación se ve afectada por la situación sociodemográfica y nivel cognitivo del paciente y el representante legal quien puede ser rotatorio según sus necesidades personales.
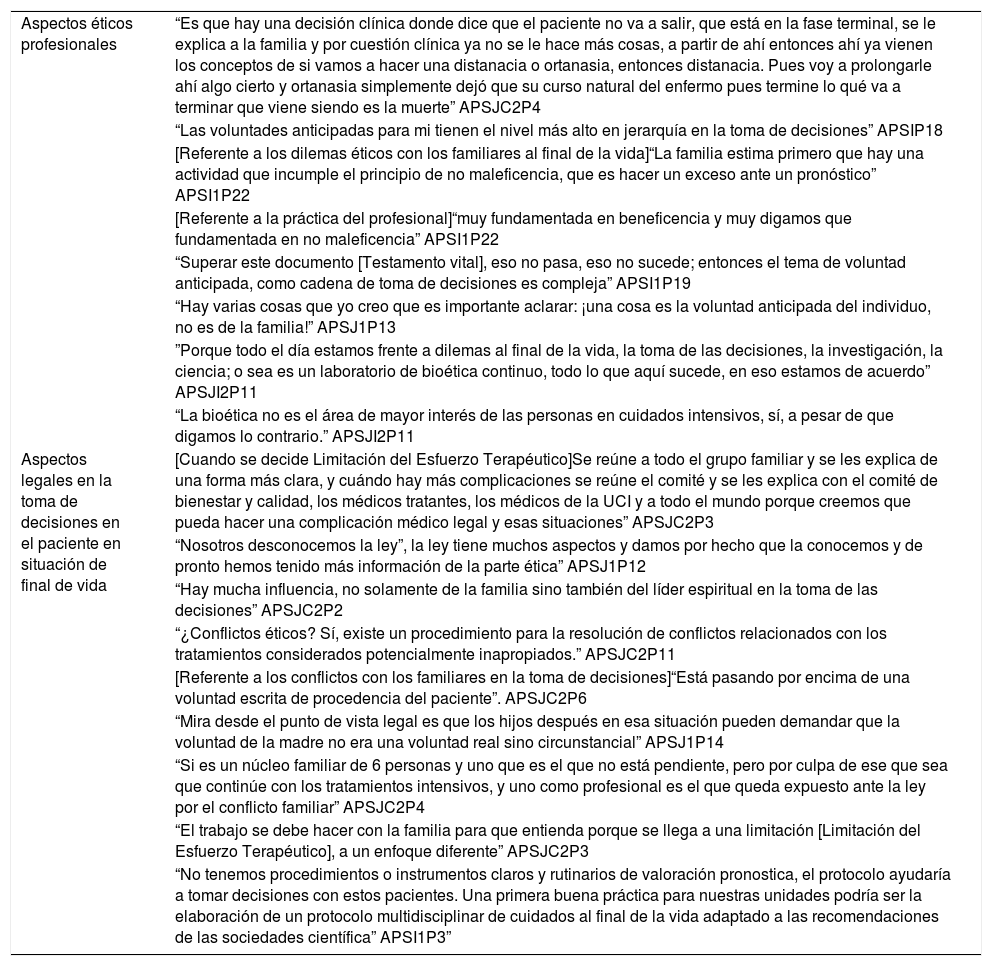
Aspectos éticos al final de la vida en la UCIEn cuanto a las razones éticas, se han encontrado suficientes para integrar los cuidados al final de la vida en la UCI. Para esta categoría se definieron 3 subcategorías, que se describen a continuación. Los relatos relevantes que caracterizaron esta categoría se incluyen en la tabla 5.
Datos relevantes categoría 4
| Aspectos éticos profesionales | “Es que hay una decisión clínica donde dice que el paciente no va a salir, que está en la fase terminal, se le explica a la familia y por cuestión clínica ya no se le hace más cosas, a partir de ahí entonces ahí ya vienen los conceptos de si vamos a hacer una distanacia o ortanasia, entonces distanacia. Pues voy a prolongarle ahí algo cierto y ortanasia simplemente dejó que su curso natural del enfermo pues termine lo qué va a terminar que viene siendo es la muerte” APSJC2P4 |
| “Las voluntades anticipadas para mi tienen el nivel más alto en jerarquía en la toma de decisiones” APSIP18 | |
| [Referente a los dilemas éticos con los familiares al final de la vida]“La familia estima primero que hay una actividad que incumple el principio de no maleficencia, que es hacer un exceso ante un pronóstico” APSI1P22 | |
| [Referente a la práctica del profesional]“muy fundamentada en beneficencia y muy digamos que fundamentada en no maleficencia” APSI1P22 | |
| “Superar este documento [Testamento vital], eso no pasa, eso no sucede; entonces el tema de voluntad anticipada, como cadena de toma de decisiones es compleja” APSI1P19 | |
| “Hay varias cosas que yo creo que es importante aclarar: ¡una cosa es la voluntad anticipada del individuo, no es de la familia!” APSJ1P13 | |
| ”Porque todo el día estamos frente a dilemas al final de la vida, la toma de las decisiones, la investigación, la ciencia; o sea es un laboratorio de bioética continuo, todo lo que aquí sucede, en eso estamos de acuerdo” APSJI2P11 | |
| “La bioética no es el área de mayor interés de las personas en cuidados intensivos, sí, a pesar de que digamos lo contrario.” APSJI2P11 | |
| Aspectos legales en la toma de decisiones en el paciente en situación de final de vida | [Cuando se decide Limitación del Esfuerzo Terapéutico]Se reúne a todo el grupo familiar y se les explica de una forma más clara, y cuándo hay más complicaciones se reúne el comité y se les explica con el comité de bienestar y calidad, los médicos tratantes, los médicos de la UCI y a todo el mundo porque creemos que pueda hacer una complicación médico legal y esas situaciones” APSJC2P3 |
| “Nosotros desconocemos la ley”, la ley tiene muchos aspectos y damos por hecho que la conocemos y de pronto hemos tenido más información de la parte ética” APSJ1P12 | |
| “Hay mucha influencia, no solamente de la familia sino también del líder espiritual en la toma de las decisiones” APSJC2P2 | |
| “¿Conflictos éticos? Sí, existe un procedimiento para la resolución de conflictos relacionados con los tratamientos considerados potencialmente inapropiados.” APSJC2P11 | |
| [Referente a los conflictos con los familiares en la toma de decisiones]“Está pasando por encima de una voluntad escrita de procedencia del paciente”. APSJC2P6 | |
| “Mira desde el punto de vista legal es que los hijos después en esa situación pueden demandar que la voluntad de la madre no era una voluntad real sino circunstancial” APSJ1P14 | |
| “Si es un núcleo familiar de 6 personas y uno que es el que no está pendiente, pero por culpa de ese que sea que continúe con los tratamientos intensivos, y uno como profesional es el que queda expuesto ante la ley por el conflicto familiar” APSJC2P4 | |
| “El trabajo se debe hacer con la familia para que entienda porque se llega a una limitación [Limitación del Esfuerzo Terapéutico], a un enfoque diferente” APSJC2P3 | |
| “No tenemos procedimientos o instrumentos claros y rutinarios de valoración pronostica, el protocolo ayudaría a tomar decisiones con estos pacientes. Una primera buena práctica para nuestras unidades podría ser la elaboración de un protocolo multidisciplinar de cuidados al final de la vida adaptado a las recomendaciones de las sociedades científica” APSI1P3” |
Fuente: Elaborado por los investigadores.
Asamblea participativa (AP) y narrativa (N), párrafo (P), Unidad Hospital de San José (SJC), Unidad Hospital Infantil Universitario de San José (SJI)
El equipo de saludbusca proporcionar un cuidado integral paliativo al paciente y su entorno, con la intención de disminuir el malestar y sufrimiento para el paciente y familiares de acuerdo con sus deseos, estándares clínicos, culturales y éticos; sin dejar atrás los principios de beneficencia y no maleficencia en la resolución de dilemas éticos.
Los profesionales manifiestan que las voluntades anticipadas tienen el nivel más alto en jerarquía en la toma de decisiones, por encima del juicio sustitutivo, o de un principio de beneficencia absoluto por parte del profesional. Sin embargo, refieren que cuando existe una oposición entre los deseos del paciente y los de la familia, se inicia un proceso legal que necesita intervención de la junta médica y el comité de ética; además, manifiestan que se requiere mucho conocimiento para afrontar los diferentes dilemas éticos que se presentan en la UCI.
Aspectos legales en la toma de decisiones en el paciente en situación de final de vidaLas UCI deben disponer de protocolos, y herramientas que faciliten la valoración pronostica y toma de decisiones en pacientes en situación de final de vida. Además, todos los profesionales deben tener conocimiento y ser capacitados en aspectos legales y bioética, para tener un marco dentro del cual actuar; el tema es complejo porque cada situación requiere diferente manejo.
La limitación del soporte vital, frecuente en el paciente crítico, debe realizarse siguiendo las guías y recomendaciones establecidas por las sociedades científicas e instituciones encargadas de las temáticas, e ir encaminadas a favorecer el derecho de autonomía, para cubrir las necesidades y creencias de los pacientes y familiares.
Toma de decisiones en el proceso de muerte y dueloEn cuanto a la toma decisiones y el respeto por la voluntad del paciente, es común encontrar dilemas éticos que se deben enfrentar a diario. Las narrativas de los profesionales reflejan que puede existir divergencia entre la voluntad del paciente y la de la familia, que hace que el profesional de la salud tenga que enfrentar situaciones que lo exponen ética y legalmente, pues no siempre su pronóstico y tratamiento va acorde a las voluntades de la familia o de su líder espiritual.
El proceso de duelo requiere de acompañamiento y humanización de la atención en las UCI. La capacitación del personal en cuidados de fin de vida, la toma de decisiones compartida, y el soporte psicológico son relevantes para los profesionales de la salud que requieren herramientas para el afrontamiento, apoyo, acompañamiento y canalización de sentimientos del paciente y la familia.
DiscusiónEl análisis de los datos reveló cuatro categorías temáticas: equipo multidisciplinario de UCI frente al proceso de fin de vida, Manejo del paciente crítico y su familia al final de la vida en UCI, Proceso de Comunicación entre el paciente, familia y equipo multidisciplinario al final de la vida y Aspectos éticos al final de la vida en la UCI, que describen el sentir del equipo de salud y orientan estrategias para el mejoramiento de los cuidados al final de la vida.
Durante la atención del paciente en el proceso de fin de vida en la UCI, los profesionales de la salud están expuestos a vivir experiencias emocionales frente al fallecimiento del paciente, lo que lleva a tener sentimientos como culpa y frustración, experiencias que han sido descritas en anteriores estudios, evidenciando que los profesionales sienten culpa o duda después de la muerte de un paciente21. Este hallazgo coincide con un estudio realizado en Indonesia, el cual describe que las enfermeras presentan aflicción derivada de la perdida de pacientes afectando su bienestar emocional, cognitivo, espiritual, relacional y profesional22.
Asimismo, en la atención del paciente al final de la vida se establecen relaciones entre el equipo de salud, paciente y familia, necesarias para tener en cuenta el contexto social y humano que rodea algo tan imprescindible como la vida, no solo del paciente si no de la familia quienes requieren apoyo y atención. La teorista Watson recalca la importancia de la relación de ayuda-confianza, que es fundamental para la familia, especialmente durante el proceso de duelo anticipado y duelo23. Este hallazgo coincide con el estudio de Zamora et al. el cual demostró que los cuidadores (familia) presentan altos niveles de ansiedad y se sienten con sobrecarga24; razón por la que una buena relación y comunicación con la familia y el paciente es importante para mitigar los efectos que esto les ocasiona.
En la práctica clínica es habitual que la familia tenga la esperanza de que el proceso de enfermedad conduzca a la recuperación y no a complicaciones, o un desenlace fatal. Simultáneamente las estrategias de afrontamiento desarrolladas por los miembros del equipo de salud pueden llevar a ver la muerte como un proceso natural y muchas veces necesario, llevando a que las personas externas perciban las UCI como unidades con déficit de humanización. De igual modo, las vivencias físicas, emocionales y espirituales del paciente y la familia al final de vida, requieren apoyo emocional, manejo de los síntomas, comunicación efectiva que proporcione un abordaje integral y fomente la humanización en las UCI. Al respecto el estudio de Samar et al. plantea la necesidad de utilizar una guía de valoración inicial que permita tomar decisiones, establecer mejor comunicación con el paciente y la familia e identificar las necesidades al final de la vida, para reducir el estrés y la ansiedad de los mismos25.
En cuanto a la toma de decisiones y el respeto por las voluntades anticipadas, los profesionales de la salud deben enfrentar a diario un vacío en la parte legal y ética, experimentan situaciones que lo exponen, por lo que requieren de capacitación y apoyo de otras disciplinas que soporten o brinden herramientas para afrontar estos desafíos, ya que este proceso requiere de acompañamiento y humanización en las UCI. Al respecto, se encuentra semejanzas con el estudio de Crowe sobre atención al final de la vida en UCI, que refleja la importancia del papel paliativo y la existencia de barreras sobre decidir retirar las terapias de mantenimiento de la vida y para brindar una buena atención al final de la vida26. En Colombia legalmente es un derecho desistir de manera voluntaria y anticipada a los tratamientos médicos innecesarios que no representen una vida digna para el paciente10.
Otro aspecto importante es la humanización de la atención en la UCI, un aporte al proceso es la generación de documentación que aporte evidencia y una guía que permita tener en cuenta a la familia y el paciente a la hora de tomar decisiones, siendo relevante la capacitación para enfrentar los dilemas éticos frecuentes en las unidades. De igual forma, en el estudio de Guijaro y Amezcua en España se destaca la importancia de la humanización en las UCI, la relacionan con una práctica adecuada, destacan las necesidades de los pacientes en comunicación, apoyo familiar, el cuidado, la confidencialidad y la preservación de la intimidad lo cual genera mayor bienestar27. Lo anterior evidencia similitud con el estudio de Brito y Librada que considera fundamental para los profesionales de la salud la capacitación y la implementación de Políticas compasivas en las UCI28.
Así mismo, se identifica la importancia del trabajo en equipo de los profesionales de la UCI con otros profesionales que interactúan y apoyan la atención en el final de la vida, con el fin de garantizar un estado de confort y asistencia de las necesidades básicas que contribuya a mejorar la calidad de vida y la comunicación efectiva al final de la vida. Estos aspectos son descritos en el estudio de Rautureau donde una enfermera a través de una situación clínica describe el apoyo brindado por un equipo multidisciplinario en la atención al final de la vida29. Los profesionales de la UCI están capacitados y formados para este servicio, a pesar de ello es común el sentimiento de culpa relacionado con la atención prestada. De igual forma el estudio de Betriana y Kongsuwan describió las experiencias en UCI de un grupo de enfermeras musulmanas que vivían una etapa de aflicción por la pérdida de pacientes y afectaba su bienestar emocional, cognitivo, espiritual, relacional y profesional22.
En el proceso de fin de vida, los sentimientos y circunstancias difíciles para la familia y el paciente afectan su parte física y psicológica, y generan desafíos y metas para el equipo de salud que busca brindar cuidado y apoyo en la parte física, psicológica y emocional, tal como se muestra en la teoría enfermera del final tranquilo de la vida de Ruland y Moore, que relaciona aspectos de buena muerte cuando se favorece un entorno tranquilo, rodeado de familiares, tratando el dolor y procurando bienestar y tranquilidad30.
La ronda médica es el momento propicio para realizar un análisis entre los diferentes miembros del equipo de salud, con el objetivo de valorar la terapia del paciente, su pronóstico y brindar información al paciente y familia. Es una herramienta para individualizar el tratamiento e intervenciones que respondan a las necesidades y respuestas humanas propias del paciente en final de vida. Este resultado presenta semejanza con el estudio de Mora, que recalca la importancia de revisar de forma crítica y organizada la práctica clínica, sin dejar atrás la ética y permite dar respuesta a la dignidad del paciente y la familia31.
El equipo multidisciplinario requiere de comunicación efectiva (completa, clara, oportuna, concisa), mediante la trasferencia del cuidado y de información en los cambios de turno, con el fin de evitar errores, adecuar tratamientos y brindar un cuidado de calidad al paciente que genere confianza, respeto y facilite la toma de decisiones. Esta importancia se ve reflejada en el estudio de Achury y Pinilla, que evidenció que la enfermera debe reconocer el proceso de comunicación terapéutica como pilar en el cuidado, fundamentado en el conocimiento, la relación de ayuda y la escucha activa para mejorar las habilidades del profesional y la calidad de la comunicación32.
El equipo de saluden las unidades busca proporcionar al paciente en fin de vida cuidado paliativo con la intención de permitir una muerte con el menor malestar y sufrimiento para el paciente y familia, de acuerdo a sus deseos, estándares clínicos, culturales y éticos; resuelve los dilemas éticos con base en los principios de beneficencia y no maleficencia, sin involucrar sentimiento propios. Esto se relaciona con la Resolución 1216 de 2015 de la legislación en Colombia, que establece los cuidados paliativos como un derecho en pro de mejorar la calidad de atención a los pacientes en fin de vida, a quién se debe mitigar el dolor, aliviar el sufrimiento y apoyar en todos los aspectos emocionales, sociales y espirituales10.
Las complejas decisiones que se toman entorno a los pacientes críticos al final de la vida, pueden ocasionar discordias entre profesionales, familiares y pacientes, por tanto el profesional debe disponer de competencias y herramientas necesarias para resolución de conflictos, como lo muestra un estudio en México, que concluye que se debe fomentar la educación y formación de médicos y enfermeras en los extremos de la vida, pues se requiere mejorar la comunicación con los pacientes en fin de vida para proporcionar una mejor atención7.
Se evidencia que para los profesionales de la salud es importante que la limitación del soporte vital, frecuente en el paciente crítico, se realice siguiendo las guías y recomendaciones establecidas por las sociedades científicas e instituciones encargadas de las temáticas y deben ir encaminadas a cubrir las necesidades y creencias de los pacientes y familiares. Importancia que se evidencia en el estudio de Nabal et al. que concluyó que la calidad del registro clínico en lo que respecta a selección, toma de decisiones y tratamiento al final de vida, es mejorable planteando la utilización de una plantilla para ello33.
Se recalca dentro de los resultados la importancia de investigar sobre el tema, pues actualmente en Colombia no hay evidencia de estudios relacionados con el abordaje de los dilemas éticos y las implicaciones legales que tiene el mismo, lo que expone al personal de la salud, especialmente a los profesionales que deben tomar las decisiones. Un estudio realizado por Sepúlveda evidenció que existen obstáculos para garantizar los derechos de los pacientes durante el proceso de muerte y el cumplimiento de los deberes profesionales, y demuestra la necesidad de aplicar la ley de muerte digna y voluntades anticipadas en áreas no oncológicas, y mayor formación a nivel ético, espiritual y sociocultural para el cuidado en situaciones de final de vida34.
Limitaciones del estudioPor tratarse de un estudio cualitativo es importante tener precaución en la transferibilidad de los resultados, por tanto, se deben considerar las características de las unidades y de los sujetos de estudio participantes. Por otra parte, es importante considerar que la captación de la población fue coordinada por los responsables institucionales, lo que pudo condicionar el discurso y la participación de los sujetos en el estudio. Además, en la conformación de los grupos existen asimetrías de poder entre los participantes, asociados a variables como nivel educativo, profesión, sexo, edad y experiencia profesional. Sin embargo, un investigador ajeno a la UCI asumió la moderación de las asambleas favoreciendo un clima de participación más horizontal, y la expresión de experiencias desde la perspectiva de cada rol. Así mismo, las narrativas escritas y anónimas como fuente de análisis, favorecieron la triangulación de los datos, minimizando el sesgo de asimetría de poder que se pudo dar en las asambleas.
ConclusionesLos profesionales conciben como un objetivo terapéutico, preservar la calidad de vida durante la estancia del paciente en UCI. Es importante tener en cuenta que el cuidado al paciente crítico debe ser individualizado. En este sentido, para el profesional de la salud es fundamental el desarrollo de guías basadas en la evidencia que faciliten el manejo multidisciplinar, la personalización de la atención y favorecer el derecho de autonomía para cubrir las necesidades y creencias de los pacientes y familiares.
Los profesionales expresaron que además del dolor hay que abordar necesidades emocionales y espirituales, lo cual requiere que se utilicen instrumentos que permitan su valoración en la práctica clínica. Además, destacan que la comunicación entre el equipo de salud, familiares y pacientes, genera un clima de confianza y respeto, que facilita la toma de decisiones al final de la vida.
Los aspectos legales y éticos al brindar cuidado en el paciente en fin de vida, conllevan a numerosos dilemas éticos que el profesional de salud debe afrontar, para ello es necesario la creación de herramientas y capacitación específica, teniendo en cuenta la personalización de la atención.
Es fundamental incrementar la investigación que aporte mayores conocimientos sobre el cuidado al final de la vida, toma de decisiones centrada en el paciente y la familia, el apoyo emocional y espiritual para la familia y la humanización de las UCI en pro del bienestar de pacientes y familiares.
Implicaciones del estudioLos profesionales conciben como un objetivo terapéutico preservar la calidad de vida durante la estancia del paciente en UCI. Es importante tener en cuenta que el cuidado al paciente crítico debe ser individualizado. En este sentido, es fundamental el desarrollo de guías basadas en la evidencia que faciliten el manejo multidisciplinar, la personalización de la atención y favorezcan el derecho de autonomía para cubrir las necesidades y creencias de los pacientes y familiares.
Los profesionales expresaron que además del dolor hay que abordar necesidades emocionales y espirituales, lo cual requiere que se utilicen instrumentos que permitan su valoración en la práctica clínica. Además, destacan que la comunicación entre el equipo de salud, familiares y pacientes, genera un clima de confianza y respeto, que facilita la toma de decisiones al final de la vida.
FinanciaciónEstudio financiado en por la Fundación Universitaria de Ciencias de la Salud, a través de la convocatoria interna para el fomento de la investigación, Acta 11 de 2018.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.