Objetivo principal: Conocer qué unidades de cuidados intensivos (UCI) españolas valoran y registran, de forma normalizada, niveles de dolor, sedación/agitación, delirio y uso de contenciones mecánicas (CM). Objetivos secundarios: Determinar la utilización de herramientas validadas de valoración y explorar los niveles de dolor y sedación/agitación de los pacientes, la prevalencia de deliro y el uso de CM.
MétodoEstudio observacional, descriptivo, transversal, prospectivo y multicéntrico mediante una encuesta ad hoc con acceso on line, de 2 bloques: bloque1, enfocado a preguntas sobre características de las unidades y práctica habitual, y bloque2, sobre aspectos de asistencia directa y evaluaciones directas de pacientes ingresados en unidades participantes.
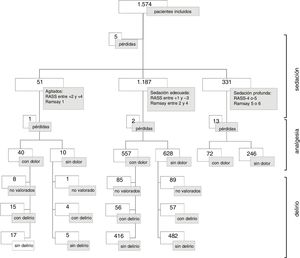
ResultadosParticiparon 158 unidades y 1.574 pacientes. La valoración normalizada y el registro del dolor de pacientes comunicativos (PC) se realizaba en 109 unidades (69%), el dolor de pacientes no comunicativos (PNC) en 84 (53%), la sedación/agitación en 111 (70%), el delirio en 39 unidades (25%). Registrado el uso de CM en 39 unidades (25%). Se utilizaban escalas validadas para valorar el dolor en PC en 139 unidades (88%), en PNC en 102 (65%), sedación/agitación en 145 (92%), delirio en 53 unidades (34%). En 33 unidades (21%) se valoraba dolor a PC y PNC, sedación/agitación y delirio, y en 8 de estas unidades existía protocolo específico de CM y registro. Entre los pacientes que pudieron ser evaluados, se reportó ausencia de dolor en el 57%, dolor moderado en el 27%; tranquilos y colaboradores el 48%, y el 10% agitados; tenían CM el 21% y delirio el 12,6% de los pacientes.
ConclusionesLa valoración del dolor, sedación y delirio está acreditada, obteniéndose bajos porcentajes de pacientes con agitación y delirio. Observamos un elevado porcentaje de pacientes con dolor y moderado uso de la CM. Hay que generalizar el uso de protocolos para valorar, prevenir y tratar el dolor y el delirio mediante un adecuado manejo de la analgesia, de la sedación y un uso individual y reflexivo de las CM. (ClinicalTrials.gov Identifier: NCT03773874)
Main aim: To determine the Spanish intensive care units (ICU) that assess and record pain levels, sedation/agitation, delirium and the use of physical restraint (PR) as standard practice. Secondary aims: To determine the use of validated assessment tools and to explore patients’ levels of pain and sedation/agitation, the prevalence of delirium, and the use of PR.
MethodAn observational, descriptive, cross-sectional, prospective and multicentre study using an ad hoc survey with online access that consisted of 2 blocks. Block I: with questions on the unit's characteristics and routine practice; Block II: aspects of direct care and direct assessments of patients admitted to participating units.
ResultsOne hundred and fifty-eight units and 1574 patients participated. The pain of communicative patients (CP) was assessed and recorded as standard in 109 units (69%), the pain of non-communicative patients (NCP) in 84 (53%), sedation/agitation in 111 (70%), and delirium in 39 units (25%). There was recorded use of PR in 39 units (25%). Validated scales were used to assess the pain of CP in 139 units (88%), of NCP in 102 (65%), sedation/agitation in 145 (92%), delirium in 53 units (34%). In 33 units (21%) pain, sedation/agitation and delirium of PC and NPC was assessed, and in 8 of these units there was a specific PR protocol and register. Among the patients who could be assessed, an absence of pain was reported in 57%, moderate pain in 27%; 48% were calm and collaborative, and 10% agitated; 21% had PR, and 12.6% of the patients had delirium.
ConclusionsThe assessment of pain, sedation and delirium is demonstrated, and low percentages of agitation and delirium achieved. We observed a high percentage of patients with pain, and moderate use of PC. We should generalise the use of protocols to assess, prevent and treat pain and delirium by appropriately managing analgesia, sedation, and individual and well-considered use of PC. (ClinicalTrials.gov Identifier: NCT03773874)
Las guías de práctica clínica recomiendan la valoración sistemática del dolor, la sedación/agitación y el delirio de los pacientes ingresados en las unidades de cuidados intensivos (UCI), así como un uso racional de las contenciones. Con el presente estudio nos hemos aproximado a la práctica habitual de las UCI españolas, abordando la existencia de protocolos y evaluando el nivel de dolor y agitación, así como la prevalencia del uso de contenciones mecánicas y de delirio.
Implicaciones del estudioEste estudio constituye un punto de partida, una oportunidad de mejora en el cuidado del paciente crítico, pues refleja los protocolos, los resultados y/o las estrategias de todas las unidades participantes, constituyendo un reflejo de la práctica asistencial en cuanto a la valoración y el manejo del dolor, de la sedación y de la tranquilidad/agitación del paciente ingresado en cuidados intensivos. Al compartir esta información cada unidad podrá marcarse objetivos reales, posibles y adaptados a cada contexto asistencial.
La mayoría de los procedimientos que se realizan a los pacientes en las unidades de cuidados intensivos (UCI) se asocian a dolor1. Este dolor agudo desencadena una respuesta inflamatoria al estrés que puede afectar la evolución del paciente. Diversos estudios han demostrado que la utilización de estrategias frente al dolor, previas a otras de sedación, puede reducir el tiempo de ventilación mecánica y de estancia en UCI2-4 Las últimas guías de práctica clínica publicadas2,5,6 recomiendan aplicar estrategias de sedación basadas en la analgesia y en la administración de mínimas dosis de fármacos sedantes para alcanzar el objetivo de sedación deseado, priorizando la sedación superficial o consciente, siempre que sea posible7-9. El dolor inadecuadamente tratado es causa de ansiedad o de agitación9. Una importante proporción de pacientes ingresados en la UCI, estimada en algunas series entre el 24 y el 80%, presentan un nivel de ansiedad-agitación de moderado a grave10. Además, las fluctuaciones en los niveles de sedación pueden contribuir al desarrollo de delirio, y este riesgo puede verse reducido por el mantenimiento de un nivel de sedación estable o por la ausencia de sedación11.
Otro de los factores que puede contribuir a la agitación y al delirio es el uso de contenciones mecánicas. Desde un punto de vista ético, encontramos una fuerte confrontación entre los principios de no maleficencia y beneficencia en el uso de contenciones mecánicas, intentando mantener un entorno seguro para el paciente con su uso, y el principio de autonomía, ya que la utilización de contenciones mecánicas pone en riesgo la libertad y la dignidad del paciente. La implementación de estrategias de valoración del dolor, agitación/sedación y delirio, que pueden condicionar el bienestar del paciente, podrían ser una herramienta potente para minimizar el uso de contenciones mecánicas en las UCI, ya que se han detectado deficiencias en este aspecto en las unidades con uso frecuente de las mismas12.
Por todo ello, tanto el dolor como el nivel de sedación deben ser monitorizados sistemáticamente para evaluar la administración de fármacos analgésicos y/o fármacos sedantes.
Desde nuestro conocimiento, no hay publicada ninguna evaluación de la práctica clínica habitual en las unidades españolas, salvo datos de 12 unidades incluidas en una encuesta europea, donde queda reflejado que en España y Portugal (que aporta 5 unidades) se utilizan escalas de sedación en un 65% de las unidades13.
Desde el Grupo de Trabajo de Analgesia, Sedación, Contenciones y Delirio (GT-ASCyD) de la Sociedad Española de Enfermería Intensiva y Unidades Coronarias (SEEIUC), siendo conscientes de la importancia que tiene una buena valoración del dolor y de la ansiedad de nuestros pacientes y la trascendencia que tendría poder saber cuál es la práctica habitual en las UCI españolas, abordamos la necesidad de realizar una evaluación a nivel nacional.
El objetivo principal de esta evaluación fue conocer qué unidades valoraban y registraban, de forma normalizada (según una norma o protocolo escrito), los niveles de dolor, sedación/agitación, delirio y uso de contenciones mecánicas. Objetivos secundarios fueron determinar el grado de utilización de las herramientas validadas de valoración y explorar los niveles de dolor, sedación y agitación de los pacientes, así como la prevalencia de deliro y el uso de contenciones mecánicas.
MétodoSe realizó un estudio observacional, descriptivo, de corte transversal, prospectivo y multicéntrico para conocer la práctica habitual (auditoría) sobre protocolos existentes en las unidades de cuidados críticos y la valoración del dolor, de la sedación, del delirio y del uso de contenciones mecánicas.
Posteriormente se realizó una valoración directa del nivel de dolor, sedación/agitación y presencia de delirio a todos los pacientes adultos que estuvieran ingresados en las unidades participantes en el momento del corte y tuvieran una estancia mínima prevista de 24h en la unidad.
ProcedimientoA fin de obtener la mayor representación de las UCI españolas, se creó una red de enfermeras investigadoras con coordinadoras en cada comunidad autónoma. La función de las coordinadoras fue contactar y reclutar unidades de pacientes críticos de adultos dentro de su comunidad. Cada coordinadora contactó con los centros (tanto públicos como privados), creando su red de enfermeras colaboradoras de las unidades que manifestaron su disposición a participar y que obtuvieron la autorización de su comité ético de investigación. A cada unidad se le solicitó el contacto de una enfermera colaboradora para el proyecto.
Una vez creada la red nacional de enfermeras colaboradoras, a través de las coordinadoras de comunidad, se hizo llegar a cada enfermera su clave y contraseña para acceder a la plataforma creada para la introducción de datos. Cada unidad fue codificada con la variable «Código Unidad», creada automáticamente por el sistema. El «Código Unidad» solo era conocido por la enfermera coordinadora del proyecto y la enfermera colaboradora de cada unidad. La enfermera coordinadora de comunidad solo conocía los códigos de las unidades que coordinaba.
La plataforma ofrecía acceso a todos los documentos (metodología, cronograma, herramientas de valoración recomendadas, tutorial de navegación por la plataforma), así como un enlace a vídeos tutoriales donde se explicaba cómo debían aplicarse las herramientas validadas en castellano y recomendadas por el GT-ASCyD-SEEIUC para la valoración de los pacientes.
Recogida de datosLa herramienta utilizada fue una encuesta ad hoc con acceso on line, alojado en el servidor de la SEEIUC, que constaba de dos bloques.
En el primer bloque se preguntaba por las características de las unidades, ratio enfermera-paciente, existencia de protocolos y la práctica habitual para el control del dolor, sedación/agitación, delirio y uso de contenciones mecánicas en la unidad.
En el segundo bloque se realizaban preguntas sobre aspectos de la asistencia directa a los pacientes, registrando la utilización de herramientas (para la valoración de analgesia, sedación y delirio) y la evaluación directa del nivel de dolor, sedación/agitación de los pacientes, así como la presencia de delirio y de contenciones mecánicas.
En el cronograma se detallaban las fechas de recogida de datos, tanto del primero como del segundo bloque. Tras la cumplimentación, se realizó un seguimiento de las respuestas y la verificación de los datos a través del correo electrónico o llamadas telefónicas entre la coordinadora del proyecto y la enfermera colaboradora de cada unidad, a fin de depurar posibles errores en los datos introducidos.
Evaluación de los pacientes incluidosLa recogida de datos se realizó mediante observación directa y en el mismo periodo en todas las unidades participantes. Estos datos fueron introducidos en la plataforma mediante un «Código paciente» creado automáticamente por el sistema.
Para evaluar dolor en pacientes con capacidad de comunicarse se recomendó la escala visual analógica (EVA), y para pacientes sin capacidad de comunicarse, la escala de conductas indicadoras de dolor (ESCID)14. La evaluación del nivel de sedación/agitación se recomendó realizarla con la Richmond Agitation Sedation Scale (RASS)15, y para el delirio, el Confusion Assessment Method for the Intensive Care Unit (CAM-ICU)16.
Los datos de utilización de herramientas para valorar dolor, sedación/agitación y delirio, así como el registro del uso de contenciones mecánicas, fueron recogidos retrospectivamente sobre los registros enfermeros de los pacientes evaluados, al día siguiente de su valoración.
Análisis estadísticoEn primer lugar se realizó un análisis descriptivo de las características generales de las unidades participantes y de la población de estudio, presentando los datos con medias y desviaciones estándar (DE) o medianas y rangos intercuartílicos (RIC), según procediera. La comparación de grupos se realizó con el test de la t de Student para variables cuantitativas o pruebas no paramétricas, según procediera, y el test de Fischer o chi cuadrado para variables cualitativas. Los datos fueron analizados con el paquete estadístico IBM SPSS Statistics 21.0 para Windows (SPSS Inc., Chicago IL, EE.UU.).
Consideraciones éticasSe han seguido las recomendaciones recogidas en la Declaración de Helsinki de 1964 y el Convenio de Oviedo de 1997 y se garantiza la confidencialidad de la información y el anonimato de los participantes, según lo dispuesto en la ley orgánica 15/1999, de protección de datos de carácter personal, y la ley 41/2002, de autonomía del paciente.
El proyecto fue aprobado por el comité de ética e investigación (CEI) del centro coordinador del estudio en Madrid y presentado a los CEI de cada comunidad. Al tratarse de una auditoría (revisión de la práctica clínica) y realizar la recogida de información de manera agregada, tanto en el equipo investigador como en los CEI de los centros, no se consideró necesaria la solicitud del consentimiento informado a cada uno de los pacientes ingresados. Se solicitó la autorización de cada jefe de servicio médico y de cada supervisora de enfermería de las unidades implicadas.
ResultadosLa creación de la red de enfermeras colaboradoras se desarrolló entre mayo de 2017 y febrero de 2018. Las preguntas del bloque1 fueron cumplimentadas entre el 12 y el 18 de febrero de 2018 y las preguntas del bloque2, así como la valoración directa del dolor, sedación/agitación y delirio de los pacientes, entre el 19 y el 23 de febrero de 2018.
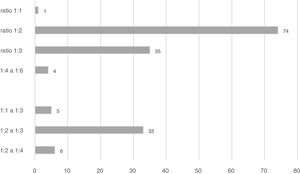
Unidades participantesParticiparon 158 unidades de 103 hospitales de las 17 comunidades autónomas de España. No se obtuvo representación de las ciudades autónomas de Ceuta y Melilla.
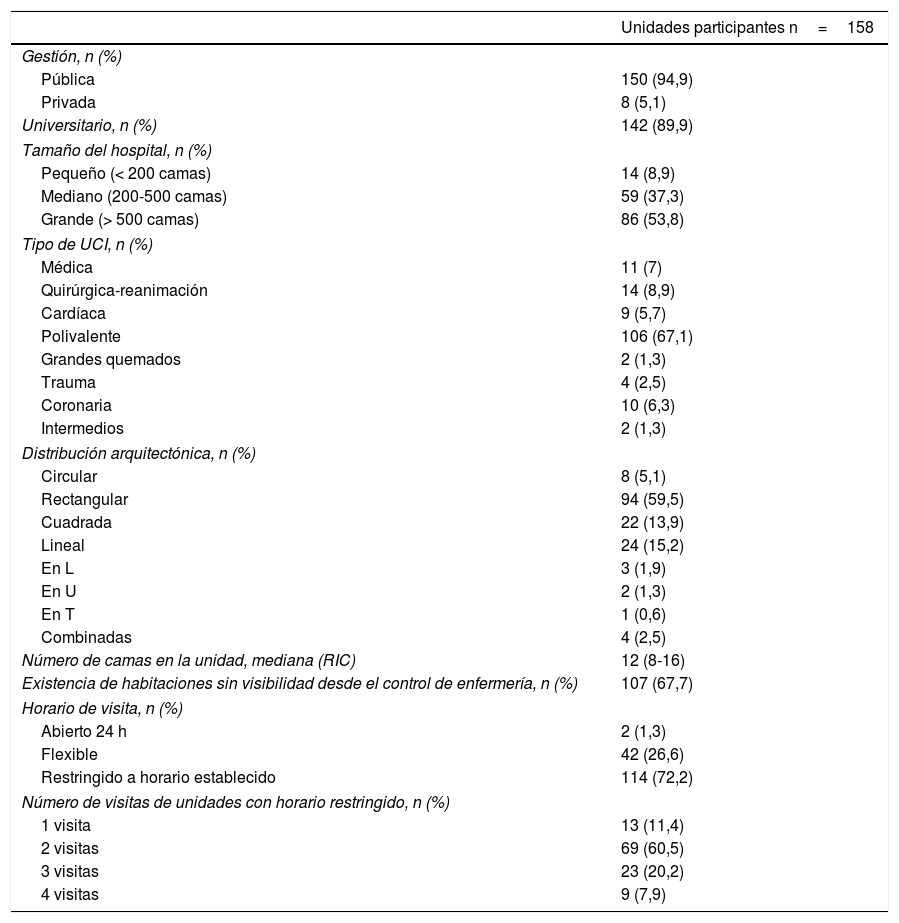
La mayoría de las unidades estaban ubicadas en hospitales de gestión pública y universitarios con más de 500 camas. El 67,1% eran unidades polivalentes, el 59,5% tenían distribución arquitectónica rectangular y el 67,7% contaban con habitaciones sin visibilidad desde el control de enfermería. Las 158 unidades sumaban 2.061 camas, con una mediana de 12 camas por unidad (RIC8-16) (tabla 1).
Características de las unidades participantes
| Unidades participantes n=158 | |
|---|---|
| Gestión, n (%) | |
| Pública | 150 (94,9) |
| Privada | 8 (5,1) |
| Universitario, n (%) | 142 (89,9) |
| Tamaño del hospital, n (%) | |
| Pequeño (< 200 camas) | 14 (8,9) |
| Mediano (200-500 camas) | 59 (37,3) |
| Grande (> 500 camas) | 86 (53,8) |
| Tipo de UCI, n (%) | |
| Médica | 11 (7) |
| Quirúrgica-reanimación | 14 (8,9) |
| Cardíaca | 9 (5,7) |
| Polivalente | 106 (67,1) |
| Grandes quemados | 2 (1,3) |
| Trauma | 4 (2,5) |
| Coronaria | 10 (6,3) |
| Intermedios | 2 (1,3) |
| Distribución arquitectónica, n (%) | |
| Circular | 8 (5,1) |
| Rectangular | 94 (59,5) |
| Cuadrada | 22 (13,9) |
| Lineal | 24 (15,2) |
| En L | 3 (1,9) |
| En U | 2 (1,3) |
| En T | 1 (0,6) |
| Combinadas | 4 (2,5) |
| Número de camas en la unidad, mediana (RIC) | 12 (8-16) |
| Existencia de habitaciones sin visibilidad desde el control de enfermería, n (%) | 107 (67,7) |
| Horario de visita, n (%) | |
| Abierto 24 h | 2 (1,3) |
| Flexible | 42 (26,6) |
| Restringido a horario establecido | 114 (72,2) |
| Número de visitas de unidades con horario restringido, n (%) | |
| 1 visita | 13 (11,4) |
| 2 visitas | 69 (60,5) |
| 3 visitas | 23 (20,2) |
| 4 visitas | 9 (7,9) |
RIC: rango intercuartílico.
El 72,2% de las unidades tenían horarios de visita restringidos; en estas unidades el número de visitas más habitual era de 2 veces al día (60,5%), con una mediana de tiempo de visita permitido de 2h al día (RIC1,3-4) (tabla 1).
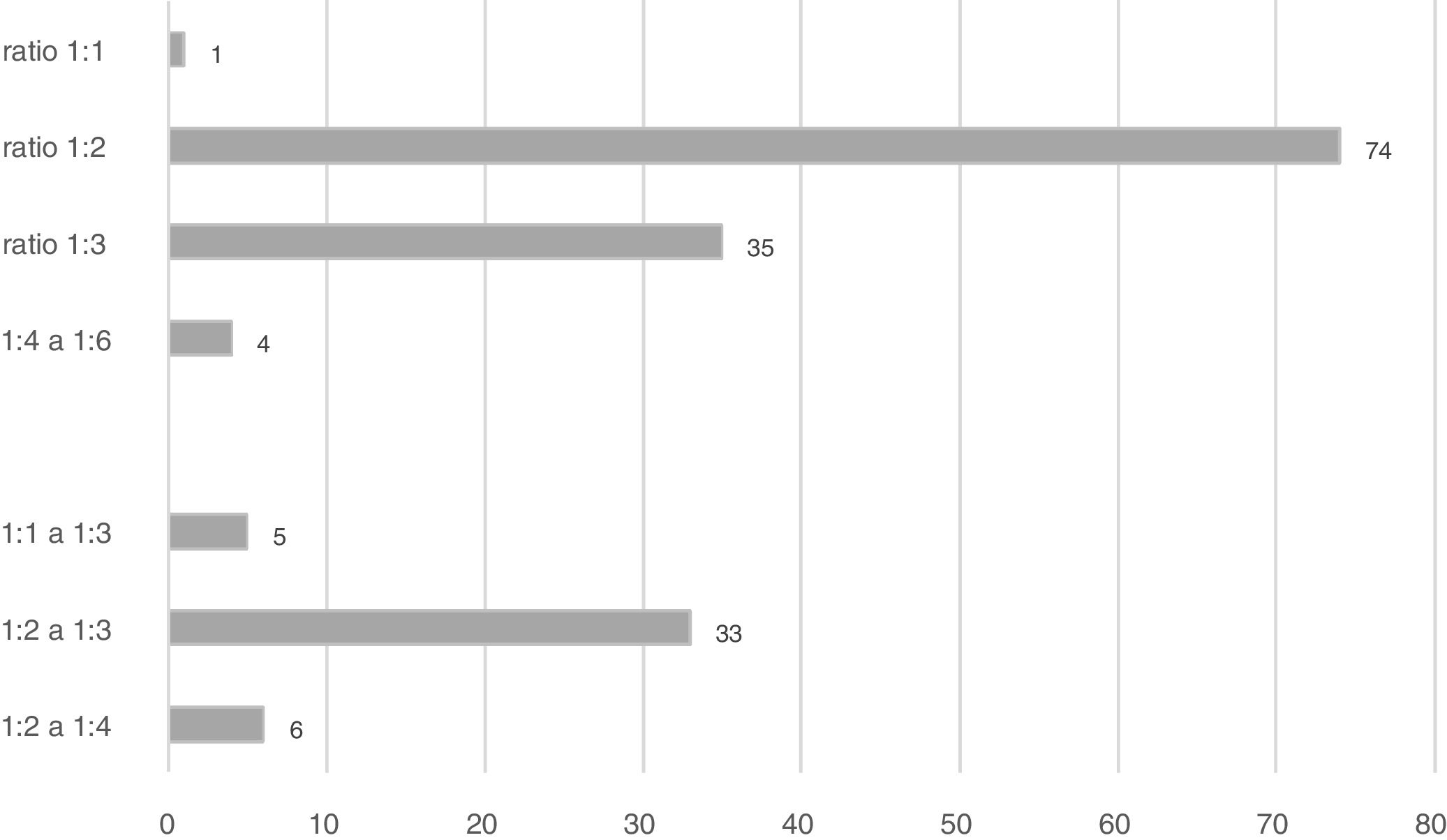
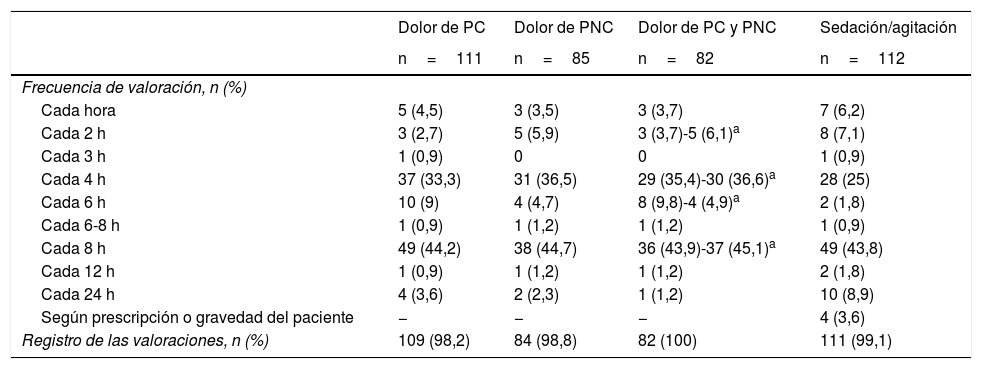
La ratio enfermera-paciente era muy heterogénea, siendo la más frecuente 1:2 (74 unidades [46,8%]). En 44 unidades existía gran variabilidad, influida por los turnos (día vs. noche) o por los días festivos (fig. 1).
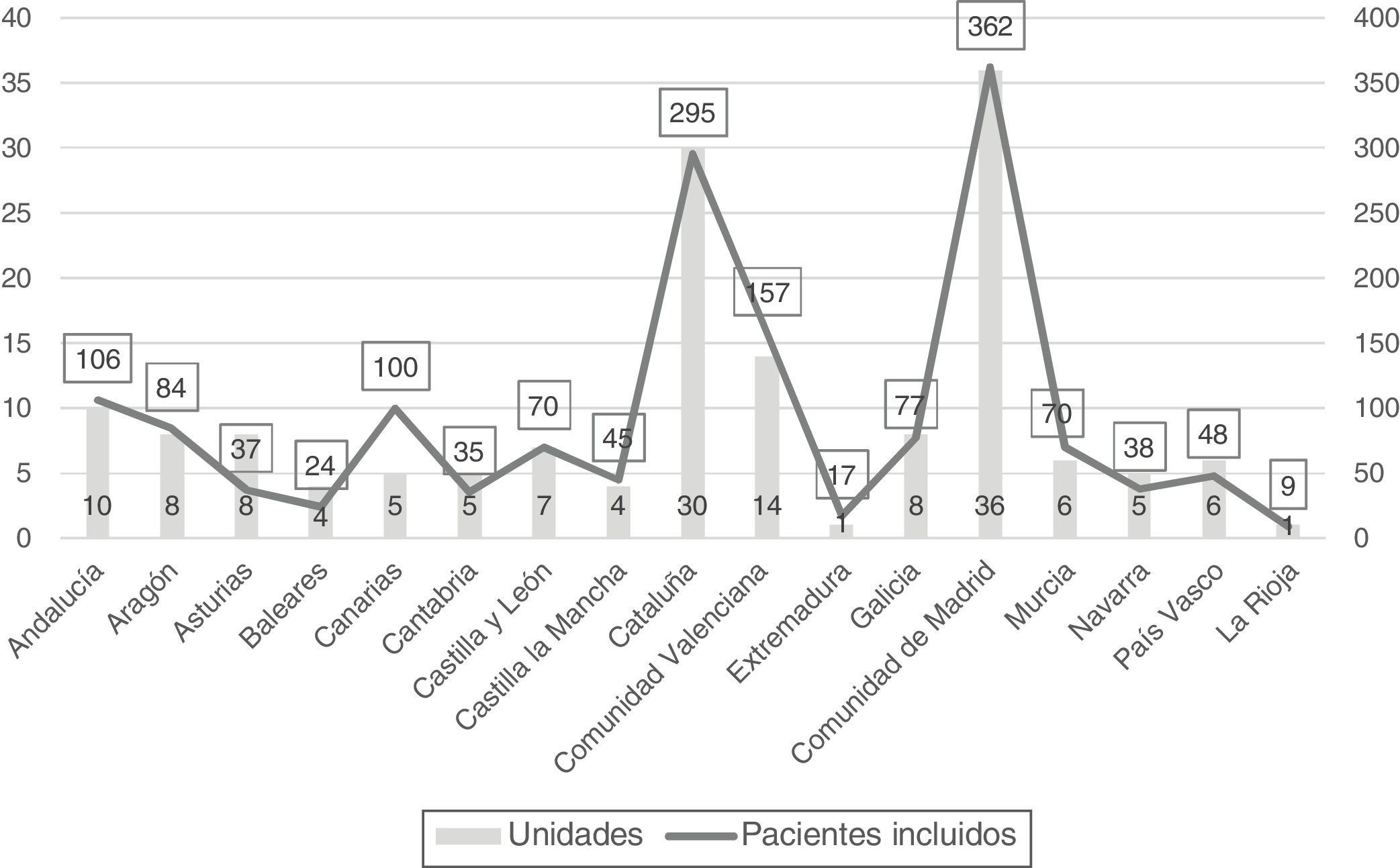
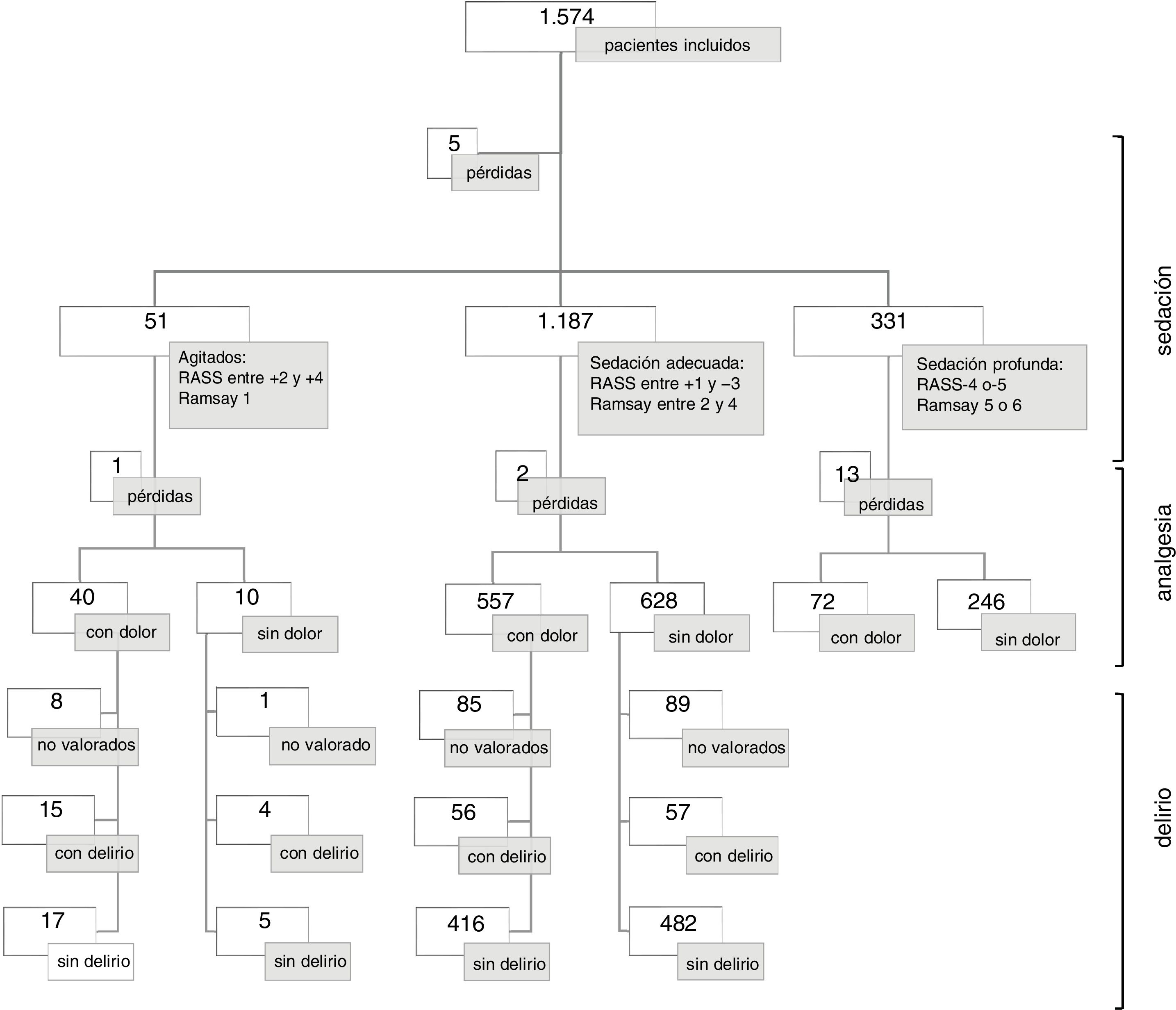
Pacientes incluidosLas unidades colaboradoras y los pacientes incluidos en cada comunidad pueden verse en la figura 2. Había 1.698 pacientes ingresados en las 158 unidades el día de la observación (índice de ocupación del 82,4%). Los pacientes que cumplieron criterios de inclusión y fueron valorados y observados por las investigadoras colaboradoras fueron 1.574 (92,7% de los pacientes ingresados). La mayoría de los pacientes evaluados (68,1%) estaban ingresados en unidades polivalentes (tabla 2).
Pacientes incluidos en el estudio
| Pacientesn=1574 | |
|---|---|
| Edad, años, media (DE) | 62 (15)a |
| Sexo, mujeres, n (%) | 470 (35)a |
| Tiempo desde el ingreso en UCI hasta la valoración directa, días, mediana (RIC) | 6 (2-16) |
| Tipo de unidad, n (%) | |
| Médicas | 117 (7,43) |
| Quirúrgicas | 155 (9,85) |
| Cardíacas | 93 (5,91) |
| Polivalentes | 1.072 (68,11) |
| Grandes quemados | 12 (0,76) |
| Politrauma | 45 (2,86) |
| Coronarias | 74 (4,70) |
| Intermedios | 6 (0,38) |
DE: desviación estándar; RIC: rango intercuartílico.
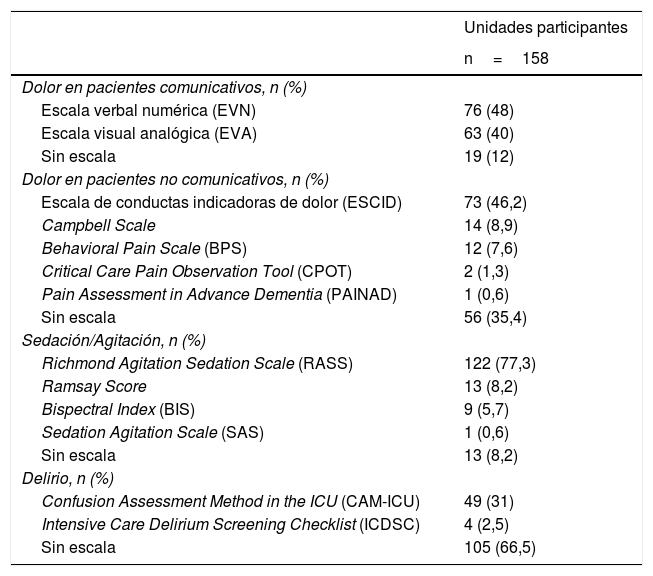
De las 158 unidades, en 19 (12%) no se utilizaban escalas para valorar dolor en pacientes con capacidad de comunicarse y en 56 (35,4%) no se valoraba dolor de pacientes no comunicativos (tabla 3).
Utilización de las herramientas de valoración en las unidades
| Unidades participantes | |
|---|---|
| n=158 | |
| Dolor en pacientes comunicativos, n (%) | |
| Escala verbal numérica (EVN) | 76 (48) |
| Escala visual analógica (EVA) | 63 (40) |
| Sin escala | 19 (12) |
| Dolor en pacientes no comunicativos, n (%) | |
| Escala de conductas indicadoras de dolor (ESCID) | 73 (46,2) |
| Campbell Scale | 14 (8,9) |
| Behavioral Pain Scale (BPS) | 12 (7,6) |
| Critical Care Pain Observation Tool (CPOT) | 2 (1,3) |
| Pain Assessment in Advance Dementia (PAINAD) | 1 (0,6) |
| Sin escala | 56 (35,4) |
| Sedación/Agitación, n (%) | |
| Richmond Agitation Sedation Scale (RASS) | 122 (77,3) |
| Ramsay Score | 13 (8,2) |
| Bispectral Index (BIS) | 9 (5,7) |
| Sedation Agitation Scale (SAS) | 1 (0,6) |
| Sin escala | 13 (8,2) |
| Delirio, n (%) | |
| Confusion Assessment Method in the ICU (CAM-ICU) | 49 (31) |
| Intensive Care Delirium Screening Checklist (ICDSC) | 4 (2,5) |
| Sin escala | 105 (66,5) |
La valoración normalizada de pacientes comunicativos se realizaba en 111 unidades (70,2%). De ellas, 46 (41,4%) refirieron valorar el dolor cada 4h o menos, respetando el sueño nocturno, y en 60 (54%) cada 6-8h. La valoración normalizada de pacientes sin capacidad de comunicarse se realizaba en 85 unidades (53,8%). En 39 de estas unidades (45,9%) se valoraba el dolor cada 4h o menos y en 43 (50,6%) cada 6-8h. Las valoraciones se registraban en el 98,2% de las que valoraban de forma normalizada el dolor en pacientes comunicativos y en el 98,8% de las que lo valoraban en no comunicativos (tabla 4).
Unidades que valoran de forma normalizada el dolor y la sedación/agitación
| Dolor de PC | Dolor de PNC | Dolor de PC y PNC | Sedación/agitación | |
|---|---|---|---|---|
| n=111 | n=85 | n=82 | n=112 | |
| Frecuencia de valoración, n (%) | ||||
| Cada hora | 5 (4,5) | 3 (3,5) | 3 (3,7) | 7 (6,2) |
| Cada 2 h | 3 (2,7) | 5 (5,9) | 3 (3,7)-5 (6,1)a | 8 (7,1) |
| Cada 3 h | 1 (0,9) | 0 | 0 | 1 (0,9) |
| Cada 4 h | 37 (33,3) | 31 (36,5) | 29 (35,4)-30 (36,6)a | 28 (25) |
| Cada 6 h | 10 (9) | 4 (4,7) | 8 (9,8)-4 (4,9)a | 2 (1,8) |
| Cada 6-8 h | 1 (0,9) | 1 (1,2) | 1 (1,2) | 1 (0,9) |
| Cada 8 h | 49 (44,2) | 38 (44,7) | 36 (43,9)-37 (45,1)a | 49 (43,8) |
| Cada 12 h | 1 (0,9) | 1 (1,2) | 1 (1,2) | 2 (1,8) |
| Cada 24 h | 4 (3,6) | 2 (2,3) | 1 (1,2) | 10 (8,9) |
| Según prescripción o gravedad del paciente | − | − | − | 4 (3,6) |
| Registro de las valoraciones, n (%) | 109 (98,2) | 84 (98,8) | 82 (100) | 111 (99,1) |
PC: pacientes comunicativos; PNC: pacientes no comunicativos.
En 82 unidades se valoraba el dolor de pacientes tanto comunicativos como no comunicativos. La frecuencia de valoración, en estas unidades, era diferente si el paciente tenía capacidad de comunicarse o no, realizando la valoración cada 4h o menos en al menos 35 unidades (42,7%) y cada 6-8h en al menos 42 (51,2%) (tabla 4).
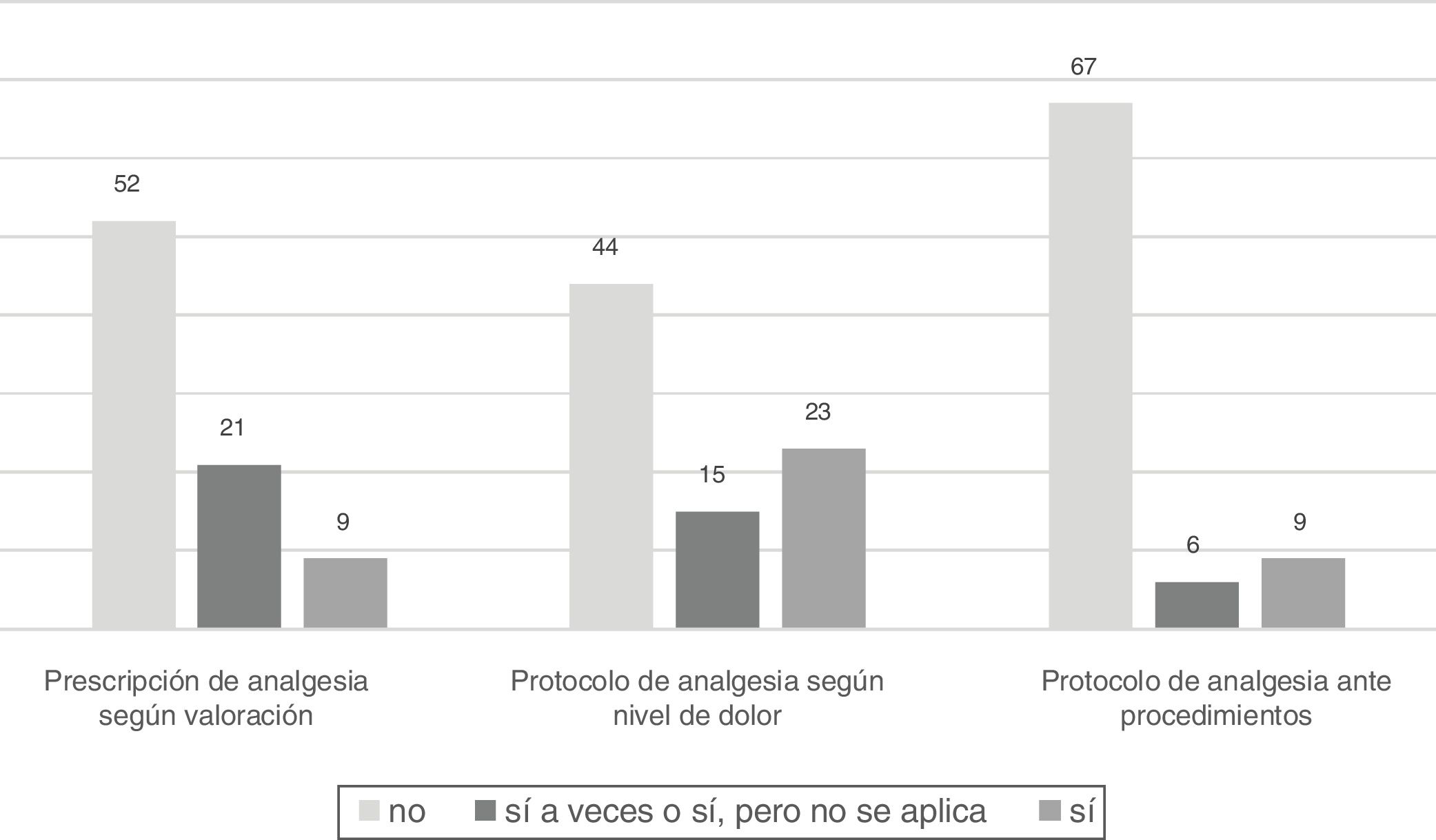
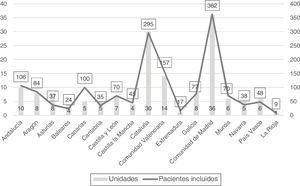
En las unidades en que la valoración del dolor de pacientes tanto comunicativos como no comunicativos estaba normalizada, la prescripción de fármacos analgésicos según nivel de dolor no se realizaba en 52 (63,4%). En el 53,7% no existían protocolos para administrar fármacos analgésicos según el nivel de dolor y en el 81,7% de las unidades no existían protocolos que consideraran la administración de fármacos analgésicos previos a procedimientos dolorosos (fig. 3).
Datos de pacientesDe los 1.574 pacientes incluidos, no se pudo hacer la valoración de dolor en 13 por tener perfusión de relajantes neuromusculares y en 3 por datos perdidos. De los 1.558 valorados, en el 57% se refiere que no tenían dolor (tabla 5).
Valoraciones directas del nivel de dolor y sedación de los pacientes
| Pacientes valorados | |
|---|---|
| Dolor | n=1.558 |
| Valoración de dolor con EVA, EVN, ESCID y Campbell | n=1.511 |
| Ausencia de dolor (0) | 852 (54,7) |
| Dolor leve/moderado (1-3) | 413 (26,5) |
| Dolor moderado/grave (4-6) | 175 (11,2) |
| Dolor muy intenso (7-10) | 71 (4,6) |
| Valoración de dolor con BPS | n=39 |
| Ausencia de dolor (3) | 30 (1,9) |
| Dolor (4-5) | 7 (0,5) |
| Dolor significativo (6-12) | 2 (0,1) |
| Valoración de dolor con CPOT | n=8 |
| Ausencia de dolor (0) | 6 (0,4) |
| Dolor (1-2) | 2 (0,1) |
| Sedación/agitación | n=1.569 |
| Valoración de sedación/agitación con RASS | n=1.524 |
| +4 | 2 (0,1) |
| +3 | 16 (1) |
| +2 | 23 (1,5) |
| +1 | 112 (7,1) |
| 0 | 745 (47,5) |
| −1 | 156 (10) |
| −2 | 68 (4,3) |
| −3 | 84 (5,4) |
| −4 | 136 (8,7) |
| −5 | 182 (11,6) |
| Valoración de sedación/agitación con Ramsay | n=45 |
| 1 | 10 (0,6) |
| 2 | 9 (0,6) |
| 3 | 4 (0,2) |
| 4 | 9 (0,6) |
| 5 | 3 (0,2) |
| 6 | 10 (0,6) |
Tenían dolor el 80% de los pacientes agitados, el 46,8% de los considerados con sedación adecuada y el 22,6% de pacientes con sedación profunda (fig. 4).
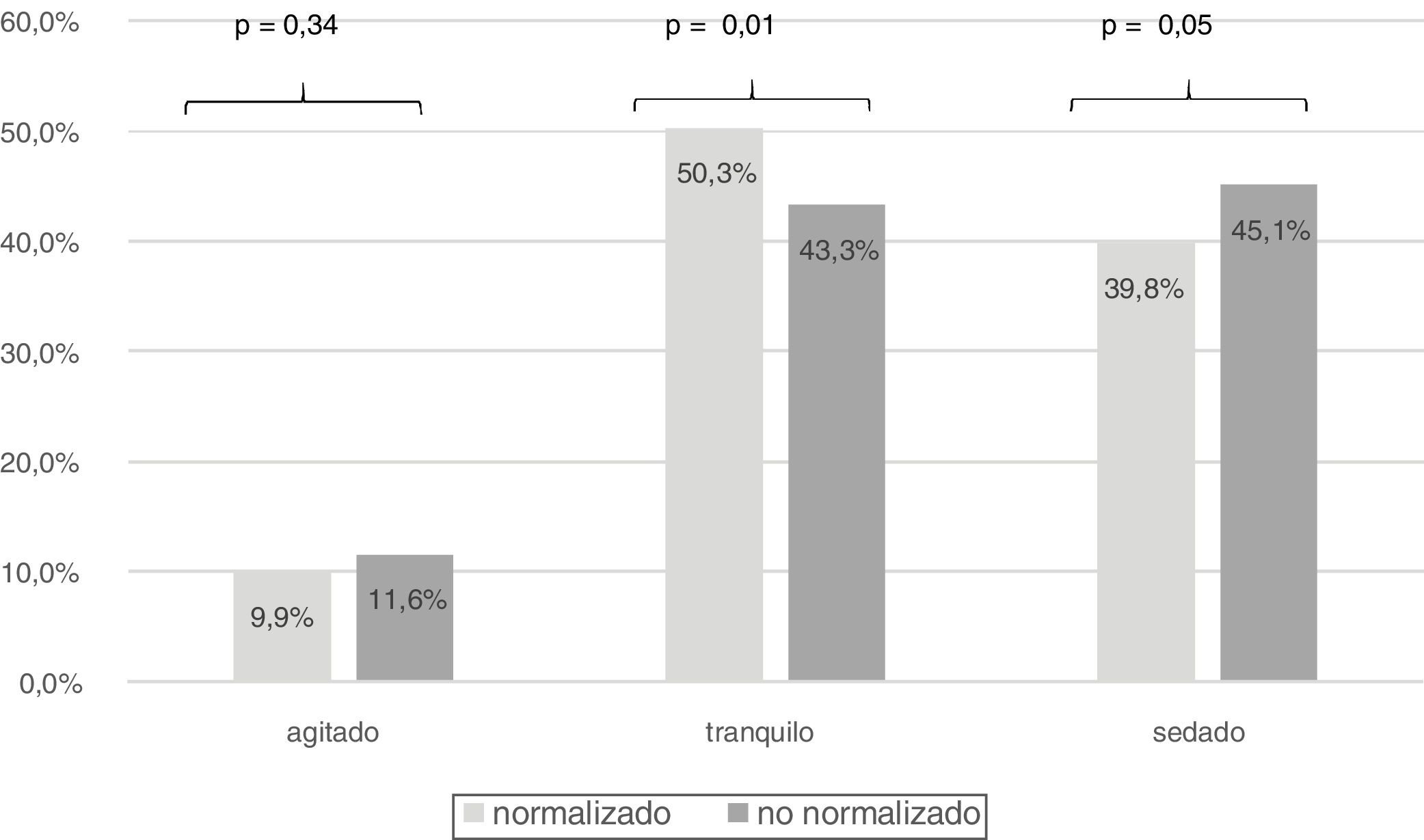
Comparando la valoración de dolor de los pacientes ingresados en unidades con valoración normalizada del dolor (837 pacientes) vs. unidades sin valoración normalizada (721 pacientes), la ausencia de dolor resulta significativamente más frecuente en unidades que sí valoran de forma normalizada el dolor (528 pacientes [63,1%] vs. 360 pacientes [49,9%]; p<0,0001).
Estaba prescrita analgesia en 1.266 pacientes (80,4%), pero solo en 157 (9,9%) los fármacos estaban prescritos según el nivel de dolor. Recibieron fármacos analgésicos (en bolos y/o perfusión) 1.202 pacientes (76,4%).
Tenían monitorizado el nivel de dolor 1.062 pacientes (67,5%), de ellos 929 (59%) tenían valoración al menos una vez por turno y 133 (8,4%) una vez al día.
Valoración de la sedaciónDatos de unidadesSolo 57 unidades (36,1%) refirieron tener protocolo de analgesia y sedación específico. En estas unidades, el ajuste individual de fármacos analgésicos y fármacos sedantes se realizaba fundamentalmente según prescripción médica de dosis (30 unidades [52,6%]), 12 unidades según algoritmo por indicación médica, 12 según algoritmo de forma autónoma por la enfermera y en 3 unidades se ajustaba según combinaciones de estas opciones.
La valoración de sedación/agitación de los pacientes no se realizaba, o se realizaba sin escalas, en 13 unidades (8,2%) (tabla 3); en 33 unidades (20,9%) se realizaba de forma puntual y en 112 (70,9%) de forma normalizada. Se monitorizaba el nivel de sedación, al menos una vez por turno, en 96 unidades (60,8%) (tabla 4).
La escala más utilizada fue la RASS (122 unidades [77,3%]); en 7 unidades, además de la RASS, utilizaban la Ramsay Score y/o el Bispectral Index (BIS) (tabla 3).
El registro del nivel de sedación, en las 111 unidades que valoraban y registraban de forma normalizada, era asumido por las enfermeras en el 75,7% de las unidades, por el médico en el 2,7% y compartido por ambos en el 21,6%. En 70 de estas 111 unidades (63%) se prescribían fármacos sedantes según el objetivo de sedación deseado para el paciente.
La valoración normalizada del dolor y de la sedación de todos los pacientes se realizaba en 77 unidades (48,7%).
Datos de pacientesSe evaluó directamente el nivel de sedación/agitación a 1.569 pacientes (5 casos perdidos). En 1.524 se utilizó la RASS y en 45, la Ramsay.
Se reportaron 758 pacientes (48,3%) tranquilos y colaboradores (RASS 0, Ramsay 2-3); agitados (RASS+1 a +4, Ramsay 1) 163 pacientes (10,4%), y sedados 648 pacientes (41,3%) (tabla 5).
Tenían prescritos fármacos sedantes 602 pacientes (38,4%), aunque solo en 210 (13,3%) esta prescripción estaba condicionada a un objetivo de sedación. Recibieron fármacos sedantes (en bolo y/o perfusión) 625 pacientes (39,7%). Se reportaron 526 pacientes (33,5%) con sedación y ventilación mecánica invasiva.
Tenían monitorizado el nivel de sedación/agitación 394 pacientes (25,1%): 333 con registros cada 8h o menos y 61 cada 24h.
Se incluyeron 1.133 pacientes en las 111 unidades que valoraban y registraban la sedación de forma normalizada. En estas unidades tenían monitorizada la sedación/agitación cada 8h o menos 312 pacientes (27,5%), y 39 (3,4%) cada 24h; el resto de pacientes (782 [69%]) no tenían monitorizado el nivel de sedación/agitación. De los 448 pacientes que recibieron fármacos sedantes en estas unidades, 378 (84,4%) tenían ventilación mecánica invasiva.
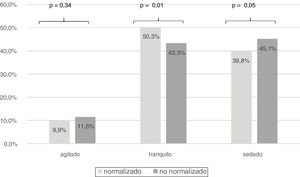
Comparando la valoración de sedación de los pacientes ingresados en las unidades que valoraban de forma normalizada frente al resto de unidades, observamos una diferencia significativa de pacientes tranquilos (567 pacientes [50%] vs. 191 pacientes [43,8%]; p=0,01) (fig. 5).
Contenciones mecánicasDatos de unidadesDe las 158 unidades participantes, 132 (83,5%) no tenían un protocolo específico de contenciones mecánicas para pacientes críticos, y de las 26 unidades que sí lo tenían, en 12 no lo aplicaban.
En 97 unidades (61,4%) nunca se prescribían las contenciones mecánicas, y de las 61 en las que sí se prescribían, en 51 solo en casos excepcionales (pacientes agitados/agresivos o psiquiátricos que precisaban contenciones mecánicas…). Se registraba el uso de contenciones mecánicas en 39 unidades (24,7%) en global y solo en 13 (8,2%) de las 26 que tenían protocolo específico.
En 84 unidades (53,2%) era la enfermera quien decidía colocar las contenciones mecánicas, en 70 (44,3%) de las unidades se decidía por consenso entre médicos y el equipo enfermero, y en 4 (2,5%) era el médico quien tomaba la decisión. En 30 unidades (18,9%) se evaluaba la retirada de las contenciones mecánicas de forma normalizada.
El consentimiento informado para la aplicación de contenciones mecánicas se pedía verbalmente en 20 unidades (12,7%), y en 5 (3,2%) el consentimiento era tanto verbal como escrito.
Se reportaron 11 unidades (6,9%) que valoraban de forma normalizada y registraban dolor y sedación/agitación y además tenían protocolo específico de contenciones mecánicas y registraban su utilización.
Datos de pacientesTenían algún tipo de contención mecánica 335 pacientes (21,3%). Solo 15 contenciones mecánicas tenían prescripción médica, y 149 aparecían registradas en la historia clínica.
De los 335 pacientes con contenciones mecánicas, el 60,6% tenían tubo endotraqueal. El principal motivo para el uso de contenciones mecánicas fue el riesgo de retirada del tubo endotraqueal o de otros dispositivos (67,5%). En 4 pacientes (1,2%) la enfermera colaboradora no encontró justificación para la colocación de la contención mecánica. El método de sujeción más habitual fue mediante muñequeras de dos puntos (tabla 6).
Datos relacionados con el uso de contenciones mecánicas
| Pacientes n=335 | |
|---|---|
| Dispositivo para ventilación, n (%) | |
| Tubo traqueal | 203 (60,6) |
| Cánula de traqueostomía | 62 (18,5) |
| VMNI o alto flujo | 14 (4,2) |
| Ningún dispositivo | 56 (16,7) |
| Motivos de uso de las contenciones mecánicas, n (%) | |
| Riesgo de retirada del tubo traqueal | 159 (47,5) |
| Riesgo de retirada de otros dispositivos | 67 (20) |
| Agitación | 44 (13) |
| Delirio hiperactivo | 13 (3,9) |
| Desorientación | 9 (2,7) |
| Riesgo de caídas | 11 (3,3) |
| Proceso de destete | 12 (3,6) |
| Ventana de sedación | 14 (4,2) |
| Agresión al personal | 1 (0,3) |
| Temblor esencial de miembros superiores | 1 (0,3) |
| Sin motivo | 4 (1,2) |
| Puntos de contención mecánica, n (%) | |
| 1 punto | 42 (12,5) |
| 2 puntos | 269 (80,3) |
| 3 puntos | 13 (3,9) |
| 4 puntos | 7 (2,1) |
| 5 puntos | 4 (1,2) |
| Localización de la contención mecánica, n (%) | |
| Muñequeras | 330 (98,5) |
| Manoplas | 2 (0,6) |
| Cinturón abdominal / torácico | 16 (4,8) |
| Tobilleras | 15 (4,5) |
| Chaleco / arnés | 2 (0,6) |
VMNI: ventilación mecánica no invasiva.
Se reportan 94 eventos adversos, en la observación directa de las enfermeras colaboradoras, relacionados con el uso de contenciones mecánicas. Los más frecuentes fueron edemas (48 pacientes) o enrojecimiento (38 pacientes) en la zona de aplicación de las contenciones mecánicas. Se observaron también 3 lesiones cutáneas, una lesión vascular y, en 4 pacientes, un aumento de la inquietud o de la irritabilidad.
En las historias clínicas se registraron 28 episodios de aumento de agitación o desorientación tras aplicar las contenciones mecánicas y 25 de edemas, enrojecimientos o erosiones en la zona de aplicación.
Valoración del delirioDatos de unidadesSolo en 53 unidades (33,5%) se utilizaba una escala para diagnosticar delirio (tabla 3). La evaluación y el registro de las valoraciones se realizaban en 46 de las 53 unidades, pero solo 39 lo tenían normalizado (24,7% de las unidades participantes).
Diecinueve (48,7%) de las unidades con valoración normalizada refirieron no evaluar a los pacientes si estos no presentaban signos o síntomas susceptibles de delirio. La otra causa para no evaluar a los pacientes era tener una valoración de RASS inferior a −2 (5 unidades).
Tenían protocolos para la prevención del delirio y para el manejo del paciente con delirio ya instaurado 29 unidades (18,3%). De las 39 unidades con valoración normalizada, 19 (48,7%) no disponían de estos protocolos. En 24 unidades (15,2%) refirieron disponer de un protocolo para facilitar el descanso y el sueño del paciente.
Independientemente de la existencia o no de protocolos, en 149 unidades (94,3%) refirieron reorientar en tiempo, persona y espacio a los pacientes como actividad no farmacológica en la prevención y/o tratamiento del delirio; manejar las condiciones medioambientales estresantes en 135 unidades (85,4%), y el acercamiento y participación familiar en 125 (79,1%).
Se reportaron 33 unidades (20,9%) que valoraban y registraban de forma normalizada dolor, sedación/agitación y delirio. En 8 de ellas, además, existía protocolo de contenciones mecánicas específico y se registraba su aplicación.
Datos de pacientesSe pudo evaluar delirio en 1.058 pacientes. Los motivos, referidos por las enfermeras colaboradoras, para la no valoración fueron mayoritariamente por sedación profunda de los pacientes (64%); por incapacidad de comunicación, a pesar de no tener sedación profunda, 173 pacientes (33,9%); por padecer Alzheimer 3 pacientes, y 9 pacientes fueron datos perdidos.
Se identificó delirio en 133 pacientes (12,6%). De ellos, 51 (38,3%) tenían registrado en la historia clínica este diagnóstico.
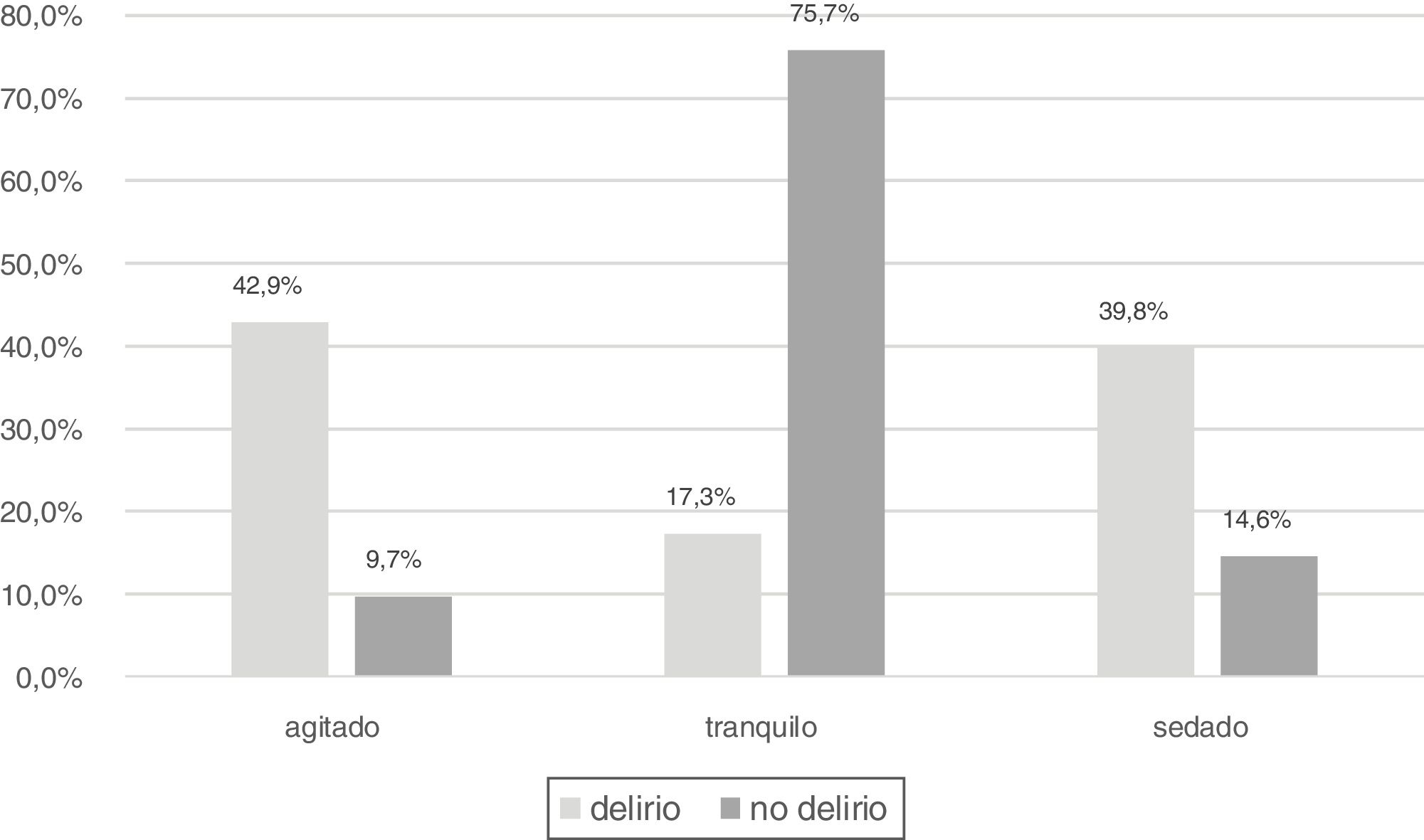
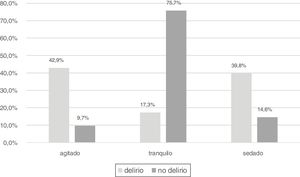
Se observó que el 42,9% de los que tenían delirio estaban agitados (RASS>0 o Ramsay1), el 17,3% tranquilos (RASS0 o Ramsay2-3) y el 39,8% con sedación superficial (fig. 6).
DiscusiónNuestras principales observaciones han sido:
- 1)
Hay un seguimiento moderado, aunque superior a lo publicado, de las recomendaciones sobre valoración de analgesia, sedación, delirio y uso de contenciones mecánicas.
- 2)
Las valoraciones de la sedación, analgesia y delirio son muy heterogéneas entre unidades.
- 3)
Hay una mayor normalización en la valoración de la sedación que en la valoración del dolor y una normalización baja-moderada de la valoración del delirio y del uso y control de las contenciones mecánicas.
- 4)
Las herramientas validadas para la valoración de estas estrategias son conocidas en la mayoría de las unidades, con un menor conocimiento de las del delirio.
- 5)
Un alto porcentaje de pacientes refieren dolor.
- 6)
La proporción de pacientes con agitación es baja.
- 7)
Una baja incidencia de delirio.
- 8)
Una prevalencia moderada en el uso de las contenciones mecánicas.
Se valora más el dolor de los pacientes comunicativos que el de los no comunicativos (88% vs. 64%). Si bien la valoración con escalas es elevada, la proporción de unidades que realizan un seguimiento normalizado de estas valoraciones es baja (69% vs. 53%). No obstante, nuestros datos son elevados al compararlos con otros estudios17-21.
Egerod et al.17 reportan, tras una encuesta a enfermeras de 291UCI de 22 países europeos, una valoración global formal del dolor en 237 unidades (81%). Sus datos para valorar el dolor de pacientes comunicativos (70%) son similares a los nuestros; sin embargo, solo 23 unidades (8%) utilizaban escalas para pacientes no comunicativos. Luetz et al.18, en una encuesta europea en 101 unidades, refieren valorar dolor con escalas en el 71% de las unidades globalmente y en el 24% en pacientes no comunicativos. La valoración con escalas reportada en nuestro estudio es también superior a otros estudios19-21.
Wang et al.19, en una encuesta realizada en 704 hospitales chinos, reportan un 45,8% de clínicos que refieren valorar dolor con escalas; en la encuesta realizada por Sneyers et al.20 en 101UCI belgas, solo el 11% de los encuestados utilizaban escalas validadas para evaluar dolor en pacientes no comunicativos, y Burry et al.21, en su estudio implementado en 51 unidades canadienses, observaron una utilización de escalas en el 47,1% de las unidades, aunque ninguna utilizaba escalas para valorar dolor en pacientes no comunicativos.
Con respecto a las escalas utilizadas, encontramos diferencias con lo publicado. La mayoría utilizan las escalas BPS17 o CPOT19, como recomienda la guía de práctica clínica del American College of Critical Care Medicine2, aunque la guía de la Federación Panamericana e Ibérica de Sociedades de Medicina Crítica y Terapia Intensiva7 menciona la posibilidad de valorar con ESCID y no considera BPS o CPOT superiores a esta. En nuestro estudio, la escala más utilizada fue ESCID, posiblemente por ser una escala creada y validada en español22, mientras que BPS y CPOT no están validadas en nuestro idioma.
Según las guías de práctica clínica2,7,8, debe normalizarse la evaluación sistemática del dolor, al menos una vez por turno (cada 8h), ya que la monitorización mejora el control efectivo del dolor y permite un mejor ajuste de la medicación. Las unidades encuestadas en nuestro estudio reportaron monitorizaciones cada 8h o menos, a pacientes comunicativos, en el 67% de las unidades, y en el 52% a no comunicativos. En las unidades que valoran a ambos, el porcentaje fue discretamente inferior (48,7%). Podemos considerar, por lo tanto, que la adherencia a esta recomendación es moderada.
Un aspecto relevante es el hecho de que, aunque el 80% de los pacientes tenían prescritos fármacos analgésicos y el 59% tenían monitorizado el dolor cada 8h o menos, refirieron tener dolor el 43% de los pacientes. Este dato supera lo reportado por Shehabi et al.23, en un estudio multicéntrico con 251 pacientes de 25 unidades de Australia y Nueva Zelanda, donde el 7,2% de pacientes tenían dolor el primer día de estudio y el 23,5% durante las primeras 48h. Es posible que este hecho esté relacionado con que solo el 32% de las unidades participantes tenían protocolos de analgesia según nivel de dolor y el 15% protocolos que contemplaban la analgesia ante procedimientos dolorosos. Además, solo se prescribían fármacos analgésicos según el nivel de dolor en 30 unidades (19%).
SedaciónUn elevado número de unidades (92%) valoraban la sedación/agitación de los pacientes con escalas validadas, aunque eran menos las que lo valoraban y monitorizaban de forma normalizada (70%).
Nuestros datos son superiores a los reportados por Soliman el al.13, en una encuesta implementada en 16 países europeos publicada en 2001, con un porcentaje medio de utilización de escalas de sedación del 43%. Los resultados de las unidades españolas se presentan con Portugal, refiriendo un porcentaje de utilización de escalas de sedación del 65%. Si bien la representación española era escasa, nuestros datos sugieren que en 2018 la implementación de las escalas está mucho más extendida. Burry et al.21, en su estudio más reciente implementado en Canadá, también reportan porcentajes inferiores de utilización de escalas (47,1%) en las 51 unidades participantes.
Porcentajes elevados y similares a los nuestros encontramos en recientes publicaciones en Europa17, Reino Unido24, Norteamérica25 y China19, con tasas de utilización entre el 83 y el 91%. Datos inferiores de utilización de escalas de sedación son reportados por Martin el al.26 en su encuesta en Alemania, donde se monitorizaba en el 30% de los hospitales, o por Kotfis et al.27 en Polonia, con un 46% de utilización de escalas.
Si bien las guías2,5,6 recomiendan la utilización de la RASS frente a la Ramsay, esta última es la más utilizada en los estudios publicados13,24-27. En nuestro estudio, la utilización de la RASS es mayoritaria (77%), y tan solo el 8% de las unidades utilizaban únicamente la Ramsay. Hallamos también un 5,7% de unidades que utilizan BIS como único método de valoración de la sedación. Si bien su utilización para monitorizar la sedación solo está recomendado en pacientes con fármacos bloqueantes neuromusculares, 4 de las 9 unidades que lo utilizaban eran unidades quirúrgicas cuyos pacientes ingresaban ya en la unidad con el sensor del BIS.
En la valoración directa a los pacientes observamos que el 75% tenían un nivel de sedación adecuado. Además, las unidades con normalización en la valoración y registro de la sedación tenían mayor porcentaje de pacientes tranquilos y, aunque de forma no significativa, menor porcentaje de pacientes sedados. Estos datos podrían indicar que la monitorización del nivel de sedación contribuye al mejor ajuste de la medicación y a la consecución de la sedación superficial o consciente, tal como se recomienda en las guías2,5.
A pesar del elevado número de unidades que refirieron monitorizar normalmente la sedación (70%) y que en el 63% se prescribían fármacos sedantes con objetivo de sedación, solo el 25% de los pacientes tenían registros de sedación/agitación. Posiblemente sea debido a que solo el 40% de los pacientes recibieron fármacos sedantes, y en muchos protocolos solo se contempla la valoración de la sedación en estos pacientes.
Contenciones mecánicasMás de la quinta parte de los pacientes evaluados (21,3%) tenían contenciones mecánicas. Estudios previos desarrollados en nuestro país habían documentado prevalencias de uso de contenciones mecánicas entre el 15,6%28 y el 44-45%29,30. Asimismo, en el plano internacional las cifras de prevalencia en la UCI alcanzan en algunos trabajos hasta más del 75% de los pacientes con ventilación mecánica31. Benbenbishty et al.30, en su estudio en 34 unidades europeas, observaron una tasa global de utilización del 39%, con una alta variabilidad (0-100%) entre países y unidades participantes. Esta variabilidad puede deberse, entre otras razones, a las ratios enfermera:paciente, el porcentaje de pacientes con ventilación mecánica, el nivel de sedación, la estrategia de sedación o la consideración de las barandillas laterales como un método de contención. La relación del uso de contenciones con fármacos sedantes, el nivel y la estrategia de sedación es un aspecto que requiere mayor estudio. Martín et al.28 reportan un 48% de pacientes que recibieron contención farmacológica. Asimismo, Rose et al.31 documentan que los pacientes con contenciones mecánicas están más agitados y han recibido mayores dosis de benzodiacepinas, opiáceos y fármacos antipsicóticos. Desconocemos el dato de la posible contención farmacológica en nuestro estudio, pero solo el 21% de los pacientes tenían sedación profunda.
Los motivos justificados para el uso de contenciones mecánicas son similares a los publicados12,26,29,30, destacándose el riesgo de retirada del tubo endotraqueal como el principal motivo para aplicarlas. No obstante, hasta la fecha no se ha demostrado que el uso de contenciones mecánicas sea efectivo y seguro para evitar la autorretirada de dispositivos y, sin embargo, su uso sí se ha asociado con la aparición de eventos adversos, como lesiones cutáneas o mayor agitación y delirio5, efectos también identificados en los pacientes de nuestro estudio.
Otro aspecto destacable es el registro del uso de contenciones mecánicas en menos de la mitad de los pacientes que las llevaban y que solo en 51 unidades se prescriben en casos excepcionales, siendo las enfermeras quienes principalmente toman la decisión. Acevedo et al.12 apuntan la posibilidad de una prescripción enfermera para las contenciones mecánicas, hecho que posiblemente sensibilizaría más sobre su uso rutinario. Además, solo en 25 unidades se solicitaba algún tipo de consentimiento a la familia. Siguiendo las recomendaciones de las guías internacionales32, en un tema tan sensible y éticamente cuestionable como es la inmovilización de un paciente en la cama, la decisión de usar contenciones mecánicas debería tomarse siempre en consenso con el equipo, informando a la familia, y nunca debería ser una decisión de un solo profesional. En esta misma línea, la invisibilidad de las contenciones mecánicas también se pone de manifiesto cuando solo el 16,4% de las unidades disponen de un protocolo específico de contenciones mecánicas para el paciente crítico, siendo este un indicador de calidad para su cuidado33. Esta cifra es inferior a la publicada por López et al.34, donde tras una encuesta en 68UCI españolas describe la presencia de protocolos de contención en el 40% de las unidades. Asimismo, De Jonghe et al.35 reportan un 21% de unidades con protocolos específicos, en un estudio donde se incluyeron 121 unidades francesas. La regulación del uso de contenciones mecánicas en la UCI debe mejorarse, con el objetivo de reflexionar más sobre su uso, teniendo en cuenta las especificidades del paciente crítico y los riesgos que su uso entraña; sin olvidar que las medidas de contención siempre deben evaluarse de forma individualizada, rigurosa y reflexiva con el objetivo de no causar mayor daño.
DelirioLa utilización de herramientas para diagnosticar delirio es baja y la normalización de su valoración no llega a la cuarta parte de las unidades participantes. La CAM-ICU es la herramienta más utilizada, lo que coincide con la práctica general36.
Aunque el presente estudio no pretendía abordar las barreras para la no adherencia a las recomendaciones de las guías y la infrautilización de herramientas de valoración, sin duda la formación del personal y un inadecuado desarrollo competencial en la implementación de las escalas son factores con un peso significativo, tal y como apunta Rowley-Conwy37, además de la complicación de aplicarlo en pacientes intubados38.
Nuestros datos son similares a los presentados por Patel et al.25 y Egerod et al.17, con tasas de utilización del 33 y del 37%, respectivamente, y superiores a los reportados por Burry et al.21 y Kotfis et al.27, con tasas del 13,7 y del 10,9%, respectivamente.
La tasa de prevalencia de delirio observada en nuestro estudio, entre los pacientes que pudieron ser evaluados, es inferior a la publicada.
Salluh et al.36, en una revisión sistemática publicada en 2015, reportan una prevalencia global en los 44 artículos analizados del 31,8%, si bien existe gran heterogeneidad (entre el 9 y el 91%), posiblemente condicionada por las características clínicas de los pacientes incluidos y los diseños de los estudios. Esta prevalencia global es similar a la reportada por Salluh et al.39 en un estudio multicéntrico en 2009, con un 32% de pacientes con delirio, y a la revisión sistemática publicada por Zhang et al.40 en 2013, donde se reporta una prevalencia global del 30%, pero igualmente con bastante heterogeneidad (entre el 16 y el 81,7%). En nuestro estudio hemos evaluado la presencia de delirio en los pacientes ingresados con capacidad de comunicarse, independientemente de si estaban con ventilación mecánica o no, lo que puede haber contribuido a la baja tasa observada.
Otra posible causa de nuestra baja prevalencia pudiera ser la tasa de pacientes que no pudieron ser evaluados, por sedación profunda o por dificultades en la comunicación. Swan et al.41 observaron que la tasa de pacientes que no podían ser evaluados disminuía significativamente tras una intervención educativa (22% vs. 11%; p=0,03). En nuestro estudio tenemos una tasa más elevada de no evaluados, si bien las enfermeras colaboradoras disponían del material audiovisual para formarse en la adecuada aplicación de la CAM-ICU; puede que la falta de experiencia en la utilización de esta herramienta aumentara esta tasa, disminuyendo la del delirio.
Hay que tener en cuenta que aunque solo el 18% de las unidades disponían de protocolo de prevención y tratamiento del delirio, las unidades que utilizaban medidas no farmacológicas de prevención eran mayoritarias (superiores al 79%). Además, también debemos considerar que el porcentaje de pacientes sin dolor o con dolor moderado fue del 84%, el 75% tenían niveles adecuados de sedación y la tasa de utilización de contenciones mecánicas no era muy elevada (21%). Todos estos son factores importantes que pueden haber contribuido a esta baja prevalencia.
Limitaciones del estudioNuestro estudio puede tener las limitaciones asociadas a un estudio basado en la cumplimentación de encuestas, y que pueden darse por no comprender el sentido de las preguntas, dejándolas en blanco o contestando erróneamente. En este estudio este sesgo se ha intentado minimizar, puesto que la investigadora coordinadora contactó con todas las enfermeras colaboradoras solucionando dudas de ambas partes. Este contacto entre enfermeras colaboradoras y coordinadora también puede haber mitigado el sesgo de la deseabilidad social, que nos mueve a contestar según nuestros deseos y no según la realidad. Otra limitación sería el número de unidades participantes. Aunque no hay un censo oficial del número de UCI en España, creemos que nuestra muestra es representativa de la práctica de la enfermería intensiva en España.
ConclusionesEste estudio ha mostrado que en una proporción alta de UCI españolas, aunque no sea de forma protocolizada o normalizada, se valoran el dolor, la sedación y el delirio de los pacientes, y el uso de contenciones mecánicas no es elevado. Una alta proporción de pacientes refieren dolor, en la mayoría dolor moderado, y el porcentaje de pacientes con agitación es bajo. También hemos observado una baja tasa de delirio, lo cual precisará de un análisis específico para conocer el motivo.
A la vista de los resultados obtenidos, se debe generalizar y extender el uso de protocolos que permitan valorar, prevenir y tratar el dolor y el delirio mediante un adecuado manejo de la analgesia, la sedación y medidas no farmacológicas.
Andalucía
Coordinadora: Cindia Morales Sánchez (Hospital Universitario Virgen del Rocío, Sevilla). Autores: Juan José García Morales (Hospital de Poniente, El Ejido); Francisco Caballero Moreno (Hospital Universitario Puerta del Mar, Cádiz); María Dolores Real Prado (Hospital San Rafael, Cádiz); Ángel Cobos Vargas (Hospital Campus de la Salud, Granada); María Esther Rodríguez Delgado (Hospital Comarcal Santa Ana, Motril); Juan Ángel Hernández Ortiz (Hospital Universitario de Jaén, Jaén); Jorge Castillo Morales (Hospital Costa del Sol, Málaga); María Luisa Amador Mateos (Hospital Universitario Virgen del Rocío, Sevilla); Ascensión Ruiz Flores (Hospital Nuestra Señora de Valme, Sevilla); Valle Fernández Vera (Hospital San Agustín, Dos Hermanas).
Aragón
Coordinadora: Delia María González de la Cuesta (Hospital Royo Villanova, Zaragoza). Autores: M. Carmen Pérez Martínez (Hospital Obispo Polanco, Teruel); Elena Casanova Train, Tamara Valero Vicente, Alberto Moya Calvo, Rubén Ramos Abril (Hospital Universitario Miguel Servet, Zaragoza); María Inmaculada Pardo Artero, Marta Palacios Laseca (Hospital Clínico Universitario Lozano Blesa, Zaragoza); M. del Mar Rello Echazarreta (Hospital Royo Villanova, Zaragoza).
Asturias
Coordinadora: Emilia Romero de San Pío (Hospital Universitario Central de Asturias, Oviedo). Autoras: M. Cristina González Leyva (Hospital Universitario San Agustín, Avilés); Yolanda Menéndez Carballo (Hospital Carmen y Severo Ochoa, Cangas de Narcea); Paz de la Peña Ripodas (Hospital Valle del Nalón, Langreo); Ana Wensell Fernández, Diana García García, María Teresa Valdés Fernández, María Vanessa Espeso García (Hospital Universitario Central de Asturias, Oviedo); Vanessa Moriyón Cortina (Hospital Universitario de Cabueñes, Gijón).
Islas Baleares
Coordinadora: María Acevedo Nuevo (Hospital Universitario Puerta de Hierro Majadahonda, Majadahonda). Autoras: Celia Sánchez Calvín, M. José Jovani Martín (Hospital Universitari Son Espases, Palma).
Islas Canarias
Coordinador: Yeray Gabriel Santana Padilla. Autores: Yeray Gabriel Santana Padilla (Hospital Universitario Insular de Gran Canaria, Las Palmas de Gran Canaria); Beatriz Yánez Quintana (Hospital Universitario de Gran Canaria Doctor Negrín, Las Palmas de Gran Canaria); Laura Vanesa Saavedra Körbel (Hospital General de Fuerteventura, Puerto del Rosario); Isabel Vanesa Melián Castro (Hospital San Roque Maspalomas, San Bartolome de Tirajana); Francisco J. Clemente López (Hospital Universitario Nuestra Señora de la Candelaria, Santa Cruz de Tenerife).
Cantabria
Coordinador: José Luis Cobo Sánchez. Autores: José Luis Cobo Sánchez (Hospital Universitario Marqués de Valdecilla, Santander); Ignacio Velasco Aja (Hospital Sierrallana, Torrelavega).
Castilla-La Mancha
Coordinador: Juan Carlos Muñoz Camargo (Hospital General Universitario de Ciudad Real, Ciudad Real). Autores: Lucía Tornero Sánchez (Complejo Hospitalario Universitario de Albacete, Albacete); Anastasio Garrido Avileo (Hospital General Universitario de Ciudad Real, Ciudad Real); Mónica Bascuñana Blasco (Hospital Virgen de la Luz, Cuenca); César Rojo Aguado (Hospital Universitario de Guadalajara, Guadalajara).
Castilla y León
Coordinadora: Susana Arias Rivera (Hospital Universitario de Getafe, Getafe). Autores: M. Isabel Ballesteros Vega (Hospital el Bierzo, Ponferrada); M. Luz Robles López (Hospital de León, León); Ana Belén Martín Santos, María Teresa García Hernández (Hospital Clínico Universitario, Valladolid); M. del Mar Aroca Gaitán, Sonia del Olmo Núñez (Hospital Universitario Río Hortega, Valladolid); Julio Vicente Gil García (Hospital Nuestra Señora de Sonsoles, Ávila).
Cataluña
Coordinadoras: Gemma Via Clavero (Hospital Universitari de Bellvitge, l’Hospitalet de Llobregat); Diana Gil Castillejos (Hospital Universitari JoanXXIII, Tarragona); Gemma Robleda Font (Hospital de la Santa Creu i Sant Pau, Barcelona). Autores: Gemma Via Clavero, Olga Vallés Fructuoso (Hospital Universitari de Bellvitge, l’Hospitalet de Llobregat); Marta Navarro Colom, Inés Loder (Hospital de la Santa Creu i Sant Pau, Barcelona); Immaculada Amenós Alcaraz (Hospital de Mataró, Mataró); Miriam E. Secanella Martínez (Consorci Corporació Sanitària Parc Taulí, Sabadell); Gemma Martínez Estalella, Miquel Àngel Sanz Moncusí, Miguel Ángel Giménez Lajara, Mercè González González, Immaculada Carmona Delgado, Joan Roselló Sancho, Ernest Andrés Casamiquela (Hospital Clínic de Barcelona, Barcelona); Elisabeth Gallart Vive, María Alba Riera Badia, Vanesa Estudillo Pérez, Gemma Marín Vivó (Hospital Universitari Vall d’Hebron, Barcelona); Anna Jorge Castillo (Hospital Universitari Mútua de Terrassa, Terrassa); David Manzanedo Sánchez, Gemma Gimeno Palomar (SCIAS Hospital de Barcelona, Barcelona); Diana Gil Castillejos, M. de los Ángeles de Gracia Ballarín (Hospital Universitari JoanXXIII, Tarragona); Cristina Paños Espinosa (Hospital Sant Pau i Santa Tecla, Tarragona); Miguel Querol de Cárdenas (Hospital Universitari de Sant Joan, Reus); Eva María Torondel Capdevilla (Hospital Verge de la Cinta, Tortosa); María Miralles Balagué (Hospital Universitari Arnau de Vilanova, Lleida); Aaron Castanera Duro, Andrea García Lamigueiro (Hospital Universitari Dr. Josep Trueta, Girona).
Extremadura
Coordinadora: Susana Arias Rivera (Hospital Universitario de Getafe, Getafe). Autor: José Antonio Casas García (Hospital Universitario Infanta Cristina, Badajoz).
Galicia
Coordinadora: M. del Rosario Villar Redondo. Autoras: M. del Rosario Villar Redondo, M. Cristina Benítez Canosa (Complexo Hospitalario Universitario de Santiago de Compostela, Santiago de Compostela); Paula Boga Veiras (Hospital de Conxo, Santiago de Compostela); María Soledad Rodríguez Bao (Hospital Universitario Lucus Augusti, Lugo); Marta Fórneas Iglesias (Hospital da Costa, Burela); Yolanda García Fernández (Complexo Hospitalario Universitario de Ourense, Ourense); Mauricio Díaz Alvarez (Complexo Hospitalario Universitario de Pontevedra, Pontevedra); Carmen Pazos Jardón (Hospital Povisa, Vigo).
La Rioja
Coordinadora: Susana Arias Rivera (Hospital Universitario de Getafe, Getafe). Autora: Sofía Pérez Rovira (Complejo Hospitalario San Millán y San Pedro, Logroño).
Comunidad de Madrid
Coordinadoras: M. Jesús Frade Mera (Hospital Universitario 12 de Octubre, Madrid); Susana Arias Rivera (Hospital Universitario de Getafe, Getafe). Autores: Verónica Bazán Vega (Hospital Universitario Príncipe de Asturias, Alcalá de Henares); Josefa Escobar Lavela (Hospital Universitario del Sureste, Arganda del Rey); Fernando Pascual Basurto (Hospital General de Villaba, Collado Villalba); Verónica Munuera Monzo (Hospital Universitario del Henares, Coslada); M. del Mar Sánchez Sánchez, Juan Carlos Quintero Olivares (Hospital Universitario de Getafe, Getafe); Ana Isabel Nogales Mancera, Sara Herrero Jaén (Hospital Universitario Severo Ochoa, Leganés); Noelia Regueiro Díaz, Luis Fernando Carrasco Rodríguez-Rey, M. del Rosario Hernández García, Candelas López López (Hospital Universitario 12 de Octubre, Madrid); Tamara Raquel Velasco Sanz, Ana Belén Sánchez de la Ventana (Hospital Universitario Clínico San Carlos, Madrid); Moisés García Martínez (Hospital Central de la Defensa Gómez Ulla, Madrid); M. José Toraño Olivera, Luis Guerra Sánchez, Mónica Juncos Gozalo (Hospital General Universitario Gregorio Marañón, Madrid); Juan Ángel Toledano Peña, Susana Rodríguez Domínguez (Hospital Universitario de la Princesa, Madrid); M. Cruz Morales Cobo, Olga Hernández Fernández, María Aguilar Mora, M. del Mar Buñuel González, Jesús Morente López (Hospital Universitario de la Paz, Madrid); Ana Castillo Ayala, Rocío González Blanco, Lourdes Moreno-Manzano Rodríguez-Palmero (Hospital Universitario Ramón y Cajal, Madrid), María Acevedo Nuevo, Ignacio Latorre Marco (Hospital Universitario Puerta de Hierro Majadahonda, Majadahonda), Saúl García González (Hospital Universitario de Móstoles, Móstoles), Alba Camacho Fernández (Hospital Universitario Infanta Cristina, Parla), Concepción Faura Santos (Hospital Universitario de Torrejón, Torrejón de Ardoz), Sergio Domínguez García (Hospital Universitario Infanta Elena, Valdemoro), M. Clotilde Aguilera Sevillano (Hospital Universitario Infanta Leonor, Madrid).
Murcia
Coordinador: Juan José Rodríguez Mondéjar (Gerencia de Urgencias y Emergencias, Servicio Murciano de Salud, IMIB-Arrixaca). Autores. Antonio Ros Molina (Hospital Universitario Rafael Méndez, Lorca); Daniel Linares Celdrán (Hospital General Universitario Santa Lucía, Cartagena); Nieves Dolores Escudero López (Hospital General Universitario Los Arcos del Mar Menor, San Javier); Ana Belén García García (Hospital Clínico Universitario Virgen de la Arrixaca, Murcia); Lucía Navarro Sanz (Hospital General Universitario Reina Sofía, Murcia); Francisco José Martínez Rojo (Hospital General Universitario José M. Morales Meseguer, Murcia).
Navarra
Coordinadora: Andrea Fadrique Hernández (Complejo Hospitalario de Navarra, Pamplona). Autoras: Sandra Arizcun González (Hospital García Orcoyen, Estella-Lizarra); Rosana Goñi Viguria (Clínica Universidad de Navarra, Pamplona); Amparo Martínez Oroz, Bárbara Mailén Moyano Berardo (Complejo Hospitalario de Navarra, Pamplona); María Ángeles Zapata Roig (Hospital Reina Sofía, Tudela).
País Vasco
Coordinadora: M. del Carmen Górgolas Ortiz (Hospital Universitario de Basurto, Bilbo). Autoras: Pablo Alegre Orue, Jorge Barrenetxea Gallano (Hospital Universitario de Basurto, Bilbo); Yolanda Gómez Gómez, Maria Luisa Millán Salazar (Hospital Universitario de Cruces, Barakaldo); César Rodríguez Núñez, Marta Martín Martínez (Hospital Universitario de Araba, sedes Txagorritxu y Santiago, Vitoria-Gasteiz).
Comunidad Valenciana
Coordinadora: Gemma Leiva Aguado (Hospital Universitari y Politècnic La Fe, Valencia). Autoras: Pablo Pascual Hervas (Hospital Universitario de La Plana, Villareal); Marian Moran Marmaneu (Hospital General Universitario, Castellón); María M. Adell Artola (Hospital Comarcal de Vinarós, Vinarós); Elena Santiago Cisternas, Yolanda Martínez Gimeno (Hospital Universitari y Politècnic La Fe, Valencia); Asunción Royo Calvo (Hospital de Sagunto, Sagunt); José Luis Tato Tato (Hospital Francesc de Borja, Gandía); Javier Inat Carbonell (Hospital Clínico Universitario, Valencia); Dunia Valera Talavera (Hospital Universitario Dr. Peset Aleixandre, Valencia); Manuela Sarmiento Jara (Hospital de la Vega Baja, Orihuela); Joaquín Morante Martínez, Beatriz Martínez Sánchez (Hospital General Universitario de Elche, Elche); Mónica Yañez Cerón (Hospital General Universitario de Elda, Elda); María Carmen Prieto Pagán (Hospital Universitario de Vinalopó, Elche).
El presente estudio no ha obtenido financiación, pero ha sido promocionado por la Sociedad Española de Enfermería Intensiva y Unidades Coronarias (SEEIUC).
Los autores declaran no tener ningún conflicto de intereses.