El traumatismo craneoencefálico está considerado como la primera causa de muerte en España en personas menores de 45 años. Las alteraciones de la deglución son frecuentes en la fase inicial del traumatismo craneoencefálico grave. La incidencia de la disfagia oscila entre el 25-61% de los casos y el pronóstico depende de una correcta evaluación y de un tratamiento precoz y adecuado. El porvenir de la disfagia está condicionado a la baja puntuación en la escala cognitiva Rancho de los Amigos y en la escala de coma de Glasgow, la intubación orotraqueal y la presencia de traqueostomía. La exploración instrumental más utilizada para el diagnóstico de la disfagia es la videofluoroscopia. Esta prueba consiste en la deglución de diferentes líquidos y alimentos mezclados con bario. Las técnicas deglutorias y los ejercicios de trabajo motor son eficaces en la rehabilitación de la deglución. La resonancia magnética cerebral funcional muestra las áreas corticales que se activan durante la aplicación del tratamiento rehabilitador.
Traumatic brain injury is the first cause of death in persons younger than 45 years in Spain. Swallowing disorders are common in the initial phase of a severe traumatic brain injury. The incidence of dysphagia varies between 25 and 61% of patients and the prognosis depends on correct evaluation and early and appropriate treatment. The outcome of dysphagia depends on a low score in the Rancho Los Amigos Cognitive Scale and the Glasgow Coma Scale, orotracheal intubation and the presence of tracheostomy. The most widely used instrumental assessment tool for the diagnosis of dysphagia is videofluoroscopy. This procedure consists of swallowing a variety of liquids and foods mixed with barium. Swallowing maneuvres and oral motor exercises are useful in the rehabilitation of swallowing. Functional magnetic resonance imaging of the brain shows the cortical areas that are activated during the application of rehabilitation treatment.
Traumatismo kraneoentzefalikoa dugu Espainian 45 urtetik behera hiltzen diren pertsonen heriotza-arrazoi nagusia. Irenste-gorabeherak oso ohikoak izaten dira traumatismo kraneoentzefaliko larriaren hasierako fasean. Hala Hala, disfagia-gorabeheraren bat gertatzen da kasuen % 25-61 artean, eta ebaluazio zuzenaren eta tratamendu goiztiar eta egokiaren araberakoa izan ohi da diagnostikoa. Disfagiaren etorkizuna, hain zuzen, Rancho de los Amigos eskala kognitiboan eta Glasgow koma-eskalan puntuazio baxua izatearekin, intubazio orotrakealarekin eta trakeostomia egin beharrarekin lotutakoa izaten da. Eta bideofluoroskopia da, hain justu, disfagiaren diagnostikorako gehien erabiltzen den miaketa instrumentala. Proba horretan, hainbat likido eta elikagai barioarekin nahastuta irensteko eskatzen zaio gaixoari. Irenste-teknikak eta lan-motorreko ariketak oso eraginkorrak izaten dira irenste-arazoetako birgaitze-lanetarako. Garuneko erresonantzia magnetiko funtzionalak, bestalde, birgaitzeko tratamendua aplikatzean aktibatzen diren eremu kortikalak erakusten ditu.
La disfagia es el trastorno de la deglución definido como «la sensación de que los alimentos líquidos o sólidos no pasan de la boca al estómago». Este trastorno dentro de un contexto neurológico se conoce como disfagia neurógena1.
En la actualidad, la definición se ha modificado e incluye aspectos conductuales, sensoriales y actos preliminares a la deglución, como el reconocimiento del acto de comer, el olfato o la presencia de alimento y las correspondientes respuestas fisiológicas que conllevan2.
El acto de la deglución se considera un proceso neuromuscular complejo y bien coordinado en el que participan el córtex, los tractos subcorticales, el cerebelo, el tronco cerebral y los pares craneales3. Estas estructuras pueden verse afectadas en el traumatismo craneoencefálico (TCE), causando una serie de trastornos fisiológicos que derivarán en alteraciones de la deglución4 (tabla 1). Concomitantemente a este daño fisiológico, es frecuente que se produzcan alteraciones anatómicas causadas por el traumatismo de impacto sobre las estructuras óseas temporomandibulares, lo cual puede comprometer el tratamiento y el tiempo de evolución5.
Alteraciones del acto de la deglución tras un traumatismo craneoencefálico
| Fase oral | Fase faríngea |
| Disminución del sellado labial | Disminución del cierre velofaríngeo |
| Alteración de la movilidad lingual y pobre control del bolo alimenticio | Disminución de la movilidad-presión de la base de la lengua |
| Aumento del tiempo de tránsito oral | Acúmulo de bolo alimenticio en la retracción de la base de la lengua |
| Alteración en el cierre de la vía aérea | |
| Disminución de la elevación de la laringe | |
| Paresia-parálisis faríngea uni o bilateral | |
| Disfunción cricofaríngea | |
| Retraso o ausencia del reflejo deglutorio |
El TCE está considerado como la primera causa de muerte en España entre individuos menores de 45 años, con una incidencia de 200/100.000 habitantes.
Las alteraciones de la deglución son muy frecuentes en la fase inicial del TCE grave. La incidencia oscila entre el 25-61% de los casos6 y el pronóstico depende de una correcta evaluación y de un tratamiento precoz y adecuado7.
La variabilidad de la incidencia se debe a la falta de unificación de los métodos de evaluación, a la modificación del concepto de disfagia y al hecho de que la severidad de la disfagia sea un factor dependiente del tiempo de evolución del TCE6.
Consideraciones clínicasUna de las características clínicas de los pacientes que sufren un TCE son las alteraciones cognitivas y las secuelas psicológicas como déficit de memoria, inatención, pensamiento desorganizado, desinhibición, irritabilidad, depresión e impaciencia8.
Estos aspectos deben tenerse en cuenta a la hora de realizar el tratamiento con técnicas deglutorias, ya que el paciente debe comprender una serie de órdenes sencillas para poder beneficiarse de la fisioterapia9.
Las variables que determinan la gravedad del TCE son: el mecanismo de la lesión, la edad, el estado de las pupilas, la puntuación en la escala de Glasgow y el tipo de lesión mostrada por la neuroimagen.
Las alteraciones de la deglución se ven condicionadas por:
- -
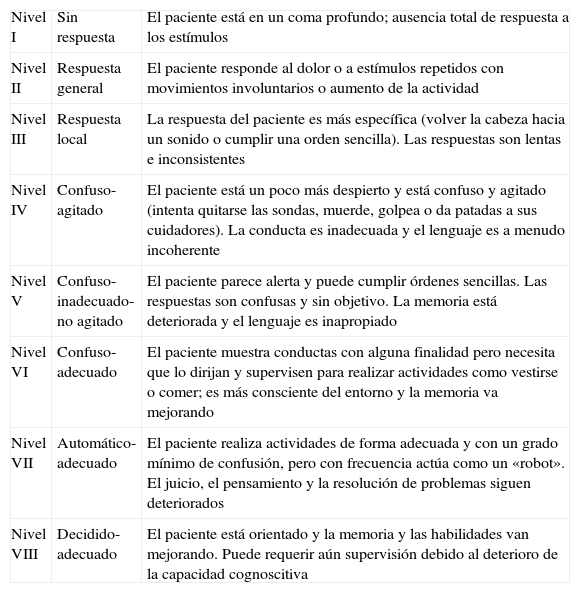
La baja puntuación en la escala cognitiva Rancho de los Amigos (tabla 2). Se basa en la medición de la respuesta o reacción del paciente a estímulos externos. En esta escala se evalúan habilidades cognitivas como la orientación, la atención, la memoria, el procesamiento de la información, la organización y el comportamiento. Es necesario un nivel igual o superior a iv para iniciar la ingesta oral10.
Tabla 2.Escala cognitiva Rancho de los Amigos
Nivel I Sin respuesta El paciente está en un coma profundo; ausencia total de respuesta a los estímulos Nivel II Respuesta general El paciente responde al dolor o a estímulos repetidos con movimientos involuntarios o aumento de la actividad Nivel III Respuesta local La respuesta del paciente es más específica (volver la cabeza hacia un sonido o cumplir una orden sencilla). Las respuestas son lentas e inconsistentes Nivel IV Confuso-agitado El paciente está un poco más despierto y está confuso y agitado (intenta quitarse las sondas, muerde, golpea o da patadas a sus cuidadores). La conducta es inadecuada y el lenguaje es a menudo incoherente Nivel V Confuso-inadecuado-no agitado El paciente parece alerta y puede cumplir órdenes sencillas. Las respuestas son confusas y sin objetivo. La memoria está deteriorada y el lenguaje es inapropiado Nivel VI Confuso-adecuado El paciente muestra conductas con alguna finalidad pero necesita que lo dirijan y supervisen para realizar actividades como vestirse o comer; es más consciente del entorno y la memoria va mejorando Nivel VII Automático-adecuado El paciente realiza actividades de forma adecuada y con un grado mínimo de confusión, pero con frecuencia actúa como un «robot». El juicio, el pensamiento y la resolución de problemas siguen deteriorados Nivel VIII Decidido-adecuado El paciente está orientado y la memoria y las habilidades van mejorando. Puede requerir aún supervisión debido al deterioro de la capacidad cognoscitiva - -
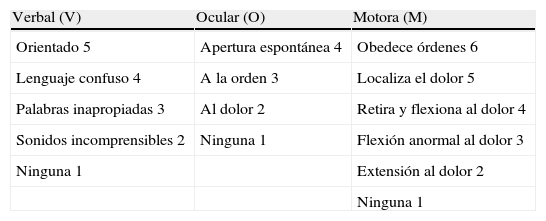
Una baja puntuación en la Escala de Coma de Glasgow. Esta escala tiene unos valores del 3 al 15 y evalúa la respuesta verbal, la apertura ocular y la respuesta motora. Permite clasificar los TCE en leves (14-15 puntos), moderados (9-13 puntos) y severos (8 puntos o menos)8,11 (tabla 3).
Tabla 3.Escala de Glasgow para adultos
Verbal (V) Ocular (O) Motora (M) Orientado 5 Apertura espontánea 4 Obedece órdenes 6 Lenguaje confuso 4 A la orden 3 Localiza el dolor 5 Palabras inapropiadas 3 Al dolor 2 Retira y flexiona al dolor 4 Sonidos incomprensibles 2 Ninguna 1 Flexión anormal al dolor 3 Ninguna 1 Extensión al dolor 2 Ninguna 1 - -
La intubación orotraqueal por un tiempo superior a 2 semanas.
- -
La presencia de traqueostomía1,2.
La exploración instrumental más utilizada para el diagnóstico de la disfagia es la videofluoroscopia12.
Esta prueba consiste en la deglución de diferentes texturas y volúmenes mezclados con bario. Este permite observar a través de una radiografía por vídeo todo el recorrido que realiza el alimento y las estructuras y mecanismos que participan en cada fase de la deglución.
De este modo, se podrán establecer unos parámetros de eficacia y seguridad en relación con las fases oral y faríngea6. La exploración debe interrumpirse en el momento en que el paciente no sea capaz de colaborar o se observe una aspiración que comprometa la validez de la prueba6.
Tratamiento rehabilitadorEl tratamiento de la disfagia secundaria a un TCE ha sido tradicionalmente abordado por el logopeda12, aunque los avances en la investigación sobre el tratamiento rehabilitador y la magnitud de las manifestaciones clínicas han derivado en que se considere competencia del fisioterapeuta.
Resulta llamativa la existencia de pocos estudios aleatorizados que evalúen las alteraciones de la deglución en patologías cerebrales y que además intenten demostrar la efectividad de las técnicas de tratamiento6,9,12.
Un abordaje terapéutico común en el tratamiento de las disfagias tras un TCE es la modificación de la dieta mediante la administración de diferentes volúmenes de alimento y la alteración de la viscosidad de los mismos (pudin, néctar o líquido)13.
La finalidad de estas intervenciones terapéuticas es el conseguir una alimentación lo más segura y eficiente posible, evitando riesgos como los problemas nutricionales o las complicaciones respiratorias que puedan comprometer la evolución14,15. La validez científica de estas intervenciones ha sido demostrada mediante el uso de escalas que evidencian la mejora en la nutrición y en la función pulmonar16,17.
Actualmente, las investigaciones para demostrar la eficacia de las técnicas deglutorias y el trabajo motor toman como referencia los conocimientos sobre plasticidad neuronal, aplicando este concepto a la rehabilitación de la deglución.
La resonancia magnética cerebral funcional (RMI) permite demostrar los efectos que produce la rehabilitación de la deglución en la plasticidad neuronal. Las imágenes de la RMI muestran las áreas corticales que se activan durante la aplicación del tratamiento18.
En este sentido, Peck et al. estudiaron a 10 personas sanas sin patología neurológica conocida y analizaron la activación neuronal producida por la maniobra de Mendelssohn y la técnica de deglución por esfuerzo, comparadas con la simple acción de tragar saliva. La conclusión es que las respuestas corticales más significativas en ambos hemisferios se obtienen tras la aplicación de las técnicas deglutorias mencionadas19.
Una reciente y amplia revisión de Speyer et al. recoge una serie de estudios que intentan demostrar la efectividad de las técnicas deglutorias y del trabajo motor en patologías como el Parkinson, el accidente cerebrovascular, el cáncer, la disfagia crónica, la laringectomía postsupraglótica y distintas afecciones neurológicas12.
Las intervenciones realizadas en estos trabajos incluyen:
- -
Maniobras deglutorias: deglución supraglótica, maniobra de esfuerzo, maniobra de Mendelssohn, maniobra supersupraglótica, maniobra de deglución rápida u otras maniobras deglutorias no especificadas.
- -
Trabajo motor: ejercicios motores orales, ejercicios de aducción de las cuerdas vocales, estrategias para la normalización de las funciones sensoriales y motoras, ejercicios isométricos linguales, estimulación térmica, electroestimulación y tratamiento de voz de Lee Silverman o «chin tuck».
La eficacia de las intervenciones se evalúa mediante las siguientes medidas: videofluoroscopia, calidad de vida, estado nutricional, evaluación clínica, medidas de presión oral, RMI, test de tiempo de deglución, escala de severidad de la disfagia, electromiografía y cinerradiografía.
Las principales conclusiones de los estudios referenciados por Speyer et al. son las siguientes:
- 1.
Bulow et al., 1989, N=8. Ninguna de las maniobras mejora la mala dirección de la deglución ni la constricción faríngea. Sin embargo, las maniobras de esfuerzo y chin tuck reducen la penetración y la retención de comida en la fase faríngea.
- 2.
Elmastahl et al., 1999, N=38. Mejoran la función deglutoria y el estado nutricional.
- 3.
Logeman et al., 1999, N=9. Se observaron menos trastornos de la movilidad de la deglución y 3 pacientes eliminaron aspiraciones.
- 4.
Logeman et al., 1994, N=9. Tres pacientes lograron alimentarse por vía oral a las 2 semanas y 7 a los 3 meses.
- 5.
Bogaert et al., 2003, N=30. Las maniobras de chin tuck y supraglótica mejoran la eliminación de aspiraciones o penetraciones en la fase faríngea pero sin efectos consistentes.
- 6.
Shakawi et al., 2002, N=8. Mejora el control de las funciones de la lengua durante la fase faríngea. El 55% reducen los desórdenes de la movilidad lingual.
- 7.
Robbins et al., 2007, N=10. Cambios positivos en la fuerza tras 8 semanas de ejercicios progresivos de resistencia lingual. Se mejoró la fuerza isométrica y la función deglutoria.
- 8.
Rosenbeck et al., 2008, N=45. El aumento de la intensidad de la maniobra de esfuerzo no mejora las aspiraciones o penetraciones.
- 9.
Carnaby Mann, 2008, N=6. Se observan mejoras en la habilidad de tragar y en la ingesta oral funcional, aumento de peso, disminución de las penetraciones, mayor ascenso del hueso hioides y de la laringe y cambios en el patrón del bolo alimenticio.
- 10.
Huckabee y Cannito, 2004, N=10. Mejoría de la fisiología de la deglución, la dieta y el estado pulmonar.
- 11.
Lie et al., 2003, N=49. Diferencias en la evaluación neurológica y en la frecuencia de aspiración en el grupo experimental.
- 12.
Martens et al., 1990, N=31. Mejoría en el peso y la ingesta calórica.
- 13.
Negaya et al., 2000, N=10. Se redujo el tiempo promotor y no hubo cambios significativos en el electromiograma.
- 14.
Neumann et al., 1995, N=58. El 67% consigue una ingesta oral.
- 15.
Neumann, 1993, N=66. El 84% mejoraron el tipo de dieta y la seguridad en la ingesta.
La mayoría de los estudios ponen de manifiesto la importancia de acometer desde un punto de vista multidisciplinar e interdisciplinar la disfagia y las complicaciones asociadas subsiguientes a un TCE grave.
En conclusión, existe una gran variedad en el abordaje de la disfagia en diferentes patologías, lo que arroja dudas sobre cuál es el plan más adecuado y eficaz para su tratamiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.