¿ INTRODUCCIÓN
La psicooncología es una especialidad que se encarga de la prevención y modificación de los hábitos de riesgo para el cáncer, así como la evaluación y tratamientos de los aspectos psicológicos, sociales, antropológicos, culturales, espirituales, económicos, ético-legales y de la sexualidad del paciente con cáncer, las repercusiones en la familia y el desgaste profesional en el equipo terapéutico en oncología.1 En ese sentido, la psicooncología nos da la pauta para identificar algunos de los factores que influyen en la adherencia terapéutica dado que incide en la estabilidad de los aspectos mencionados.
Durante los últimos 20 años se han planteado diversos estudios para determinar los motivos y factores que repercuten o determinan la adherencia a los tratamientos en el paciente con cáncer. De inicio, se argumentó que el paciente era el factor más importante en el incumplimiento, posteriormente se sustentó que el personal del equipo terapéutico como otro de los factores. Actualmente se sustenta que la adherencia terapéutica debe ser considerada como un problema multifactorial o de sistemas. Existen múltiples factores que determinan la no adherencia de los pacientes con enfermedades crónicodegenerativas -como el cáncer-; en ese sentido se asocia con la culpa tanto del paciente como del equipo terapéutico, dado los cambios constantes durante la cronicidad de esta patología.
En 2003, la Organización Mundial de la Salud publicó un informe sobre un proyecto de adherencia terapéutica a largo plazo, cuyo objetivo principal es mejorar las tasas mundiales de adherencia a los tratamientos comúnmente usados para tratar procesos crónicos.2 A partir de dicha reunión, se adoptó la definición de adherencia al tratamiento prolongado: el grado en que el comportamiento de una persona: Adopta para: tomar el medicamento, seguir un régimen alimentario y ejecutar cambios del modo de vida, se corresponde con las recomendaciones acordadas de un prestador de asistencia sanitaria.
Por su parte Almanza y colaboradores (2000)3 plantean la atención de los factores psicosociales, incluyen el manejo de la familia y de los aspectos relativos al equipo médico (dimensión psicosocial), además de los factores psicológicos, conductuales y sociales que influyen en la aparición del cáncer y su progresión (dimensión psicobiológica). En este sentido, los cambios sociales y médicos incrementan el interés en los aspectos psicológicos del cáncer; ahora hay un mayor optimismo en favorecer el diagnóstico oportuno, incentivar la autonomía, especialmente en la toma de decisiones para los tratamientos médicos curativos, así como mejorar los factores pronósticos, demostrándose que la inserción de esta disciplina fortalece un modelo transdisciplinario.
La parte esencial de la psicooncología es aliviar las aflicciones de los pacientes, la familia y del equipo terapéutico, ocasionadas por el sufrimiento adicional de la no adherencia terapéutica, en ese sentido la psicooncología es un servicio de apoyo el cual favorece la atención integral. Sobre esta base, los procesos psicooncológicos tienen como objetivo reducir la morbilidad psicológicapsiquiátrica, disminuir el sufrimiento, mejorar la calidad de vida, disminuir los costos asistenciales tanto del paciente-familia, como de las instituciones de salud y por lo tanto, es muy bien conocido que estos aspectos inciden en la adherencia terapéutica. Algunos de estos aspectos son el motivo principal de la presente investigación para así favorecer y sustentar a futuro el establecimiento de unidades psicooncológicas en las instituciones de salud de atención de los pacientes con cáncer.
Alvarado y colaboradores (2009)4 sustentan la importancia del trabajo multi, inter y transdisciplinario de la psicooncología, pues alude a relaciones recíprocas, actividades de cooperación, intercambio e interpretación. En la salud mental, desde la psicología y la psiquiatría, surge el concepto de enlace, referido en los inicios de la década de 1980, determinándose objetivos y fines comunes de las diferentes disciplinas que participan en la atención del paciente con enfermedades crónico-degenerativas como el cáncer; en este caso, la psicooncología se refiere a la interacción de la oncología médica, cirugía oncológica, radio-oncología, hormonoterapia e inmunoterapia que son las modalidades de tratamiento específico para el cáncer y su vinculación con otras áreas o disciplinas afines como la psicooncología, clínicas de dolor, unidades de cuidados paliativos; a los procesos y técnicas de rehabilitación física, psicológica, emocional y espiritual del ser humano que padece cáncer, del impacto en la familia y finalmente de las repercusiones en la triada de relación médico-paciente-familia como factores que inciden en la adherencia terapéutica.
Otros factores que repercuten en dicha adherencia son: las fases de interconsulta, diagnóstico, tratamiento oncológico, recaída, terminal, cuidados paliativos y muerte del paciente.
El objetivo principal de las intervenciones psicooncológicas es que el paciente con cáncer mantenga una buena calidad de vida y un bienestar psicológico. En general, las intervenciones son múltiples y están encaminadas a ayudar al paciente a afrontar el diagnóstico y los efectos secundarios y colaterales de los tratamientos oncológicos, reducir la ansiedad, disminuir la incertidumbre, el aislamiento, la indefensión, fomentar una actitud activa en la recuperación posterior a los tratamientos y clarificar las percepciones e informaciones erróneas ante la situación de enfermedad. Fernández (2006)5 afirma que las intervenciones psicosociales desarrolladas en pacientes oncológicos en los últimos años han demostrado su eficacia, a pesar de la disparidad de enfoques, estrategias y metodologías utilizadas.
La interconsulta tiene como objetivo la práctica orientada a restaurar la relación terapéutica, en los momentos en que ésta se encuentre con limitantes que no son propias del campo médico. La interconsulta es el principio de posteriores consultas externas ambulatorias y hospitalarias, propiciando un ambiente de confianza. En la petición de una interconsulta al psicooncólogo, el oncólogo debe hacer constar si la demanda es de carácter urgente u ordinario, la edad del paciente, el diagnóstico, estadio clínico y tratamiento oncológico y el motivo de interconsulta.6
Los candidatos a interconsulta son aquellos pacientes y familiares que presentan al menos una reacción adaptativa, acompañada de sintomatología ansiosa o depresiva moderada; así mismo, los pacientes con algún trastorno mental según los criterios del DSM-IV-R. Durante la evaluación a través de la entrevista con el psicooncólogo, se redacta un informe en donde se incluye la historia clínica. Mediante la inclusión de dicho informe, se da a conocer la presencia o ausencia de trastornos mentales, se indica el origen de dicho trastorno (reactivo u orgánico) y se informa la necesidad de tratamiento y el tipo de intervención psicológica.7 Se da a conocer la valoración y si el paciente es apto o no está preparado para someterse a determinados procedimientos médicos que pudieran causarle alguna afección psicológica.
Derogatis y colaboradores8 afirman que el diagnóstico de cáncer afecta a los pacientes y a sus familiares en múltiples áreas. La palabra cáncer, por sí sola, provoca incertidumbre, genera ansiedad y temor; causa un nivel sufrimiento psicológico-emocional. Desde 1983, Derogatis afirmó que los pacientes ante el diagnóstico cáncer presentan entre 30% a 50% de alteraciones psicológicas-psiquiátricas que ameritan tratamiento especializado. Mientras que Murillo y colaboradores (2006) plantean que el diagnóstico de cáncer es un evento de crisis vital que mueve tanto sus estructuras psíquicas y morales; al igual que a su familia, pues constituye un hecho de gran impacto negativo, catastrófico para cualquier persona ya que se asocia directamente con sufrimiento y muerte.9 Sin embargo, la reacción es personal y única. Algunos sentimientos tienden a repetirse, como el temor a llegar a morir o a sufrir, por ejemplo ante el dolor, se genera una marcada ansiedad, represión reactiva y tendencias al aislamiento.
Alvarado (2004)1 retoma lo planteado por Kubler Ross hace más de 40 años; el paciente y su familia ante el diagnóstico de cáncer cruzan por un proceso psicológico de afrontamiento y duelo, el cual consiste en cinco fases: negación, depresión, cólera, reajuste y aceptación; hace especial énfasis al mencionar que estas fases no tienen un orden de presentación e incluso se pueden presentar en forma conjunta.
Retomando a Almudena Prieto,10 quien plantea 15 puntos fundamentales ante el diagnóstico y la lucha contra el cáncer:
1. Ser consciente de que el diagnóstico de cáncer no es necesariamente una sentencia de muerte.
2. Ser consciente de que siempre hay muchas posibilidades de disfrutar de la vida y participar en ella.
3. Hacer planes para el futuro, no renunciar a conseguir nuevas metas.
4. No culparse cuando el curso de la enfermedad no evoluciona como hubiéramos deseado.
5. Seguir los consejos dados por el médico y equipo asistencial.
6. No sentirse solo o desamparado. Recuerde que constituye un elemento importante en su recuperación.
7. Luchar contra el sentimiento de soledad. No permitir que las relaciones entre familiares y amigos sean diferentes a cómo eran antes del diagnóstico.
8. Recordar que es exactamente la misma persona de siempre.
9. Ser consciente de lo que realmente puede y no puede hacer.
10. Procurar no relegar en otras personas aquellas actividades que usted realmente puede realizar.
11. Intentar describir la enfermedad en términos de esperanza. Sentirla como un desafío y no describirse como una víctima.
12. Perseguir la felicidad y evitar las situaciones estresantes.
13. Intentar descargar emociones y sentimientos negativos.
14. Practicar relajación e intentar visualizar la recuperación.
15. Mantener una postura de esperanza.
Es frecuente que el paciente reaccione negando la información que sus médicos les han proporcionado respecto al diagnóstico y buscan otras opiniones con el objetivo de confirmar que la información sea equivocada. Además también se sabe que no existe una forma sencilla de comunicar el diagnóstico y mucho depende del médico, su experiencia, sensibilidad y sentido humanitario. Ante ello, hoy día aún se discute la conveniencia del: qué, cómo, cuándo, dónde, quién y a quién se informa el diagnóstico. Desde estas interrogantes, la experiencia nos demuestra que la información debe ser clara, abierta, real y honesta, con la intensión de ser entendida y asimilada, lo cual redundará en una mejor adherencia a los tratamientos médicos requeridos.
Para brindar un tratamiento oncológico integral se requiere de un modelo transdisciplinario en donde se destaque una estrecha comunicación, interrelación y colaboración, entre el paciente, la familia y el equipo médico tratante. La fase de tratamiento médico, es un proceso de difícil manejo, pues en esta fase se depositan las esperanzas de cura.
Barroilhet y colaboradores (2005)11 señalaron que el paciente deposita en el equipo médico su confianza respecto a una óptica asistencial, y al mismo tiempo es sensible a su grado de implicación emocional.
Sobre esta base, es frecuente que la figura del médico sea idealizada y parentalizada, con todo lo que esto significa, en cuanto a las exigencias emocionales y de la incondicionalidad y alta disponibilidad. Así como las atribuciones hacia el médico pueden ser extremas, también pueden serlo las reacciones de agradecimiento y admiración u hostilidad y rabia de los pacientes o sus familiares ante los distintos resultados de los tratamientos médicos. Frente a esta situación, algunos médicos por definir precozmente los límites, han expresado un interés por solucionar el problema puntual, sin involucrarse personalmente y manteniendo una distancia emocional, lo cual puede ser percibido como malestar por parte del paciente y su familia.11
Sobre esa misma base, Olper (2003)12 comentó que el oncólogo se enfrenta al paciente y a la familia con sus propias necesidades, con las demandas de la propia enfermedad que en ocasiones son diferentes, de lo que surge el problema de la prioridad. Esto puede causar reacciones de ansiedad y frustración que se traducen en fatiga derivada del desgaste tanto físico, emocional y profesional del equipo terapéutico tratante. Por lo tanto, el oncólogo puede aislarse, intelectualizar o sublimar una serie de emociones y actitudes, de lo cual surge el humor negro e irónico como una forma de defenderse.
El proceso de transmitir la información diagnóstica y pronóstica puede ser muy complicado y al mismo tiempo doloroso para el oncólogo, convirtiéndose en uno de los aspectos más difíciles de su trabajo, debido a la enorme carga afectiva que implica.
Informar a alguien de su enfermedad, la cual es potencialmente mortal, que para ello ha recibido tratamientos radicales y altamente tóxicos es verdaderamente complicado; sin embargo, para comunicar ahora que el cáncer ha regresado, condición conocida como recaída de la enfermedad, es verdaderamente desgastante. Es por ello que la comunicación y no la simple transmisión de información, adquiere una importancia especial, lo cual obliga a los oncólogos a centrar parte de su atención en desarrollar habilidades eficaces de comunicación que les permita transmitir información médica adecuada.
La fase de recaída representa la consecuente vuelta a los tratamientos, pues condiciona una repetición de las reacciones secundarias y colaterales. El significado de la recaída hace sentir al paciente, menos esperanza en términos de curación y al médico no pocas veces experimenta sentimientos de culpa por "haber fallado", enojo, depresión, ansiedad, estrés y los problemas en la relación médico-paciente-familia, pueden ser prominentes.
El paciente en fase terminal es aquel que cursa con una enfermedad avanzada, cuyo manejo está dirigido por los programas de cuidados paliativos y éstos consideran los parámetros y criterios que definen esta fase como: presencia de una enfermedad avanzada, progresiva o incurable; escasa o nula posibilidad de respuesta a los tratamientos activos; presencia de problemas o síntomas intensos irreversibles y pronóstico vital limitado, entre otros.
Según Melca (2005),13 las reacciones emocionales en esta fase, tanto del paciente como de la familia, son de negación, rabia, depresión, aislamiento, agresividad y miedo a la muerte.
Los tratamientos oncológicos producen una serie de efectos secundarios, los cuales incluso pueden llevar al paciente a abandonar el tratamiento; entre ellos: fatiga, náusea, vómito, alopecia, de la piel, del apetito, del olfato, estreñimiento o diarreas, todas estas reacciones generan en el paciente cambios en la forma de percibir su condición de vivirse enfermo, cambios emocionales y de la conducta. El oncólogo dispone de un especialista de soporte en la atención integral del paciente con cáncer y su familia: el psicooncólogo, quien evalúa, cuantifica, previene y atiende el impacto psicológico y social de esta población incluyendo al equipo terapéutico.
Uno de los objetivos de las alternativas de tratamiento psicooncológico es la educación, intervención y seguimiento, pues busca que los pacientes obtengan herramientas que favorezcan el ajuste a la condición de enfermedad, disminuyendo el impacto psicológico que generan las noticias de saberse con cáncer, obtener la capacidad para identificar las necesidades propias y poder externarlas, superar o manejar de forma adecuada las preocupaciones y dificultades que se presenten y fortalecer los recursos con que dispone el paciente para afrontar las reacciones y secuelas de los tratamientos oncológicos, y finalmente las emociones durante todo el proceso de enfermedad como: ansiedad, miedos, angustias, tristezas, depresiones, dolores, vómito, entre otras.
Arranz y colaboradores (2004)14 afirman de las alternativas útiles para esta población; la educación va encaminada a mantener el estado de salud a través del manejo de información y comunicación con los médicos, desarrollar habilidades de afrontamiento efectivas, tomar conciencia real para favorecer la toma de decisiones, el manejo del estrés y trabajar en la prevención y manejo de las conductas de riesgo para el cáncer.
La mayoría de los enfermos son conocedores de su diagnóstico, pero es frecuente que tengan ideas erróneas sobre los tratamientos oncológicos.14
Las intervenciones psicológicas tienen como objetivo principal mejorar la calidad de vida, favoreciendo la adherencia al tratamiento médico, motivando al paciente, dándole información real y ajustada sobre la enfermedad, el tratamiento, los efectos secundarios, los beneficios y por tanto consiguiendo así ajustar sus expectativas y reducir el estrés, finalmente promueve un papel activo del paciente en el tratamiento, aumentando así sus expectativas de autoeficacia y resultado.
La adherencia terapéutica ha sido definida como el grado en el cual la conducta del paciente coincide con la prescripción clínica, seguir las indicaciones del equipo médico tratante, también se ha integrado a ésta el mantenimiento o abandono del tratamiento. Se ha demostrado que es más factible el seguimiento de las indicaciones de tratamiento cuando éste implica la disminución de síntomas como el dolor; la magnitud de la adherencia terapéutica se relaciona con la duración del tratamiento, la complejidad, los efectos secundarios o adversos, costos y beneficios.
La deficiencia en el apego a los tratamientos provoca pérdidas en el paciente y su familia, afecta la calidad de vida del enfermo y de quienes están a su alrededor. El paciente puede presentar complicaciones y secuelas que traen consigo un gran sufrimiento, así como limitaciones incontrolables y progresivas. En lo familiar, provoca alteraciones generando crisis, mientras que en lo social, significa un enorme costo para las instituciones de salud al proporcionar servicios que no son utilizados de manera favorable, prolongan innecesariamente los tratamientos y se presentan recaídas y readmisiones que podrían evitarse.
No menos importante resulta el hecho de que la adhesión al tratamiento depende de la conducta del paciente, pero también se relaciona estrechamente con la conducta del médico, al menos en la medida en que éste ofrezca verbalmente las instrucciones con la claridad requerida, se asegure de la comprensión por parte de su paciente y dedique a este proceso, el tiempo necesario. Como puede inferirse, estamos ante un fenómeno muy complejo por su carácter multidimensional y multifactorial, lo que constituye un reto cardinal para su estudio.
La adherencia terapéutica no hace referencia a una sola conducta, sino a un conjunto de conductas, entre las que se incluyen: aceptar y participar activamente de un plan o programa de tratamiento, poner en práctica de manera continua las indicaciones, evitar comportamientos de riesgo e incorporar al estilo de vida, conductas saludables; estas conductas se desarrollan básicamente a partir de la interacción del enfermo y el grupo médico.
Facilitar la adherencia terapéutica resolvería múltiples problemas de salud en la población y disminuiría importantes repercusiones en el plano médico, personal, familiar, social y económico. Además, merece mayor atención a su abordaje teórico, metodológico para su investigación, en particular desde la psicooncología, al ser ésta la disciplina que se ocupa de investigar y resolver los problemas relacionados con la interrelación médico-paciente-familia, desde la intersubjetividad, de múltiples disciplinas con un mismo fin: brindar una atención integral desde una perspectiva transdisciplinaria.
¿ MÉTODOS
Se trata de un estudio prospectivo-descriptico y transversal. Se aplicó una encuesta estructurada ex profeso, realizándose una prueba piloto con 20 sujetos, para determinar si los enunciados de la misma eran claros y facilitaban obtener la información solicitada. Para el análisis estadístico se utilizó Ji cuadrada, por ser un estudio ordinal para muestras de una aplicación. Con 100 sujetos (especialistas) de las diferentes áreas de atención médica del INCan.
¿ OBJETIVO
Conocer los factores que repercuten en la adherencia terapéutica desde la perspectiva del equipo médico en oncología del Instituto Nacional de Cancerología de México (INCan).
¿ RESULTADOS
El rango edad fue de 27 a 68 años y un promedio de 35.1 años; predominando el sexo masculino 67.9%.
Dentro de los factores que repercuten en la adherencia y que fueron valorados en el presente trabajo destacan: la interconsulta, las fases del proceso de enfermedad y de tratamiento oncológico, los motivos de solicitud de atención psicooncológica y finalmente determinar el porcentaje de adherencia desde la perspectiva del oncólogo.
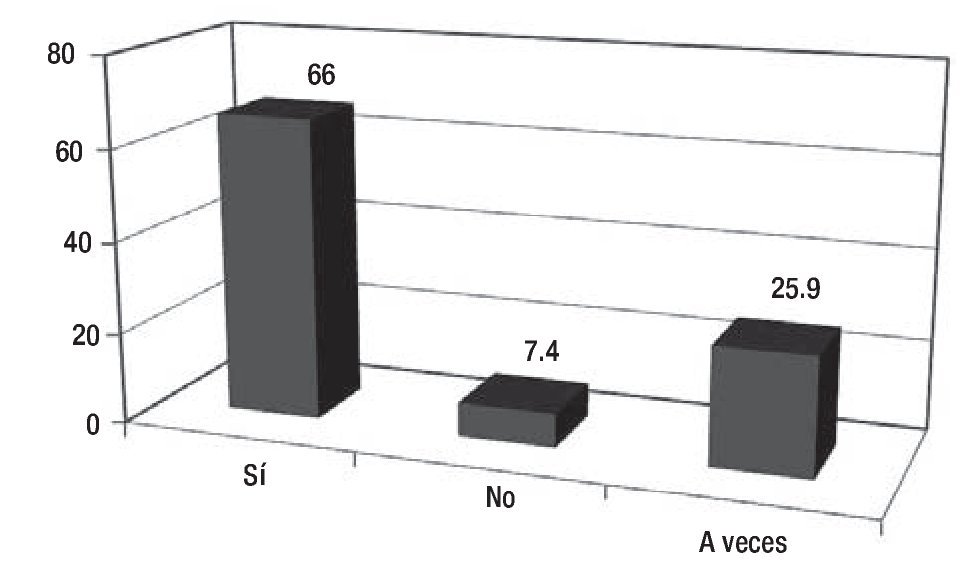
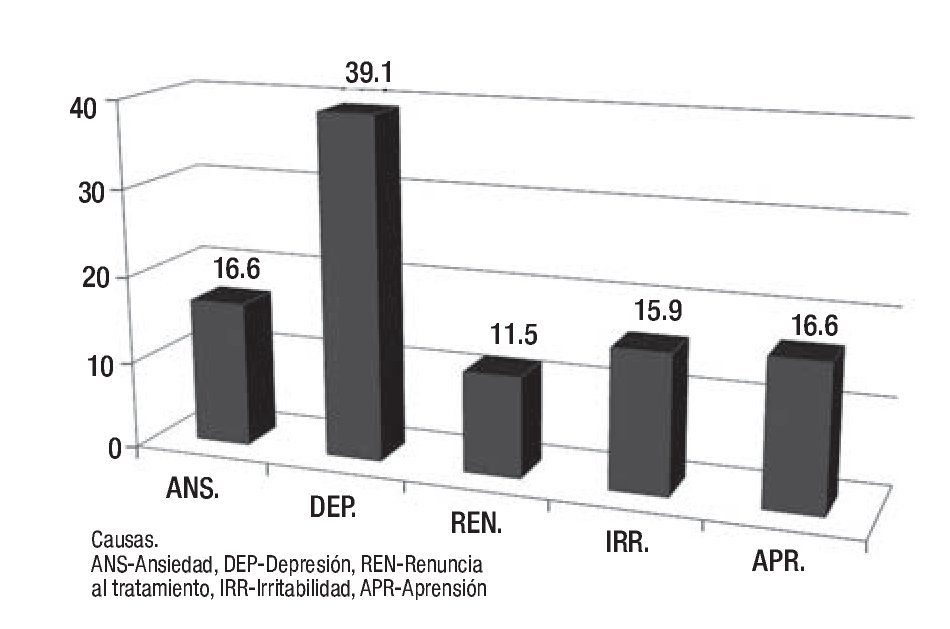
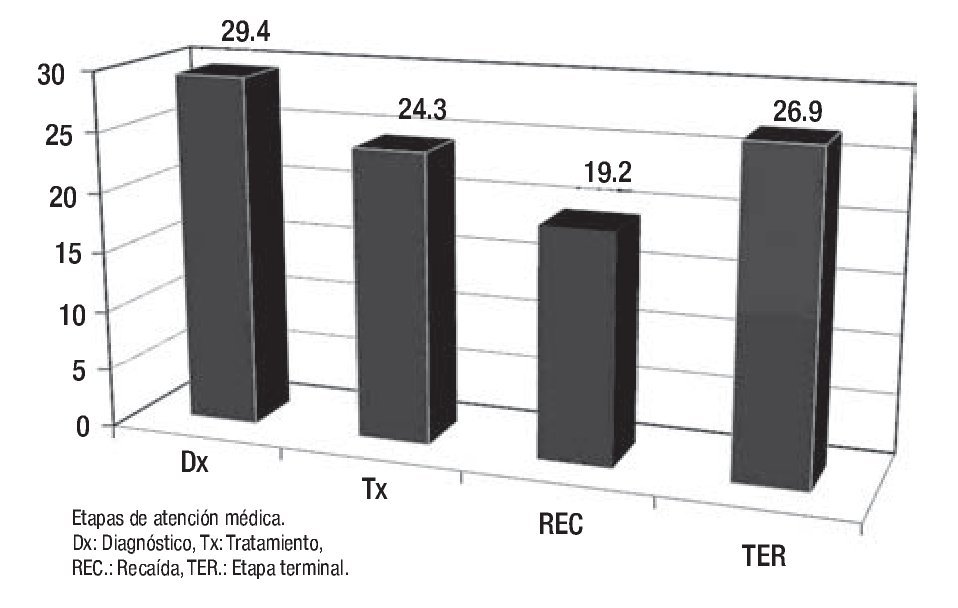
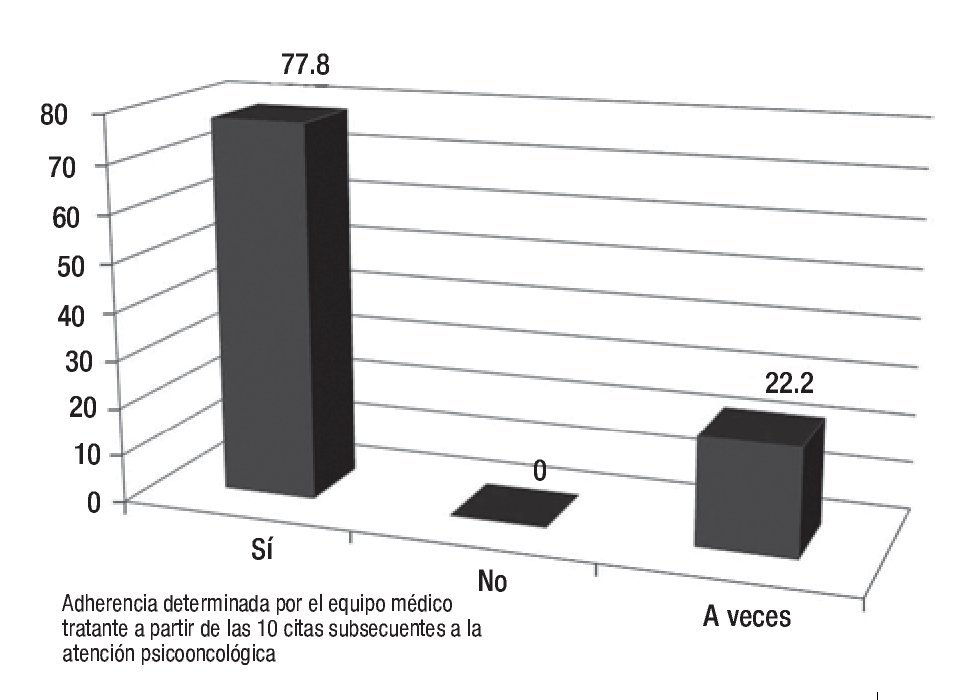
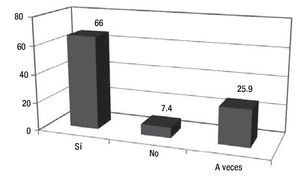
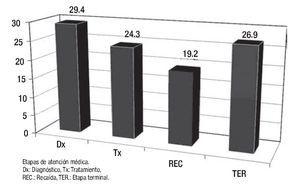
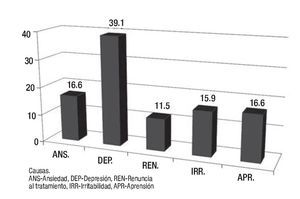
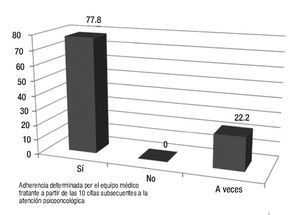
Los resultados de la encuesta permitieron identificar algunos de los factores generales que contribuyen de manera significativa en la adherencia terapéutica, de una muestra de 100 sujetos. De 81% que respondió la encuesta respecto a la interconsulta, el médico tratante considera que sus pacientes requieren apoyo psicooncológico, sobre una base del trabajo transdisciplinario, en donde sabemos que la conjunción de esfuerzos con un mismo objetivo y fin de brindar una atención integral; los resultados encontrados se muestran en la Figura 1. En cuanto a las etapas del proceso de enfermedad, se observan en la Figura 2. Las causas más frecuentes de la atención se muestran en la Figura 3. Finalmente, los profesionales determinaron que el nivel de adherencia a sus tratamientos médicos indicados por ellos, fue muy significativo (Figura 4).
Figura 1. El equipo médico que considera que sus pacientes requieren apoyo psicooncológico; resultados en porcentaje.
Figura 2. Apoyo psicooncológico recibido a lo largo de las etapas de atención médica al paciente oncológico. Resultados en porcentaje.
Figura 3. Causas más frecuentes de solicitudes para apoyo psicooncológico al paciente, por parte del equipo médico. Resultados en porcentajes.
Figura 4. Adherencia a los tratamientos oncológicos. Resultados en porcentajes.
¿ DISCUSIÓN Y CONCLUSIONES
La adherencia terapéutica, es un fenómeno multifactorial, y dado que los tratamientos son multimodales, requiere tomarse en consideración para su estudio, la interconexión de diferentes disciplinas que interactúan en la evaluación y tratamiento integral de los pacientes con cáncer; sin dejar de lado los aspectos socioculturales que determinan la conceptualización de salud-enfermedad de nuestra población.
Por lo anterior, sería recomendable desglosar todos estos factores y de esa manera realizar estudios prospectivos que faciliten su determinación y así, generar estrategias y alternativas que permitan favorecer una mejor adherencia terapéutica, por una educación para la salud en nuestro medio.
Correspondencia: Alvarado Aguilar Salvador.
Av. San Fernando No. 22. Col. Sección XVI. C.P. 14080 Delegación: Tlalpan, México, D. F.
Correo electrónico:alv_agui@yahoo.com.mx