La fase terminal de una enfermedad crónica es la suma de los acontecimientos previos a la muerte, comprende un periodo aproximado no mayor de 6 meses. Se caracteriza por el agotamiento total de la reserva fisiológica, que progresa en forma irreversible hacia la muerte. Existe falta de información sobre el tema, tanto de la población general como del personal de la salud. En los últimos días u horas de vida, los enfermos requieren atención especializada en forma continua que puede ser proporcionada por los familiares o el equipo médico, en casa u hospital. En el Servicio de Cuidados Paliativos del Instituto Nacional de Cancerología (INCan), se ha elaborado una estrategia para abordar al paciente y su familia en la fase de agonía, haciendo énfasis en la información sobre qué puede esperar la familia en esta etapa, un esquema farmacológico para aminorar los datos de agonía y cuando la muerte ocurre en el hospital, brindando facilidades para el acceso de la familia y apoyo espiritual. Los principales objetivos son evitar el sufrimiento físico, psicológico, espiritual del paciente y familia. A través de la evaluación detallada del paciente se adecúa el tratamiento farmacológico y la vía de administración. La decisión sobre morir en casa u hospital depende del paciente; en el Servicio contamos con el apoyo necesario a través de telemedicina para brindar apoyo a la familia durante este periodo, si la elección es morir en casa. Asimismo, hemos implementado el programa MIDAS (manejo intensivo para el manejo del dolor, ansiedad y sufrimiento), para el tratamiento de síntomas refractarios. Consideramos esencial mantener la dignidad del enfermo en la enfermedad, la agonía y hasta el momento de la muerte.
The terminal phase of a chronic disease like cancer is the sum of several events that eventually causes the death of the patient. This period last about six months; the main feature is the total exhaustion of physiological reserve progressing irreversibly toward death. Information about this topic is scarce both for heat care providers and to the general population. During the last hours of life the patients require continuous care that can be provided both at home by the family members, at the hospital, by the palliative care team. At the Palliative Care Service of the Instituto Nacional de Cancerología (INCan), we have developed a protocol to address this period that includes advice and support for the family, emphasizing the sign and symptoms that may be present, and its pharmacologic treatment. If death occurs at home, a continuous communication is available via virtual medicine. At the hospital, special facilities are provided to the family members to relive the suffering during the last hours of life of the loved ones. An intensive pharmacologic treatment to alleviate pain and other symptoms present at the last days of life (MIDAS) can be implemented in these patients at any time.
Introducción
El estado o fase terminal es la suma de los acontecimientos previos a la muerte, que representan el deterioro progresivo y generalizado del organismo y sus funciones, a consecuencia de una enfermedad que no responde a los tratamientos específicos. Estos fenómenos están comprendidos dentro de un periodo aproximado y no mayor de 6 meses de sobrevida.
La agonía o fase pre-mortem es el estado que comprende el agotamiento total de la reserva fisiológica y que progresa en forma irreversible hacia la muerte, que suele abarcar los 2 o 3 últimos días de vida1.
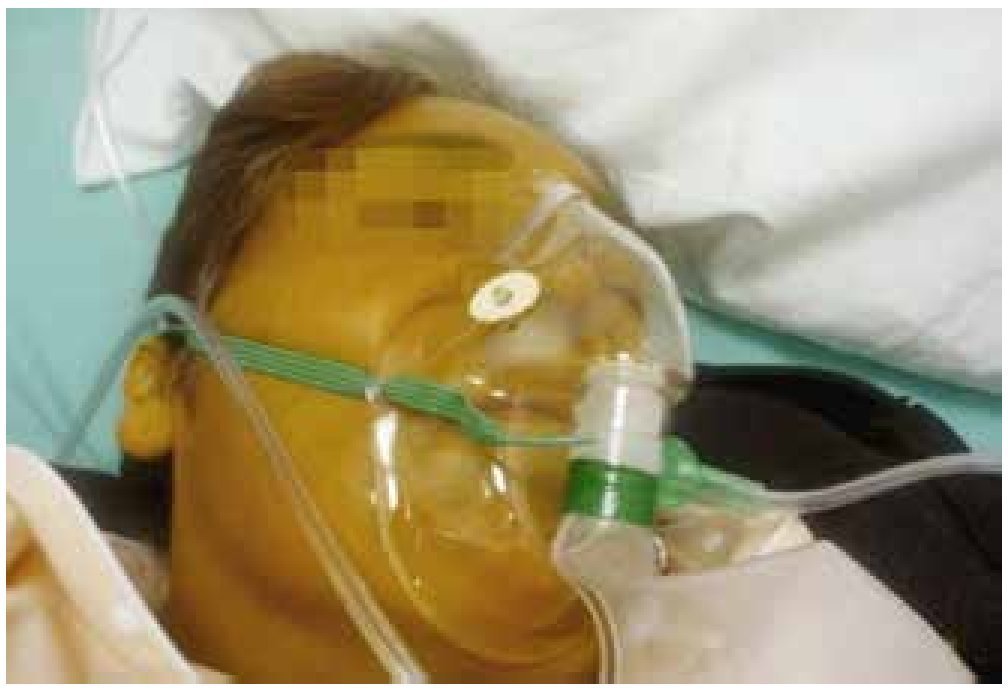
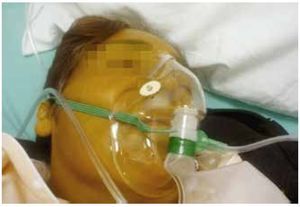
La palabra "agonía" del griego agon.: lucha2, se refiere a la angustia que sufre una persona cuando está al borde de la muerte, es decir, cuando está luchando por su vida. Entonces, la situación de agonía o "el síndrome de los últimos días" es la fase que precede a la muerte y está caracterizado por la presencia de deterioro físico severo con la presencia de debilidad extrema, trastornos del estado de conciencia (pérdida del estado de alerta con periodos de pérdida de la lucidez, la coherencia y falta de reconocimiento de los familiares), dificultad para relacionarse o comunicarse (hablar, escribir) y de ingesta (comer o beber), pronóstico vital de días (alteración de las constantes vitales como presión, pulso, respiración, coloración de la piel y temperatura)1 (fig. 1).
Figura 1. Paciente en agonía, refieren familiares 24 horas de evolución con trastornos del estado de conciencia, intolerancia a la vía oral, cambios de coloración de la piel e incontinencia de esfínteres.
Habitualmente no estamos educados, porque las universidades incluyen pocas horas al aprendizaje en pregrado y posgrado de este tema que sin duda nos compete a médicos, enfermeras, psicólogos, trabajadores sociales y otros profesionales de la salud que trabajan a nivel hospitalario3. Además de la falta de información escolarizada existe temor, pues culturalmente nos enseñan a expresar poco este tema, y por consecuencia desconocemos el manejo y el acompañamiento de las personas que se encuentran al final de la vida, ante todos estos hechos surgen interrogantes que la familia le hace al equipo de salud4,5. En el Instituto Nacional de Cancerología (INCan) en el Servicio de Cuidados Paliativos y el Programa de Atención y Cuidados en Oncología (PACO), recibimos comúnmente estas preguntas de la familia (tabla 1).
En los últimos días u horas de vida, los enfermos requieren atención especializada en forma continua. Esta atención puede darse en cualquier lugar, ya sea hospital o casa, siempre y cuando los familiares, los cuidadores y el equipo médico estén bien preparados y apoyados durante todo el proceso.
El lugar en donde se situé el enfermo debe garantizar el acceso de la familia, seres queridos y los amigos durante todo el día sin molestar a los demás, y debe estar acondicionada para permitir la intimidad y privacidad6.
También los requerimientos técnicos como medicamentos, equipos y aparatos deben estar a la mano para ser utilizados en caso de presentarse algún problema7.
Por esto es necesario contar con un plan de atención y revisarse con frecuencia, para identificar cuál es el estado del enfermo y la capacidad de la familia para enfrentar las nuevas situaciones que puedan ocurrir en forma repentina e inesperada. Sobre todo cuando el enfermo se encuentra en casa, y queremos evitar que se hospitalice o lo llevemos al Servicio de Urgencias8,9.
Todos los actores que participan deben tener en cuenta el estado de salud del paciente, sus metas de atención (por ejemplo, recibir la visita del padre en sus últimos momentos), las directrices anticipadas y la toma de decisiones.
En PACO planeamos todo secuencialmente mediante el diario de síntomas, en donde en una lista de cotejo vamos dando estos pasos: paciente y familia deben estar bien informados sobre diagnóstico y pronóstico de la enfermedad, los signos y síntomas que se presentarán durante el proceso de progresión de la enfermedad y la familia particularmente, debe conocer los trámites a realizar en caso de fallecimiento en casa.
Una regla importante es que la familia y el cuidador puedan entender que lo que están viviendo, puede ser muy diferente a la experiencia del paciente que tiene necesidades únicas.
Se requiere mucha generosidad para entender y respetar esas necesidades, aunque sean completamente diferentes a las nuestras. Por el contrario, si todos se sienten seguros y confiados durante el proceso, la experiencia de vida será satisfactoria. Se trata de vivir la vida tan plenamente como se pueda viviendo cada día. Por ejemplo, los padres que permiten a los hermanos de un niño gravemente enfermo participar activamente en el proceso del cuidado durante la agonía. Sabemos que ayudará a toda la familia a comprender los procesos naturales de la vida, contemplando la muerte como un proceso natural e inevitable para todos nosotros. Por otra parte, el acompañamiento tiene la función de ayuda a la elaboración del duelo, pues deja a la familia el sentimiento del deber cumplido, al saber que agotaron hasta el último recurso para ayudar al paciente en vida10.
Por el contrario, cuando no se fortalece esa labor de la familia con el enfermo como cuando los aislamos en el hospital, seguramente vivirán esa pérdida con frustración, preocupación, miedo, sentimiento de culpabilidad, al pensar que el equipo de salud hizo algo mal o que causaron incluso la muerte.
En cuanto al equipo médico no hay que dar por hecho que aun estando dentro de un hospital, los médicos o enfermeras son expertos en el cuidado de los pacientes en las últimas horas de vida. Ni tampoco que tienen experiencia porque se requiere una formación específica.
Las barreras que identificamos en el equipo de salud para diagnosticar la fase terminal se describen en la tabla 2.
En nuestra experiencia, la implementación de diario de síntomas ha sido muy útil para llevar por escrito todas las indicaciones médicas, los cuidados específicos de enfermería y el reporte diario del paciente monitoreado por la familia, de esa forma nadie olvida ningún cuidado y existe una secuencia de manejo. Este elemento es vital, pues la familia participa activamente en la monitorización de los síntomas y la aplicación de los medicamentos, además sirve de enlace con el equipo médico, que en ocasiones visita al enfermo en casa y no se encuentra el cuidador primario o responsable, o en el caso de la consulta médica vía telefónica (teleconsulta).
Algunos pacientes presentan mejoramiento inexplicable y sobreviven más tiempo de lo esperado. Algunos otros se deciden a morir y lo hacen rápidamente, incluso en minutos. Si bien es posible dar a las familias o cuidadores alguna una idea general y aproximada de cuánto tiempo el paciente puede vivir, es básicamente con la idea de impulsar la gestión de trámites con relación a la muerte, fortalecer la despedida, organizar a la familia, calcular los gastos económicos, para fortalecer el afrontamiento y ayudar al duelo anticipado. En ningún momento pretende ser una sentencia de muerte, que introduzca sufrimiento y miedo a la familia11.
Cuidados básicos en la agonía
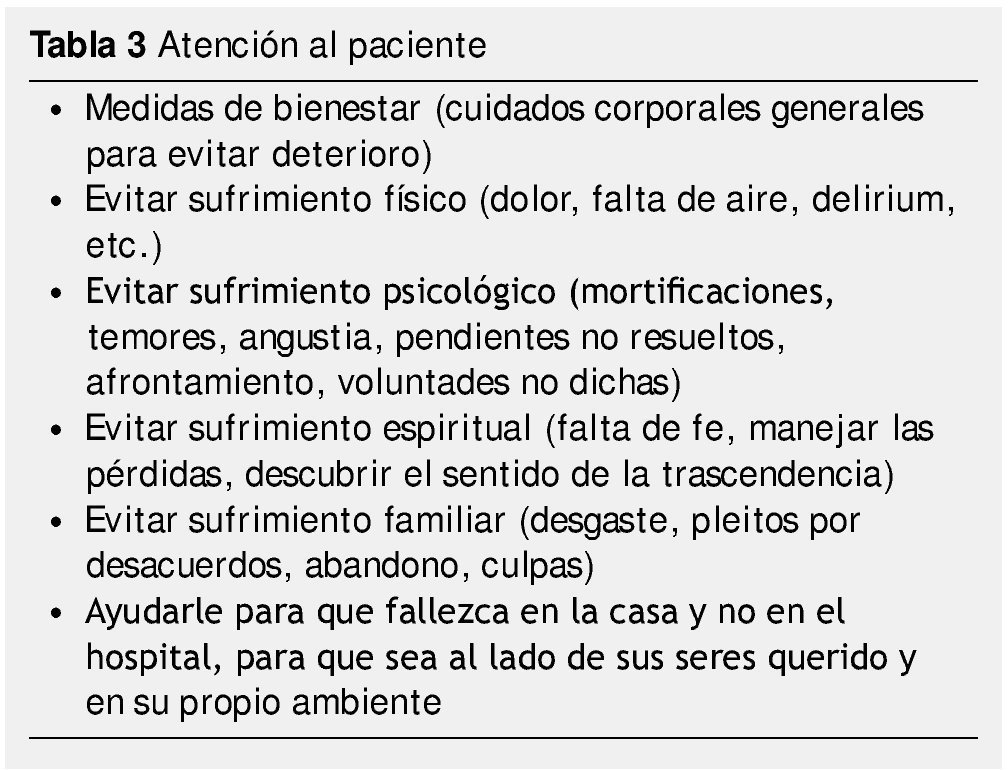
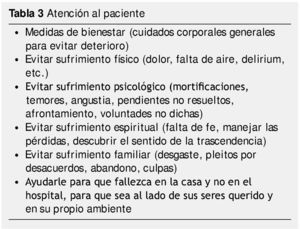
En PACO, nuestro estándar más alto es que durante este periodo se cubran los objetivos con claridad y serenidad, sin sobresaltos ni sorpresas, con una comunicación plena basada en el respeto y confianza de los 3 actores más importantes que son el paciente, la familia y el equipo terapéutico, quienes deben considerar y realizar lo ilustrado en las tablas 3, 4 y 5.
Principios del tratamiento en la agonía
1. Evaluación intensiva: cada caso es diferente y la evolución de la enfermedad puede dar un giro de 360°, por lo que durante este periodo la evaluación es intensiva para garantizar el confort y bienestar del paciente en etapa agónica.
Es importante investigar y documentarse sobre la enfermedad y los síntomas de alarma, para poder actuar rápidamente12.
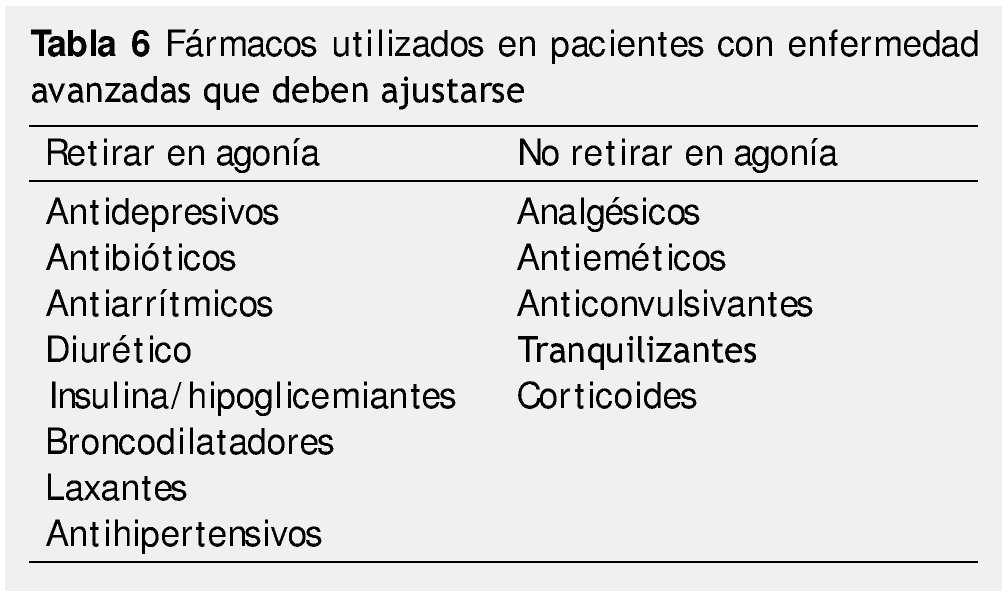
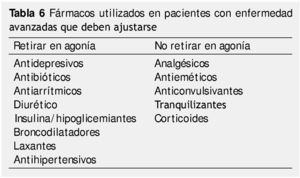
2. Ajustar el tratamiento farmacológico y cambio de vía administración: la importancia del ajuste del tratamiento ante cada nueva eventualidad es fundamental. Se debe hacer una lista de fármacos para poder retirar los que ya no sean necesarios en esta fase, mantener y simplificar los que continuarán (tabla 6)13.
3. Prevención del tratamiento de los síntomas: la vía de administración es pieza clave para el control de los síntomas. Actualmente, contamos con una gran disponibilidad de medicamentos y los pacientes pueden recibirlos por diferentes vías de administración. Las vías más utilizadas para manejo de pacientes agónicos se ilustran en la tabla 714.
Manejo del dolor
Muchas personas (pero no todas) con enfermedades terminales pueden tener dolor. El dolor puede ser causado por muchas razones, como la compresión de un órgano, daño a los nervios y falta de sangre en el sitio. En ocasiones el paciente incluso está viviendo más tiempo del esperado, gracias a que el dolor libera sustancias vasoactivas que incrementan la frecuencia cardiaca, respiratoria y pulso, o sea que vive gracia al dolor que está experimentando15-17.
En ocasiones, el dolor puede tener alivio con medidas sencillas, como mover las almohadas, acomodar los cobertores o dar masaje. Sin embargo, no es esto lo habitual. La familia debe garantizar el alivio del sufrimiento del dolor, ya que existen en la actualidad muchos medicamentos analgésicos (parches, tabletas, jarabes, inyecciones) que evitan el dolor innecesario. Incluso en los últimos días de vida no es posible darle tabletas orales por la debilidad o la inconsciencia, de modo que el ajuste de la vía de administración es obligada. Un mito importante es pensar que si el paciente está sedado o en estado inconsciente o de coma, no sentirá dolor. Recuerde que analgesia no es igual que sedación, el paciente puede estar sufriendo y con incapacidad para verbalizar el dolor, pero seguramente lo está sintiendo18.
Es difícil de evaluar, el dolor constante en el paciente soporoso, obnubilado o semiinconsciente, pero dentro de la evaluación podemos incluir expresiones faciales en la frente y datos de tensión continua corporal, lagrimeo. No se debe confundir el dolor con la inquietud, agitación, gemidos, quejidos que acompañan al delirio terminal. No todos los quejidos son sinónimos de dolor, pero la familia ante este hecho sufre y se siente impotente.
En PACO, habitualmente aplicamos una dosis terapéutica de analgésico para verificar si es dolor o delirium terminal, y definir la conducta a seguir.
Fatiga y cansancio
Al evolucionar la enfermedad, los pacientes cada vez se encuentran más cansados y débiles. Aunque es muy difícil prevenir estos síntomas, es importante permitirle un descanso adecuado. Con frecuencia las visitas cansan a los pacientes, por lo que es importante limitar su número19,20. El cansancio al final de la vida aumenta hasta que finalmente pierde la conciencia el paciente. La energía que tiene disponible es tan baja que el organismo sólo efectúa sus funciones básicas (latido cardiaco, respiración, movimientos intestinales, etc.) y el enfermo puede estar con ojos cerrados y parecer que duerme, pero su capacidad de escucha se desarrolla altamente, por lo que debemos ser muy cuidadosos con los comentarios que hacemos en su recámara (equipo y familia). En PACO recomendamos no gastar la energía en necesidades no reales, como baño en regadera cuando puede ser en cama, platicar, ver la televisión, hablar por teléfono, leer, comer, salir de cama a reposte o al jardín, son algunas de las necesidades de familiares y amigos que definitivamente el enfermo no quiere realizar porque no disponen de la energía necesaria para realizarlas, pero que en ocasiones las hacen más por insistencia y no defraudarlos a pesar de su malestar.
La prudencia y condescender con la voluntad expresa del enfermo, es la mejor recomendación que le podemos regalar a nuestro paciente en esta etapa.
Anorexia
La mayoría de las personas no tienen hambre las últimas semanas de la vida. Esto es normal ya que al ser más lento el metabolismo el cuerpo requiere menos nutrición. Además, el estar en cama disminuye el tránsito intestinal produciendo sensación de plenitud21,22.
En esta etapa, es frecuente que el cuidador presione para que el enfermo se alimente y mantenga la energía. La comida es un acto simbólico de amor y cuidado. En PACO reforzamos con la familia la aceptación de la voluntad del enfermo por no comer, y que este hecho no debe interpretarse como falta de cuidado hacia el enfermo. Sin embargo, al aumentar la debilidad resulta difícil para el paciente tragar los alimentos y líquidos, resultando en un esfuerzo importante para estos. Independientemente de si el enfermo come poco o nada es importante mantener una buena higiene bucal, pues las células muertas pueden condicionar infecciones y dolor en la boca. Se deben humedecer los labios y la boca del enfermo constantemente, para darle alivio a la sensación de sed (tabla 8).
Ansiedad y confusión
La agitación terminal ocurre los últimos días de vida en casi la mitad de los pacientes. Hay muchas causas que ocasionan estos síntomas, y a veces es necesario el uso de medicamentos que lo tranquilicen23,24 (tabla 9).
Tanto los estímulos luminosos (televisión), olfatorios y de ruido pueden excitar el sistema nervioso central y producir mayor grado de alucinaciones, agitación, delirio o convulsiones dependiente de la intensidad del estímulo y el avance de la enfermedad.
En nuestra experiencia, cuando las alucinaciones son sobre algún pasaje de su vida y lo está viviendo placenteramente, pero la familia se angustia al escucharle hablar constantemente, podemos no sedarle en el día y en la noche inducirle el sueño para que el cuidador no se desgaste. Por el contrario, si la alucinación produce miedo y angustia siempre debemos evitarle sufrimiento, aplicando sedantes y tranquilizantes según las guías y políticas de manejo.
Comunicación
El cansancio, fatiga y desgaste del final de los días hace difícil para el paciente mantener una conversación. Sin embargo, después de un periodo de descanso es más fácil conversar sobre asuntos prioritarios. Aquí la familia debe aprovechar el último impulso para preguntar las voluntades del enfermo y la despedida25.
PACO recomienda: si el paciente se encuentra inconsciente, que esté acompañado de música suave indirecta de su agrado o lecturas en voz baja, aunque no puede contestar, el paciente escucha. Estudios han mostrado que el último de los sentidos que se pierde es el oído, de manera que es importante que al final de la vida le hable su familiar, dé masaje a sus manos, a sus pies suavemente, así mantiene un contacto físico cercano. Incluso si la condición física lo permite, podemos dormir a su lado para transmitirle nuestro calor corporal. No debe agruparse la familia completa en la habitación, se recomienda hacer visitas cortas de 2 o máximo 3 personas, y rotarse para dar oportunidad a todos los familiares de compartir momentos íntimos. Estas medidas suele tranquilizar al paciente, evitando el miedo a saber que se encuentra solo durante los últimos momentos de su vida.
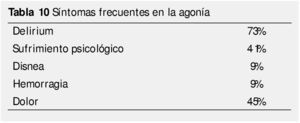
¿Qué es un síntoma refractario?
Este término médico se refiere a un síntoma o molestia física que no puede ser adecuadamente controlado, pese a intensos esfuerzos para hallar un tratamiento tolerable, en un plazo de tiempo razonable, sin que comprometa la conciencia del paciente.
No confundir con síntoma difícil, aquel para cuyo control precisa una intervención terapéutica intensiva más allá de los medios habituales, tanto farmacológicos como instrumentales y/o psicológicos.
Los síntomas refractarios más frecuentes en la agonía se ilustran en la tabla 10.
Necesidades espirituales
Estas necesidades son los auténticos valores de vida e inherentes a la esencia del ser humano. Es necesario conectarse a ellos para poder tener un buen cierre del ciclo vital. En ocasiones, lo confundimos con la religiosidad y amor a dios, lo cual es sólo una parte de esta necesidad espiritual26 (tabla 11).
El final de la vida
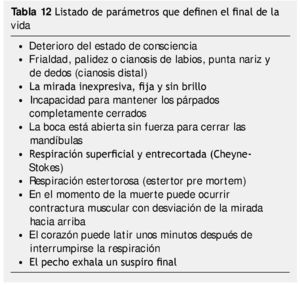
Los últimos minutos de vida son diferentes en cada persona, pueden estar inconscientes y paulatinamente los periodos de apnea se hacen más frecuentes, o bien pueden fallecer súbitamente27.
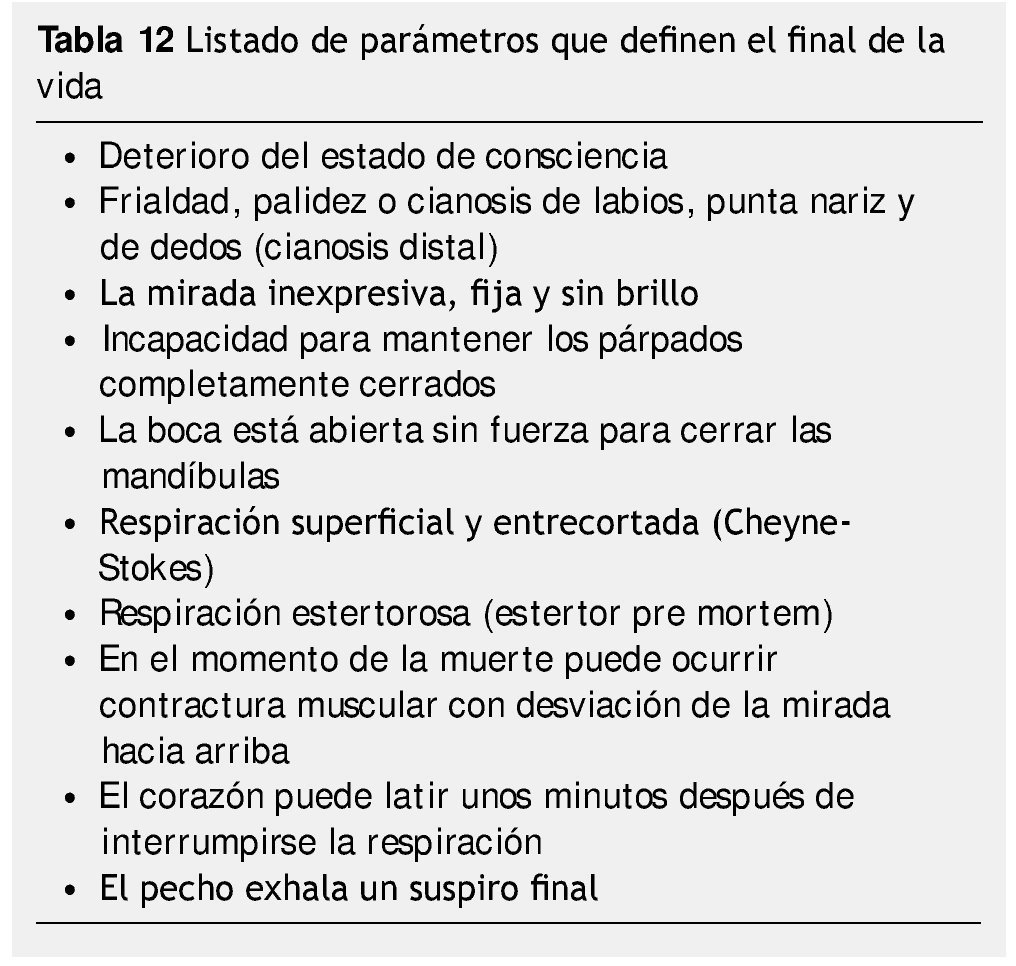
Los familiares de enfermos terminales que se encuentran en seguimiento domiciliario, deben contar con un resumen clínico del hospital, que mencione el diagnóstico, pronóstico, patologías agregadas y manejo. Es necesario tener su credencial de elector a la mano. No es necesario llamar a la policía o ambulancia. Si deben llamar al médico de primer contacto para confirmar la muerte, y para realizar el llenado del certificado de defunción (tabla 12).
Tratamiento de la agonía
• Sedación:
La sedación es la administración de fármacos adecuados para disminuir o anular la percepción del paciente de síntomas refractarios e intratables, que por su elevada intensidad o nula respuesta a los tratamientos habitualmente empleados, producirían un sufrimiento innecesario durante la agonía28.
El objetivo primordial es evitar el sufrimiento del paciente y la familia ante el embate de la enfermedad o por complicaciones de un tratamiento. Al paciente se le induce un sueño muy parecido al fisiológico denominado "sedación consciente", en la cual le permite cambiar de posición, despertar por momentos para pedir agua si tiene sed, escuchar y cooperar con su cuidado. Por lo general, los familiares que no están familiarizados con este término de sedación, piensan que el enfermo está en un estado de muerte en vida, sin respuesta a los estímulos que le rodean como en los casos de la sedación profunda de terapia intensiva, para soportar la respiración artificial y la intubación29-33.
¿Cuánto tiempo puede estar un paciente sedado?, depende del plan del paciente, familia y equipo médico, porque puede ser una sedación continua todo el día o intermitente, por ejemplo sólo por las tardes y noches. Como todo tratamiento médico debe ponderarse el beneficio que es el alivio de sufrimiento y el riesgo de privación de la conciencia.
La muerte no se considera efecto indeseable, pues el paciente fallecerá a consecuencia de la evolución de su enfermedad y/o complicaciones y no por el tratamiento de la sedación. Cuando el paciente no está en condiciones de integridad de la conciencia para la toma de decisión de la sedación ética y legalmente, la responsabilidad a la hora de las decisiones es de los padres, pareja o hijos en ese orden, para lo cual se debe firmar un consentimiento informado.
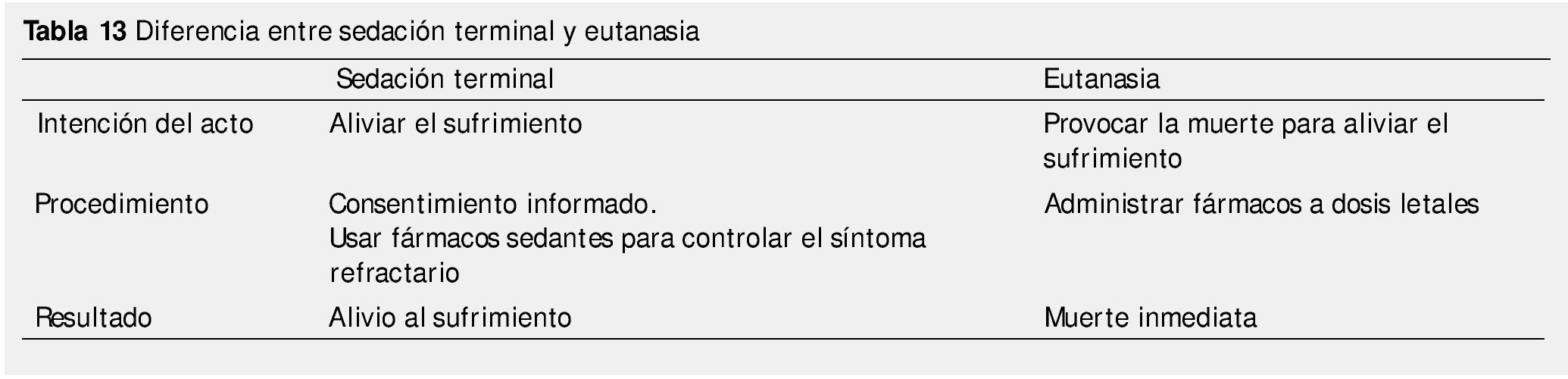
¿Qué diferencia existe entre sedación terminal y la eutanasia?
El grupo de trabajo de bioética de la Asociación Europea de Cuidados Paliativos nos recuerda 3 aspectos diferenciales que se ilustran en la tabla 1310,34,35.
Diferencias entre morir en hospital o en casa
Los enfermos con apoyo de la familia decidirán de acuerdo a sus condiciones, convicciones, conveniencias y comodidad en dónde desean pasar sus últimos días de vida. Puede ser en cualquier lugar (por ejemplo, en casa, en hospitales, en casa hogar, albergue o cárceles). Sin embargo, existen problemas particulares para garantizar una muerte confortable en una institución cuya cultura no se centra en la atención al final de su vida, pues la mayoría de los hospitales en México están dedicados al manejo de los pacientes con causas agudas. En cuanto a la enfermedad crónica, sólo se hospitalizan durante la agudización de la enfermedad. Existen muy pocas instituciones dedicadas exclusivamente a la atención de enfermos al final de la vida actualmente35,36.
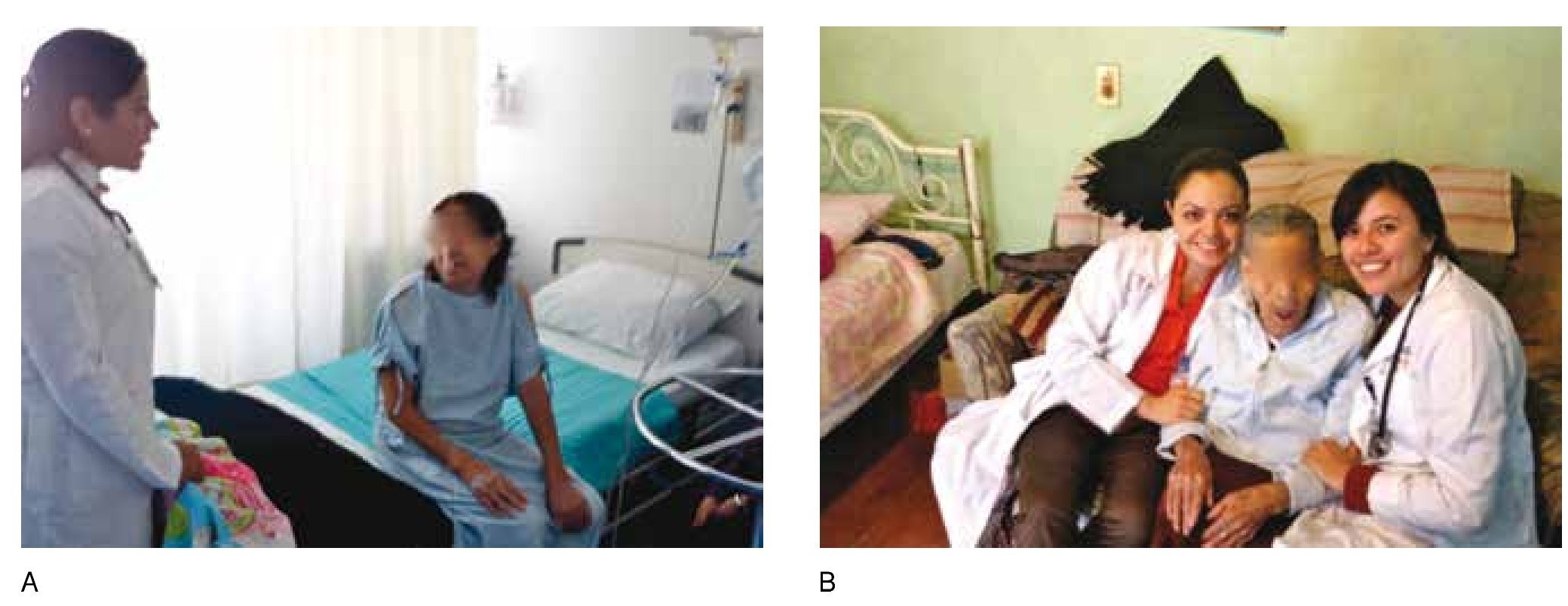
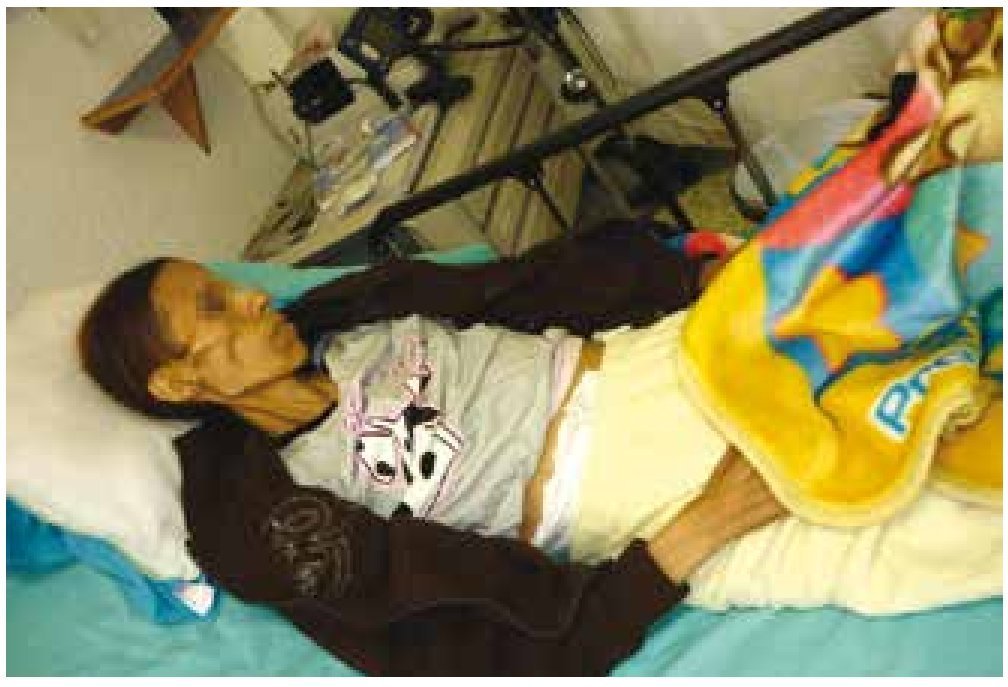
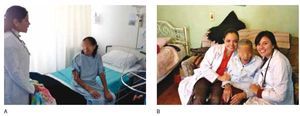
Ahora bien, si el paciente ya está hospitalizado y la muerte es inminente, es conveniente que no lo cambien de hospital, pues allí los médicos ya conocen su caso. Las instituciones pueden ayudarle para hacer algunos ajustes y procurar un ambiente hogareño hasta donde sea posible. Es conveniente que el médico, enfermera o trabajador social le facilite una habitación privada, donde la familia puede estar presente de forma permanente y acompañarle acatando el reglamento hospitalario (fig. 2A).
Figura 2. Diferencias entre morir en hospital o en casa. A) La atención del paciente al final de la vida se centra en el manejo de síntomas y existen importantes limitaciones para ofrecer una ambiente privado. B) El final de la vida en casa permite brindar al enfermo la calidez del hogar.
Considere que las prioridades y planes de cuidados al final de la vida, difieren considerablemente de la actividad hospitalaria que se centra en la prolongación de la vida y la curación. Con frecuencia es difícil para los médicos, enfermeras y otros profesionales de la salud que incorpore los 2 tipos de cuidados en un hospital (curativa y paliativa). Por esta razón, las unidades especializadas donde los pacientes y las familias pueden tener la seguridad del medio ambiente y la atención especializada de cuidados paliativos, deben ser modelo a seguir para desarrollarlo en más instituciones y hospitales. Las ventajas de morir en casa se ilustran en la tabla 14 (fig. 2B).
En nuestra experiencia, la gran mayoría de los pacientes solicitan el manejo en casa por los puntos antes mencionados. Sin embargo, existen algunos síntomas potencialmente refractarios de manejo que requerirán conducción hospitalaria. Asimismo, hemos tenido una minoría de enfermos y familiares que prefiere el manejo de casa aún ante la posibilidad de sangrado masivo, crisis convulsivas o delirium agitado y les damos todas las herramientas para que se cumpla la solicitud. Sobre todo en pacientes que son de comunidades rurales, en donde los costos de traslado son costosos.
En el Servicio de Cuidados Paliativos se ha implementado un protocolo de terapia para el manejo de síntomas en la fase de agonía, el cual se ha denominado MIDAS (Manejo Intensivo de Síntomas y Alivio al Sufrimiento). El protocolo de manejo se inicia con la evaluación del paciente y discusión del caso colegiada. Una vez evaluado el caso y consensado que el paciente se encuentra en agonía, se informa al paciente o familiar sobre la posibilidad de implementar un manejo para el alivio de síntomas y se le proporciona el consentimiento informado para este propósito (fig. 3 y 4).
Figura 3. Manejo en hospital de día. En el Servicios de Cuidados Paliativos el personal tiene la capacitación para proporcionar un ambiente confortable a los pacientes que se encuentran en agonía; sin embargo, se prefiere proporcionar la información necesaria para evitar traslados al hospital al final de la vida.
Figura 4. Manejo Intensivo de Síntomas y Alivio al Sufrimiento (MIDAS). En el Servicio de Cuidados Paliativos se ha implementado un protocolo de manejo para el manejo de síntomas en la fase de agonía que hemos denominado MIDAS (Manejo Intensivo de Síntomas y Alivio al Sufrimiento). El protocolo de manejo se inicia con la evaluación del paciente y discusión del caso colegiada. En el formato ilustrado en esta figura, se brinda la información necesaria para que el paciente (rara vez) o su familia (con frecuencia), autoricen la implementación de manejo médico para aliviar los síntomas.
El protocolo MIDAS se ilustra en la tabla 15.
El manejo logra el alivio de los síntomas de la paciente quien se encuentra tranquila, sin facies dolorosas con tolerancia a la movilización, la monitorización al inicio de la sedación Ramsey III de signos vitales fueron: TA 80/40 mmHg, FC 120x´, FR 22x´, T: 35.8oC, Saturación O2 70%. La paciente fallece 48 horas después, sin datos de sufrimiento rodeada de su familia. Enfermería permite se despidan y toma la tira de electrocardiograma (ECG), preparan el cuerpo y lo traslada a la morgue del hospital.
Los médicos interrogan a la hermana para el llenado del certificado de defunción e informan los pasos a seguir.
Trabajo social y voluntariado le informan a la familiar de la paciente que le apoyarán y acompañarán a realizar los trámites funerarios, e incluso cubrirán los gastos.
El equipo de psicología interviene con el niño y cita a la familia en 15 días para manejo de duelo. Todo el equipo da las condolencias y se despiden de ambos.
Asuntos administrativos
Certificado de defunción
Este punto es parte de la rutina que manejamos con la familia incluso desde la primera visita, en donde damos una plática llamada reunión PACO, en esta informamos por medio de una presentación la filosofía de cuidados paliativos, control de síntomas, manejo del diario de síntomas, tipo de servicios, modelo de atención que ofrecemos, personal del área de la salud y manejo administrativo, en donde se incluye trámites funerarios.
El tema ser refuerza con un tríptico informativo que adjuntamos en la parte final del diario de síntomas. Algunos de los puntos que reforzamos son:
¿Quién elabora el certificado o acta de defunción?
Un médico que cuente con Cédula Profesional, y que acuda a domicilio a realizar la verificación del deceso.
¿Quién proporciona ese formato?
La Secretaría de Salud a todos los médicos que cuentan con Cédula Profesional.
¿Qué documentación necesita usted presentar al médico que certifica el fallecimiento en su domicilio?
• Credencial del IFE o Acta de nacimiento (original o copia legible) para verificar que se trata de la persona fallecida, debe constatarse fecha y lugar de nacimiento.
• CURP (Cedula Única de Registro Poblacional) solicitarla en el registro civil más cercano a su domicilio.
• Numero de filiación o registro del IMSS, ISSSTE o dependencia de salud.
• Resumen o constancia médica debidamente firmada y sellada por la institución que le ha atendido.
• En caso de que su familiar no cuente con un resumen clínico, puede solicitarlo al médico de guardia.
¿Tiene algún costo el certificado?
El formato es gratuito, sin embargo, el médico no institucional aplicará una cuota por honorarios por la visita domiciliaria y llenado del certificado.
¿Qué hacer en caso de no encontrar un médico cercano al domicilio para el certificado?
Puede acudir en horarios de oficina al centro de salud o delegación cercana a su domicilio.
¿Qué hacer cuando ya se cuenta con el acta de defunción?
Verificar que los datos de la persona que falleció que aparecen en el documento sean los correctos: nombre(s), apellidos(s), fecha de nacimiento, edad, sexo, domicilio, escolaridad, ocupación, fecha y hora del deceso y datos del certificante.
La muerte en nuestra sociedad actual
En México, la muerte y los muertos tienen un día especial en donde los veneramos, sin embargo en la práctica cotidiana el mexicano teme a la muerte, teniendo efectos sociales comunes por la incapacidad para aprender a vivir y a morir porque:
• Se ha convertido en tema no contemplado en la vida común por tanatofobia.
• El paciente es el último en enterarse.
• La enfermedad y la muerte se ocultan, no tiene cabida en nuestra sociedad de imagen de consumo.
• Se ha incrementado la medicalización de la muerte.
• Sensación de fracaso para la medicina y sus profesionales.
En conclusión, el tema de la agonía es difícil sin duda alguna para pacientes, familiares, equipo de salud y sociedad. Sin embargo, no podemos evitar que la vida tenga garantizada la muerte a todos los seres humanos. Lo importante es vivir la vida lo más plenamente posible, que las personas que trabajan en el área de la salud contemplen el proceso normal de salud, enfermedad y muerte.
Finalmente, dentro de nustra filosofía de vida está el compromiso genuino, la valentía de expandirlo con la mayor de la naturalidad en los domicilios de nuestros pacientes, en los hospitales.
Difundir en los foros médicos y a la sociedad mexicana en todos los medios adecuados y oportunos para difundir estos mensajes.
Integrar de manera sana estos acontecimientos tan importantes de la vida y la muerte, y enseñar, compartir, acompañar a todas las personas con los cuidados de vida, resulta el acto más importante que podemos hacer por nuestros semejantes.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Financiamiento
No se recibió ningún patrocinio para llevar a cabo este artículo.
* Autor para correspondencia:
Servicio de Cuidados Paliativos, Instituto Nacional de Cancerología.
Av. San Fernando N° 22, Colonia Sector XVI, Delegación Tlalpan, C.P. 14080, México D.F., México.
Teléfono: 5628 0400, ext. 822.
Correo electrónico: srallendep@incan.edu.mx (Silvia Allende-Pérez).