En México, el Consentimiento Informado (CI) constituye una obligación ética y un requisito legal que se especifica en las leyes; sin embargo, algunos estudios han sugerido que el derecho a la autodeterminación, que es la base del respeto a la autonomía del paciente del movimiento anglo-americano de ética aplicada, debe ser adaptado a las particularidades del contexto mexicano. La mayor parte de los pacientes atendidos en el Instituto Nacional de Cancerología (INCan), son mujeres con neoplasias de mama o cáncer cérvico-uterino, seguidos de cánceres de tubo digestivo. Un porcentaje importante de pacientes vistos son analfabetas, y más de la mitad tiene 6 años o menos de escolaridad. En cuanto a la ocupación, casi el 70% de los enfermos están desempleados o con empleos no formales, con ingresos mensuales de menos de 3,000.00 pesos mexicanos. Se realizó una investigación cualitativa, método etnográfico y fenomenológico con técnica de observación participante, con entrevistas a profundidad de 10 casos. El estudio de casos colectivo situacional se llevó a cabo en el Servicio de Cuidados Paliativos. Nuestro estudio mostró que para asegurar que la firma del CI en cuidados paliativos sea realizada por el paciente y su familia cabalmente, se requiere considerar la condición física y emocional. El documento debe contener información clara, concisa, explícita y sin tecnicismos sobre los tratamientos paliativos, modelos de atención, referencia y contrarreferencia. Su aplicación será precisa y en su justa dimensión por el riesgo de iatrogenia informativa ante la aplicación estricta, según el punto de vista de pacientes y familiares encuestados. La visión del 95% de los pacientes sobre el CI mostró estar a favor de la información sobre los cuidados y medicina paliativa, y firmaron el documento.
In Mexico, Informed Consent (IC) is an ethical obligation and a legal requirement specified in laws however, some studies have suggested that the right to self-determination, which is the basis of respect for patient autonomy movement Anglo-American applied ethics, must be adapted to the particularities of the Mexican context. The majority of patients treated at the Instituto Nacional de Cancerología (INCan) are women with breast or cervical neoplasia, followed by cancers of the digestive tract. A significant percentage of patients seen are illiterate and more than half have six years or less of schooling. In terms of occupation, almost 70% of patients are unemployed or non-formal jobs, with monthly incomes of less than 3,000.00 pesos. We conducted a qualitative, ethnographic and phenomenological method with participant observation technique depth interviews with 10 cases. The situational collective case study was conducted in the palliative care service. Our study showed that to ensure that the signing of IC in palliative care is made by the patient and family is required to fully consider the physical and emotional condition. The document should provide clear, concise and jargon explicit about palliative care, models of care, referral and against reference. Your application will be accurate and in their proper perspective the risk of iatrogenic informative according to the strict application standpoint of patients and families surveyed. The vision of 95% of patients on the IC showed to be for information about care and palliative medicine and signed the document.
Introducción
El movimiento anglo-americano de ética aplicada, representado principalmente por L. Beauchamp y James F. Childress1, ha dominado la bioética internacional. Algunos eticistas argumentan que existen principios éticos fundamentales que deben ser aplicados transcultural y transnacionalmente. No obstante, el énfasis dado a la autonomía del paciente y al Consentimiento Informado (CI), como la base de estos principios, puede resultar extraño para muchas otras culturas.
De acuerdo con la Asociación Médica Americana2, el CI es: "Un proceso de comunicación entre el paciente y su médico, que tiene como resultado la autorización o un acuerdo por parte del paciente para participar en una intervención médica específica." Para el Colegio de Médicos y Cirujanos de la provincia canadiense de Alberta3, se considera que un paciente es competente para dar su consentimiento: "... si es capaz de entender lo que implica el tratamiento médico que recibirá, incluyendo el procedimiento, sus consecuencias y los efectos que resulten si no recibe tratamiento"4.
Varios estudios han mostrado que, ya que las culturas son diferentes, los valores occidentales que promueven el principio de autonomía del paciente no necesariamente se aplican de manera universal5. De acuerdo a Young6: "El principio occidental que enuncia la autonomía de decisión asume una concepción subjetiva del bien y promueve el valor de la independencia individual", y Blackhall et al.7 subraya el mismo punto: "Los factores étnicos son un elemento determinante en la actitud de los pacientes en el momento de tomar decisiones".
En algunos países, el principio de autonomía requiere pasar por un proceso de decisión familiar8. En este proceso de toma de decisiones colectiva, los familiares reciben información sobre el diagnóstico del paciente y deciden sobre el tratamiento, a menudo sin consultar con el paciente a quien por razones culturales no se le ha comunicado el diagnóstico.
En México, el CI constituye una obligación ética y un requisito legal que se especifica en las leyes9; sin embargo, algunos estudios han sugerido que el derecho a la autodeterminación, que es la base del respeto a la autonomía del paciente del movimiento anglo-americano de ética aplicada, debe ser adaptado a las particularidades del contexto mexicano.
Recibir el diagnóstico de cáncer resulta muy estresante, y puede influir en la aceptación del CI3. Cuando con este diagnóstico el paciente y su familia reciben la noticia de que la enfermedad se encuentra avanzada y se envía a pacientes a cuidados paliativos, surgen una serie de retos desde que el médico debe considerar.
Los cuidados paliativos son los cuidados activos, totales y globales que se brindan a las personas que cursan una enfermedad avanzada y fuera de la posibilidad razonable de curación. La Ley Federal en Materia de Cuidados Paliativos hace explícita la necesidad de contar con un CI por escrito del enfermo en situación terminal, ante 2 testigos, para los tratamientos o medidas a tomar respecto de la enfermedad terminal. Sin embargo, no existen trabajos reportados en el país que describan su experiencia en torno al CI en este tipo de pacientes, y por lo tanto, la complejidad inherente a este proceso no es del todo conocida.
El Instituto Nacional de Cancerología (INCan) es un hospital de concentración, en donde se combinan la atención médica, la enseñanza y la investigación. En la institución se reciben un promedio de 6,000 pacientes adultos al año, el 90% de estos pacientes ingresan a las distintas clínicas del Instituto para recibir tratamiento, el cual en más del 50% es de tipo paliativo. La mayor parte de los pacientes atendidos son mujeres con neoplasias de mama o cáncer cérvico-uterino, seguidos de cánceres de tubo digestivo. Un porcentaje importante de pacientes vistos son analfabetas, y más de la mitad tiene 6 años o menos de escolaridad. En cuanto a la ocupación, casi el 70% de los enfermos están desempleados o con empleos no formales, con ingresos mensuales de menos de 3,000.00 pesos mexicanos.
A estas características socio-demográficas debemos sumar las particularidades de los pacientes enviados al Servicio de Cuidados Paliativos. Más de la mitad de los pacientes atendidos (el 10% de la población vista en la Institución) acude al hospital con cáncer avanzado, sin opciones de manejo oncológico por el estado funcional. Estos pacientes tienen de 6 a 11 síntomas al momento de ser vistos, con frecuencia reciben simultáneamente el diagnóstico de cáncer, la imposibilidad de recibir tratamiento para la enfermedad y el envío a cuidados paliativos. En estas circunstancias, la obtención del CI pudiera dar lugar a importantes interrogantes y dilemas bioéticos.
El propósito del presente trabajo fue conocer la visión de los pacientes y familiares que acuden al Servicio de Cuidados Paliativos del INCan, sobre el CI que firman para recibir tratamiento paliativo sintomático al ingreso a la Institución.
Metodología
Se realizó una investigación cualitativa, método etnográfico y fenomenológico con técnica de observación participante, con entrevistas a profundidad de 10 casos de estudio.
El estudio de casos colectivo situacional se llevó a cabo en el Servicio de Cuidados Paliativos del INCan, en julio de 2012, a los pacientes oncológicos referidos por primera vez y quienes firmarían un CI para recibir tratamiento paliativo. En la valoración inicial se realizó la evaluación de mini-mental abreviado con puntaje máximo de 19 puntos, para conocer la capacidad de decidir del paciente. El asentimiento de familiares o responsables legales del paciente paliativo fue realizado en caso de incapacidad para la decisión por deterioro físico causado por la enfermedad, alteraciones del estado de conciencia como delirium, alucinaciones o aquellos pacientes que no hablaron español y de analfabetas no funcionales; también estos casos fueron considerados.
Posterior al momento de la firma del consentimiento/ asentimiento para recibir tratamiento sintomático paliativo que fue leído por el médico, este abordaje se efectuó en la sala de hospital de día del Servicio de Cuidados Paliativos, posteriormente se realizó una entrevista semi-estructurada, cara a cara con los pacientes que firmaron consentimiento, y a sus familiares previo consentimiento verbal.
La información se almacenó en un diario de campo para su análisis cualitativo de datos textuales. Para evitar sesgos en las respuestas de los entrevistados, el entrevistador permaneció en el escenario de la sala del hospital de día, con vestimenta civil, no portó bata, ni gafete de la Institución y no intervino en ninguna acción dirigida al diagnóstico, ni tratamiento paliativo del equipo médico. Se identificó como investigador del INCan.
Se aplicaron 10 entrevistas de los casos seleccionados que hubieran firmado CI de cuidados paliativos o sus familiares, sólo un caso no fue entrevistado porque su familia lo impidió, aunque el paciente sí deseaba contestar nuestra entrevista.
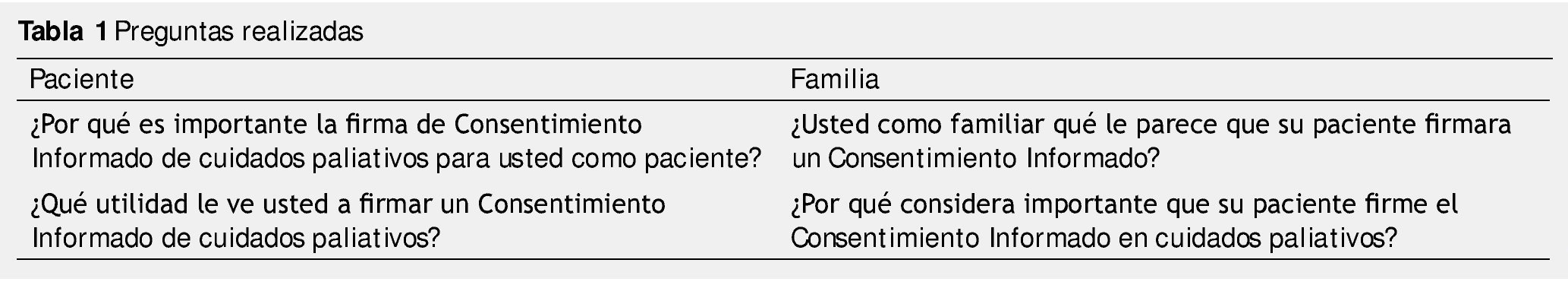
Las preguntas surgieron a partir de la interpretación de la interacción paciente/familiar-estrategias-médico, por un interés particular del investigador en torno al tratamiento metodológico para la firma de CI para recibir los cuidados paliativos. La tabla 1 muestra las preguntas realizadas al paciente y a la familia.
Toda la información fue recopilada en diario de campo y una guía de observación, por cada caso entrevistado.
Asimismo, se capturaron datos del expediente electrónico de la primera consulta médica del Servicio de Cuidados Paliativos, las variables demográficas, nivel socioeconómico, escolaridad, servicio de referencia, diagnóstico oncológico, lugar de procedencia, sintomatología medida con la escala de ESAS (Edmonton symptom assessment system)11.
Resultados
Características socio-demográficas
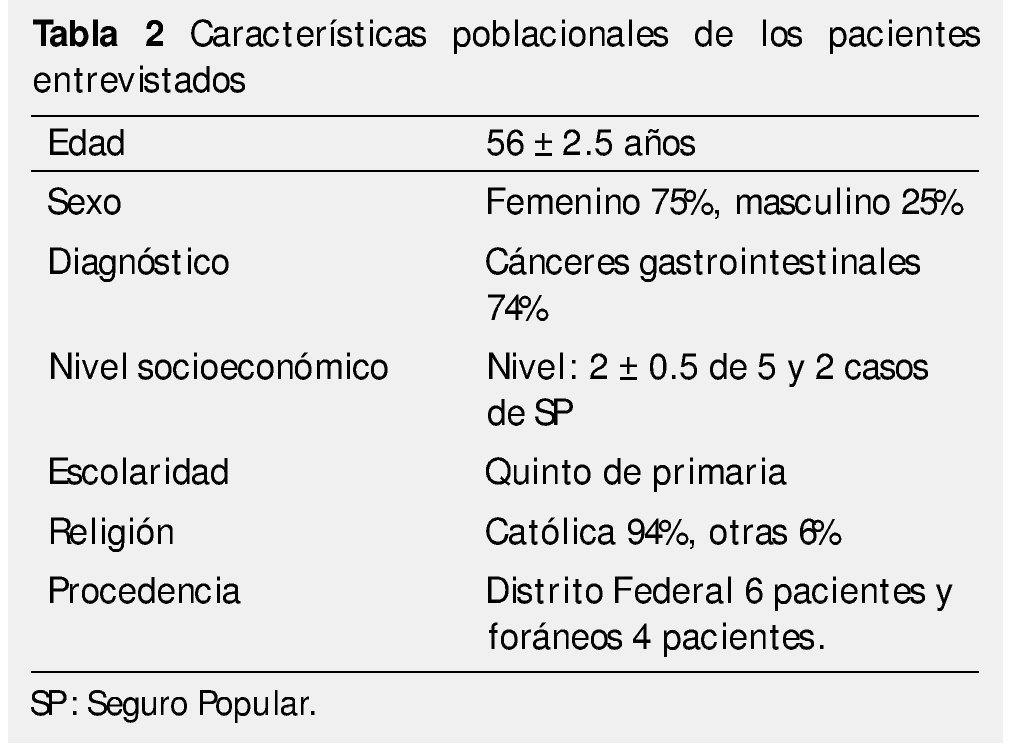
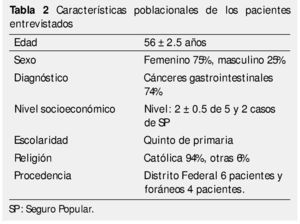
Las características de la población estudiada como lo muestra la tabla 2, son similares a las previamente descritas. La edad promedio fue 56 años ± 2.5, con rangos de 31 a 82 años; la mayoría de los pacientes con primaria incompleta; el nivel socioeconómico bajo, con ingresos por debajo de 3,000.00 pesos mexicanos al mes. La mayoría de los pacientes 8/10 sufragaban los gastos del tratamiento con gastos de bolsillo, y solamente 2/10 tenían acceso a través del Seguro Popular. En cuanto al lugar de procedencia: 6 pacientes eran del Distrito Federal, 2 del Estado de Morelos, uno de Hidalgo y uno de Puebla.
Características médicas
El 30% de los pacientes fueron referidos al Servicio de Cuidados Paliativos por la pre-consulta oncológica, y en ese mismo día tanto paciente como familiar se les confirmó el diagnóstico de cáncer avanzado y en etapa terminal, sin la opción de recibir tratamiento curativo. El 70% fueron referidos por su médico oncólogo por falla terapéutica curativa para control sintomático paliativo.
La mayoría de los pacientes atendidos cursaban con neoplasias gastrointestinales (74% estómago, esófago, vía biliar y páncreas), seguidos de cánceres ginecológicos (16%, mama y cérvix) y otros tipos de cáncer (10%, pulmón y melanoma maligno).
En cuanto a los síntomas medido con ESAS, el 92% de los pacientes reportó dolor promedio 8/10, náusea y vómito 74%, astenia y fatiga 85%, anorexia 72%, disnea 20%, ansiedad 30%, depresión 65% e insomnio 42%. Ningún paciente reportó delirium, alucinaciones o pérdida del estado de conciencia.
Evaluación de la capacidad de decisión
El examen mini-mental aplicado a todos los pacientes para medir su capacidad al momento de la firma del CI, fue en promedio de 17 puntos, con rangos de 19 a 15, por lo que todos los pacientes fueron incluidos en el estudio.
Sólo un paciente no firmó CI y su familiar firmó el asentimiento para proceder a implementar el manejo paliativo.
Análisis de las respuestas
En el análisis cualitativo de los diarios de campo se integraron 2 categorías, la primera correspondió a los pacientes y la segunda a los familiares. Cada una de las categorías arrojó 4 subcategorías.
En la categoría 1 (pacientes):
¿Por qué es importante la firma de CI de cuidados paliativos para usted como paciente?
Para 9 pacientes la firma del CI es "muy importante" y, "nada importante", un paciente.
Los pacientes coincidieron en que se debe informar pero en particular estando en el Servicio de Cuidados Paliativos, porque ellos deben participar en las decisiones y tratamiento, así como decidir libremente si autoriza o deniega el procedimiento propuesto por los médicos.
Es por ello que 9 pacientes le dan importancia al CI, les confiere el derecho a decidir con base al desarrollo y evolución de su enfermedad, respetando sus deseos con respecto a las intervenciones médicas y ser partícipe en las decisiones que afecta en sus cuidados al final de la vida.
La segunda pregunta ¿Qué utilidad le ve usted firmar un CI de cuidados paliativos?
Coincidió con las respuestas anteriores, para 9 pacientes fue de "mucha utilidad" y un paciente como de "poca utilidad". El CI es un elemento que consideran los pacientes de mucha utilidad, ya que pueden externar sus dudas e inquietudes sobre su enfermedad y tratamiento, así como a la información que transmite el médico que debe ser clara, a su ritmo, sin tecnicismos, sin mentiras y nunca privándole de ninguna información al paciente aunque sea grave, como las que se manejan en el Servicio de Cuidados Paliativos.
Sin embargo, un paciente no considera útil la firma del CI y argumento: "Mi enfermedad va a seguir avanzando con mi firma o sin ella, finalmente a lo que vine, se me negó, el tratamiento curativo, en fin ya qué"
En la categoría 2, correspondiente a las entrevista de los familiares que acompañaron al paciente a la consulta de primera vez al Servicio de Cuidados Paliativos:
En la primera pregunta ¿Usted como familiar qué le parece que firmara su paciente un CI?
En 9/10 familiares refirieron "estar de acuerdo" y en la segunda subcategorías, un familiar refirió estar en contra del procedimiento. Un familiar no estuvo de acuerdo en que firmara el CI y mencionó "me niego que hablen con él, porque mi papá puede sufrir depresión por la noticia y acelerar el proceso de la enfermedad y la muerte. También puede desear suicidarse porque es débil, ¡yo lo conozco!"
Aunque no sea frecuente puede darse el supuesto de que un paciente rechace ser informado sobre su proceso, diagnóstico, pronóstico, y esto conlleve a no firmar el consentimiento, sin embargo un familiar apoyo para que su paciente firmara y se le informara sobre su tratamiento, ya que ambos deben de enfrentarse a la situación.
La segunda pregunta realizada a los familiares ¿Por qué considera importante que su paciente firme el CI en cuidados paliativos? Se identificaron 2 subcategorías.
En una subcategoría, 9 entrevistados contestaron que fue "muy importante", mientras en la otra subcategoría, un familiar refirió que es "nada importante" la firma del CI.
Los familiares consideran que es importante que su paciente firme el consentimiento: "Ellos tiene derecho a tomar sus propias decisiones y a vivir según su plan de vida y elegir su propio tratamiento o negarse al mismo. Nosotros como familiares apoyamos lo que decidan sin culpas".
Un punto importante que los familiares refieren con relación a la firma del CI, es que el uso del lenguaje médico debe adecuarse a las características de cada paciente, edad, nivel cultural y capacidad de compresión, para que no se convierta en un obstáculo que impida la compresión adecuada del mensaje hacia el paciente.
Discusión
El CI es el proceso mediante el cual un individuo informado y libre de coacción, acepta o no un determinado procedimiento médico. En torno a este documento existen múltiples publicaciones resaltado o cuestionando su pertinencia. En el presente trabajo se presentan las opiniones de un grupo de pacientes y sus familiares, con respecto a la utilidad del CI para brindar cuidados paliativos que se proponen ante el diagnóstico de cáncer avanzado y/o terminal. Paciente y familiares que son referidos a los Servicios de Cuidados Paliativos según lo marca la Ley Mexicana de Cuidados Paliativos, deben firmar el documento para recibir tratamiento paliativo sintomático en las diferentes instituciones de salud y en su domicilio.
Nuestro estudio mostró que para asegurar que la firma del CI en cuidados paliativos sea realizada por el paciente y su familia cabalmente, se requiere considerar la condición física y emocional. El documento debe contener información clara, concisa, explícita y sin tecnicismos sobre los tratamientos paliativos, modelos de atención, referencia y contrarreferencia. Su aplicación será precisa y en su justa dimensión por el riesgo de iatrogenia informativa ante la aplicación estricta, según el punto de vista de pacientes y familiares encuestados (fig. 1).
Figura 1. El proceso de Consentimiento Informado. Es importante la privacidad para dar la información, y permitir que el paciente pueda decidir sobre su tratamiento.
La visión del 95% de los pacientes sobre el CI mostró estar a favor de la información sobre los cuidados y medicina paliativa, firmando el documento. Expresaron que este procedimiento se les debe aplicar siempre y cuando sus condiciones físicas (dolor, náusea, vómito, debilidad, etc.) y psicológicas (ansiedad, miedo, enojo, depresión) lo permitan, con el fin de aclarar sus dudas sobre el diagnóstico, pronóstico y manejo sintomático basado en la verdad, aunque sea duro para ellos hablar sobre este proceso.
El CI es más complejo en pacientes de cuidados paliativos vulnerables con niveles de conciencia disminuida, alteración psicológica o psiquiátrica, pacientes geriátricos o pediátricos, delegando la toma de decisiones a la familia o responsable legal, creando controversia porque no estamos ciertos de que ellos lo harán en beneficio primordial del paciente, en nuestra serie la aplicación de la prueba del mini-mental fue de17/19 puntos en los pacientes, motivo por el cual ninguno fue retirado del estudio.
En el 35% de los familiares de nuestra serie nos refirió temor hacia la comunicación del diagnóstico y pronóstico de la enfermedad, y la función de los cuidados paliativos. La información completa y clara, la perciben como agresiva para sus enfermos y que precipitará la muerte prematuramente por incremento o aparición de depresión o suicidio, y el 5% de los familiares acompañantes a la consulta de primera vez en el servicio, se rehusaron a que el paciente firmara el documento y no permitieron nuestra encuesta, ni la firma del CI por temor a acortar el desenlace fatal.
A futuro, será importante analizar en los familiares, variables como las decisiones sobre el emitir o no la información a sus pacientes. El resto de familiares que apoyaron la decisión del enfermo y aceptaron la firma del CI de cuidados paliativos y aceptaron la encuesta, nos expresaron que experimentaron temor y angustia ante el proceso informativo, pero la solidaridad y respeto a la autonomía de su pacientes les permitió apoyarles y acompañarlos en la toma de decisión, mejorando finalmente, la comunicación entre ellos.
El presente estudio evaluó la visión de la población mexicana y demostró que los pacientes ven con utilidad a la información, pero debido a sus limitaciones físicas y/o psicológicas, se debe considerar el momento más adecuado para la aplicación. Nuestra propuesta futura será utilizar un método más sencillo como un video, porque el estudio evidenció que el 85% de los pacientes tenían fatiga en la primera consulta de cuidados paliativos, limitando la lectura y posiblemente la compresión del documento, agregando otras variables en nuestra muestra como la baja escolaridad.
La capacidad es uno de los elementos clave del procedimiento informativo, ya que el paciente debe ser capaz de tomar decisiones autónomas sobre su salud y así poder firmar el consentimiento. Cuando un paciente claramente es incapaz o no esté de acuerdo su familiar, no debe firmarse. Como en el caso de uno de los pacientes seleccionados de esta investigación, que no permitió que se le realizara la entrevista y nos diera su parecer sobre la firma del CI10-12.
Con relativa frecuencia se da toda la información a la familia y no a los pacientes, ya que informar sobre el diagnóstico y pronóstico no es fácil en cuidados paliativos, porque existen mitos y temores de la familia de informarles, sin embargo el paciente debe estar informado y es por ello, que el CI les permite saber sobre su enfermedad aunque el familiar no le sea fácil asimilar que su paciente sólo tenga esa opción de tratamiento, pero están de acuerdo en que firmen ya que refieren que tiene derecho a decidir sobre el proceso de su enfermedad y finalmente, les evita el sentimiento de culpa al decidir por ellos13.
Conclusiones
En el área de cuidados paliativos, el CI es pieza clave para brindar el óptimo tratamiento encaminado a mejorar los síntomas físicos, psicológicos, sociales, familiares y espirituales de pacientes con cáncer avanzado y terminal.
El CI no es un simple requisito legal o una autoprotección del médico o de los hospitales contra una demanda, sino que es el ritual y proceso informativo que todo profesional ejerce con responsabilidad, para mejorar la calidad de la atención paliativa basada en el elemento fundamental de los cuidados paliativos, que es la comunicación efectiva de la relación médico-paciente14.
Cuando lo hacemos con esta conciencia, se realza el respeto a la autonomía del paciente vulnerable por el cáncer avanzado y en fase terminal, así como los múltiples y cambiantes síntomas que deterioran la calidad de vida, también a la intimidad y la dignidad humana. La buena práctica médica basada en la bioética, asegura la calidad en la atención.
Los cuidados paliativos son un derecho humano y se deben brindar con el CI o sin la firma de él y las leyes, normatividades, reglamentos de las instituciones y hospitales que regulan la atención a pacientes en terreno paliativo, requieren que el médico realice el proceso informativo y la firma del CI antes de proceder al tratamiento, sin limitarlo ante la posible negativa de la firma. En caso de pacientes sin familiares o no capacitados para otorgar el CI, y ante síntomas estresantes como dolor intenso, el médico puede tomar la decisión de manejo, consignando en el expediente clínico escrupulosamente la fundamentación del actuar. Si existiera duda, se llevará el caso ante el comité de Ética hospitalario quien tomará la decisión, apegada a favor del paciente.
El médico es el responsable de la información sobre el diagnóstico y el pronóstico oncológico, dando los elementos de juicio clínico que les hace tributarios a cuidados y medicina paliativa resaltando las ventajas (evaluando siempre la competencia para decidir). El enfermo en terreno paliativo y sus familiares deben ser informados con veracidad, claridad, suficiencia y objetividad (sin tecnicismos), tomando en cuenta sus creencias, valores y paradigmas del cáncer, en lo relativo al proceso de atención paliativa y del programa extrahospitalario de atención domiciliaria, así como los profesionales que conforman el equipo terapéutico (médico, enfermería, psicología, trabajo social y nutrición).
El CI debe otorgarse por escrito, en formatos oficiales, diseñados "ex profeso", con la firma de 2 testigos, familiares y no familiares, con el propósito de prevenir quejas, demandas o conflictos legales.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Financiamiento
No se recibió ningún patrocinio para llevar a cabo este artículo.
* Autor para correspondencia:
Instituto Nacional de Cancerología, Servicio de Cuidados Paliativos.
Av. San Fernando N° 22, Colonia Sector XVI, Delegación Tlalpan, C.P. 14080, México D.F., México.
Teléfono: 5628 0400, ext. 822.
Correo electrónico: srallendep@incan.edu.mx (Silvia Allende-Pérez).