El linfoma primario óseo es una enfermedad muy infrecuente que nace de la cavidad medular. Se describe el caso de una mujer de 74 años con cuadro clínico caracterizado por síntomas B y fractura patológica de ambas tibias. La resonancia magnética nuclear encontró infiltración hipointensa heterogénea en ambas tibias proximales con tumoración de partes blandas hipercaptadora con predominio de la pierna izquierda. La biopsia demostró un linfoma difuso de células B grandes. El caso es catalogado como un linfoma primario óseo multifocal. Según nuestro conocimiento es el primer caso de esta enfermedad reportado en el Perú.
Primary bone lymphoma (PBL) is rare disease that originates from the medullary cavity. The case is reported of a 74 year-old woman with a clinical picture characterised by B-symptoms and pathological fracture of both tibias. Nuclear magnetic resonance found a hypointense heterogeneous infiltration in both proximal tibia with high uptake by a soft tissue tumour with predominance in the left leg. The biopsy showed diffuse large B-cell lymphoma. The patient was diagnosed with a multifocal primary bone lymphoma. To our knowledge, it is the first case reported in Peru.
El linfoma primario óseo (LPO) representa el 7% de tumores malignos óseos y <1% de los linfomas no Hodgkin (LNH). Generalmente son tumores de presentación unifocal (85.5%)1,2. Existen pocos reportes a nivel mundial de este tipo de linfomas, y solo un caso de LPO unifocal en Perú3,4.
El LPO multifocal (LPOm) es una entidad que afecta más a varones alrededor de los 60 años de edad, usualmente relacionado con síntomas B, compromiso ganglionar y afección de la médula ósea. El hueso más comprometido es la columna vertebral. El tipo histológico más prevalente es el linfoma difuso de células B grandes. El pronóstico es malo, siendo la sobrevida a 5 años de solo el 37%2.
Se presenta un caso de LPOm con afección primaria de ambas tibias, con comienzo de fractura patológica, en una mujer de edad avanzada con antecedente de caída y se realiza una revisión de la literatura.
Reporte del casoPaciente mujer de 74 años de edad, natural de Cuzco, procedente de Lima, ama de casa, con antecedentes de hipertensión arterial e histerectomía por tumor benigno de útero a los 40 años de edad. Refiere que hace 6 meses inició dolor en las rodillas, de tipo opresivo e intermitente. En los últimos 2 meses se asoció pérdida de peso progresiva (15kg), sudor nocturno y dolor en ambas piernas. Hace un mes, mientras caminaba, sufrió una caída fracturándose la tibia izquierda, por lo cual es enyesada. Dos semanas después persistía el dolor en la pierna izquierda, además de notar signos de flogosis en la pierna derecha. Por la persistencia del dolor le retiran el yeso, observando una tumoración con lesiones costrosas y secreción seropurulenta.
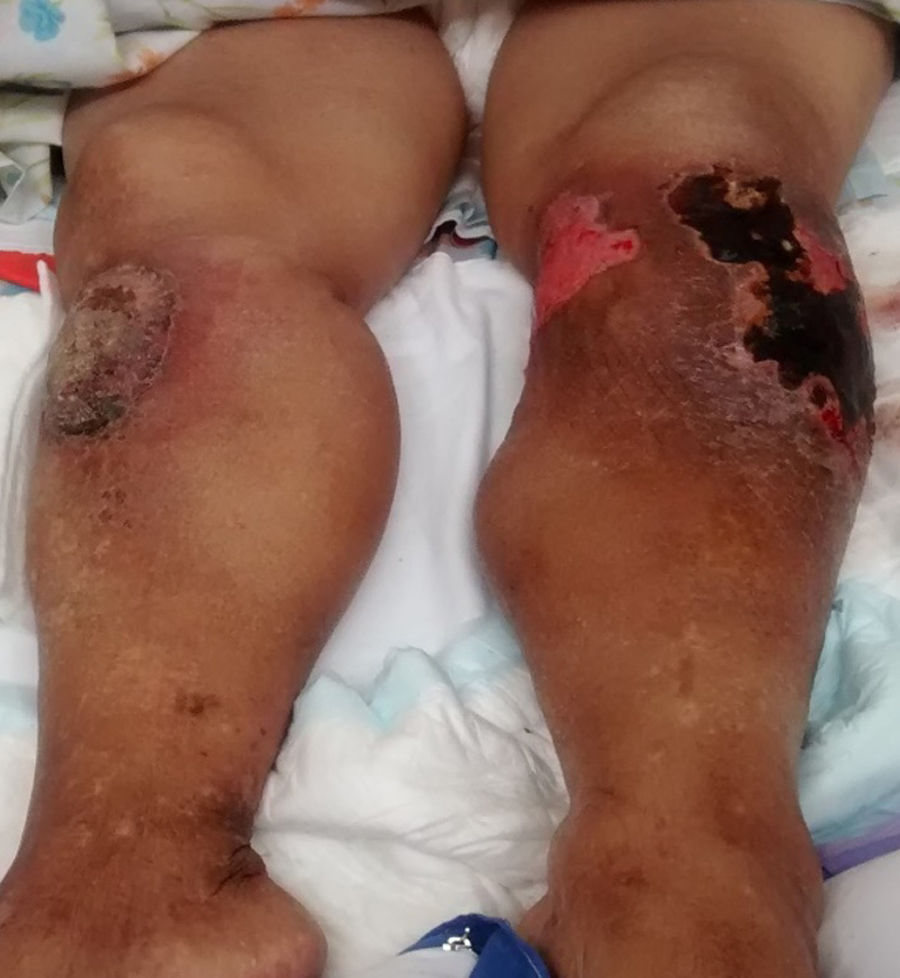
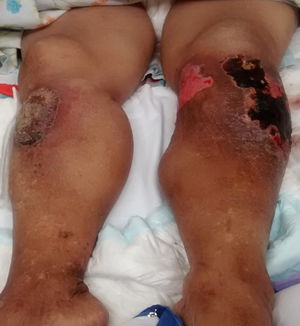
Al examen físico los signos vitales de la paciente eran normales, pero se encontró pálida, con adelgazamiento generalizado, tumoración de 20×22cm en el tercio proximal de la pierna izquierda con lesiones cicatriciales y ulceradas, tumoración de 10×8cm En el tercio proximal de la pierna derecha, ambas con zonas hipercrómicas, hipocrómicas, descamativas y costrosas, edema marcado en ambos miembros inferiores, de rodillas a pie (fig. 1), y limitación funcional de ambas rodillas. El resto del examen físico fue normal.
Los exámenes de laboratorio mostraron: hemograma con leucocitos 15,480/mm3; con 12,380 neutrófilos/mm3; 1,548 linfocitos/mm3; 10,1g/dl de hemoglobina; 593,000 plaquetas; glucosa: 60mg/dl; urea: 15mg/dl; creatinina: 0.6mg/dl; albúmina: 2.19g/dl; relación albúmina/globulina: 0.74; deshidrogenasa láctica: 3,268U/l; fosfatasa alcalina: 174U/l; volumen de sedimentación globular: 120mm/H; ELISA-VIH: negativo. Se retiró el yeso para el cultivo de secreción seropurulenta proveniente del tumor izquierdo, que fue positiva para Enterococcus faecalis sensible a vancomicina.
Se procedió con curación de la herida ulcerativa y administración de vancomicina 1g/12h asociado a meropenem 1g/8h por infección local de la pierna izquierda.
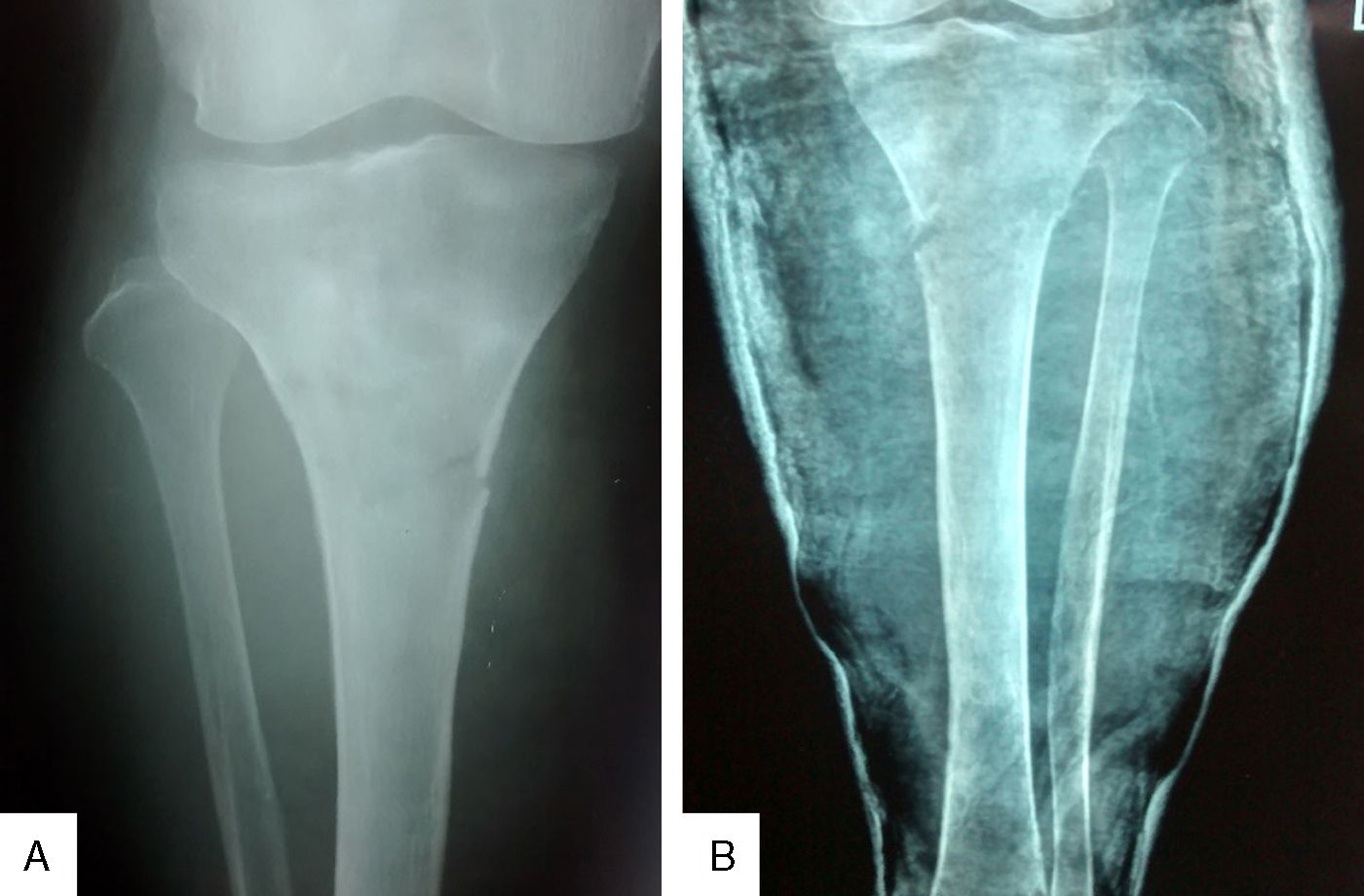
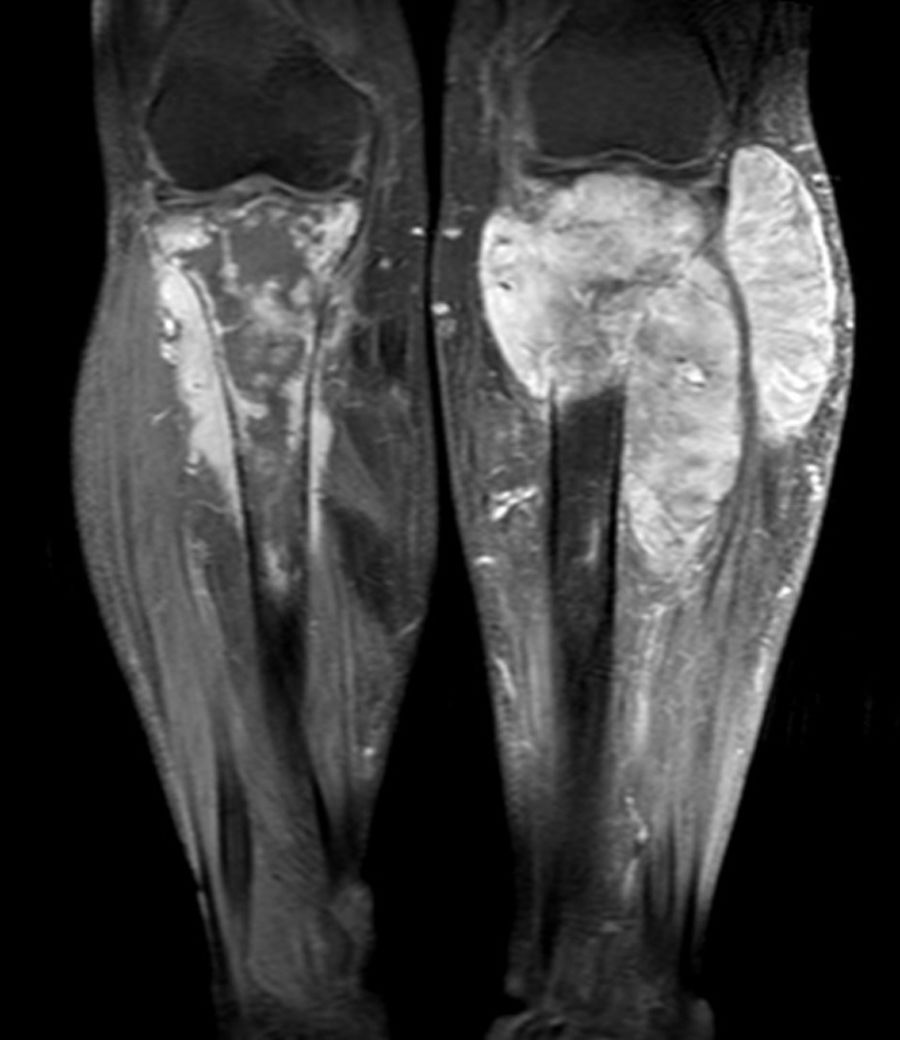
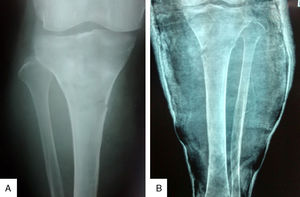
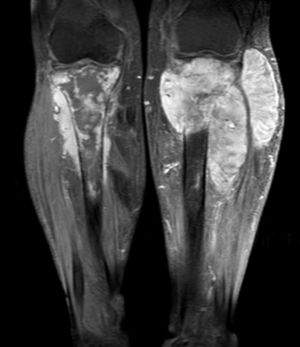
La radiografía de ambas tibias, antes de retirar el yeso, evidenció fracturas incompletas en las diáfisis proximales, con procesos inflamatorios localizados que invaden en ambos casos las partes blandas vecinas (fig. 2). La tomografía espiral multicorte de ambas piernas muestra una lesión lítica ósea expansiva que disrupciona la cortical, condicionando una fractura patológica de la diáfisis proximal con presencia de lesión sólida expansiva a este nivel, de tibia izquierda y derecha. La tomografía espiral multicorte toracoabdominopélvica no demostró evidencia de enfermedad a distancia. La resonancia magnética nuclear (RMN) evidencia tumoración anterolateral sólida homogénea, con invasión medular, ósea y de partes blandas en cada pierna, con predominio de la derecha (fig. 3).
A. Radiografía anteroposterior de la pierna derecha que muestra fractura patológica en el tercio proximal y densidad ósea heterogénea. B. Radiografía anteroposterior de pierna izquierda que muestra fractura patológica en el tercio proximal, densidad heterogénea, reforzamiento perióstico y aumento de volumen de partes blandas.
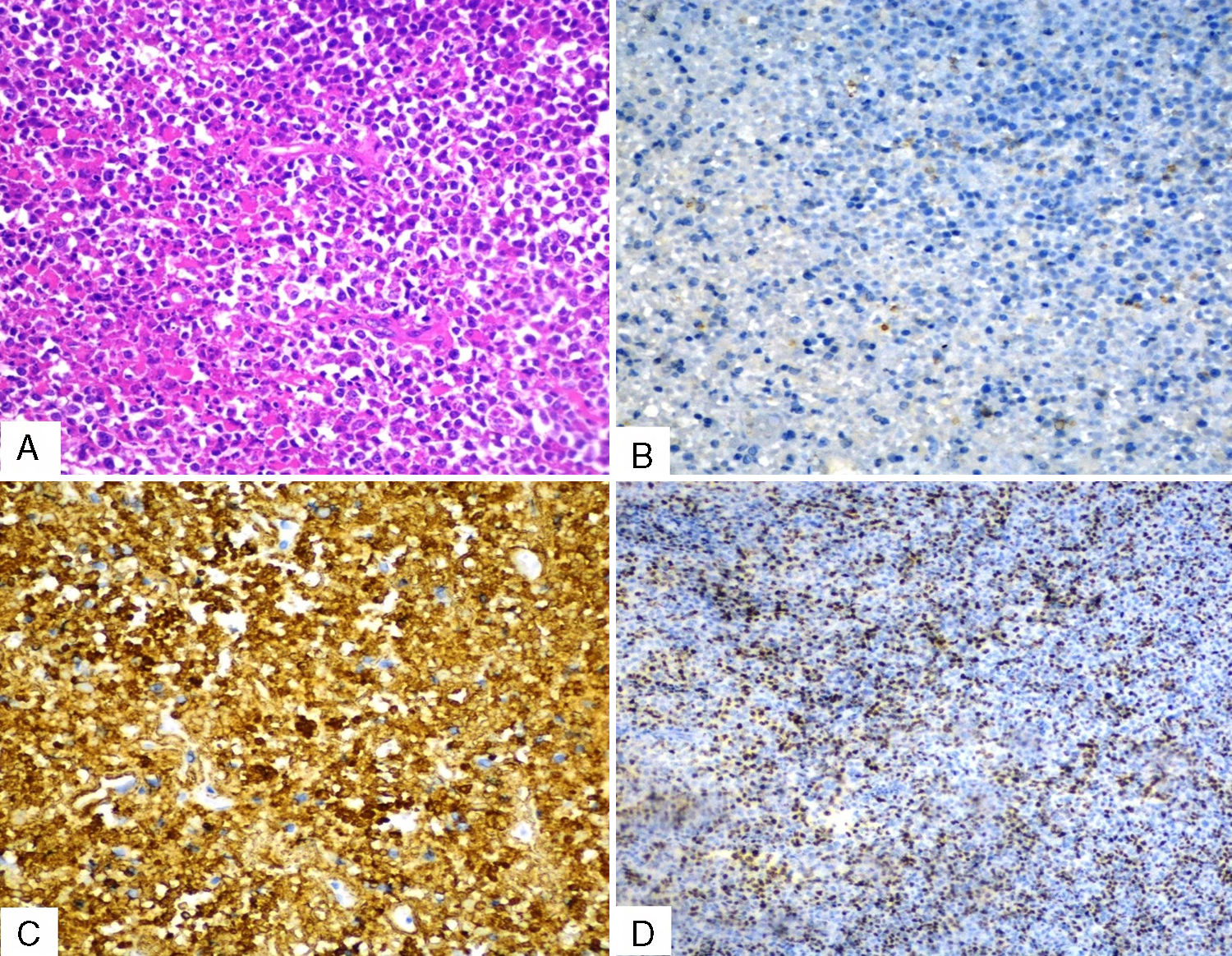
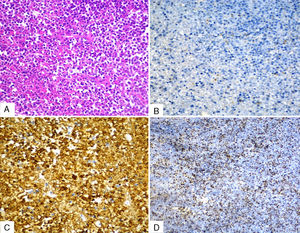
En la biopsia de la tumoración izquierda se muestran fragmentos de espículas óseas con presencia de infiltrado con predominio de inmunoblastos, de núcleo vesicular y nucléolo prominente. La inmunohistoquímica demostró un linfoma difuso de células B grandes, no centrogerminal (CD20+, CD38+, Ki-67 80%, MUM-1+, CD3-, CD10-, CD30-, Bcl-2-) (fig. 4). La biopsia de médula ósea fue negativa a linfoma.
Se cataloga como un LPOm en estadio IVB con Índice pronóstico internacional (IPI) alto 5/5, considerando el caso como una urgencia oncológica se inició tratamiento quimioterápico según esquema R-CHOP (rituximab, ciclofosfamida, doxorrubicina, vincristina y prednisona) por un ciclo. Al momento del alta las lesiones estaban cicatrizadas, encontrándose en regular estado general de salud. Dos meses después del alta acudió a urgencias por convulsiones, donde se le realizó una RMN, encontrándose metástasis cerebral, falleciendo a los días siguientes.
DiscusiónEl LPO ocurre frecuentemente entre los 20 y 50 años, con predominio del sexo masculino3. Según a la extensión inicial, el linfoma óseo maligno puede ser: LPO y linfoma secundario óseo (LSO). Según Coley, actualmente el LPO sigue los siguientes criterios: foco primario de uno o más huesos, diagnóstico histológico positivo y la evidencia de ausencia de compromiso en tejido blando ni nódulos linfáticos distantes5. El LPO puede ser subcategorizado en un 85.5% como LPO unifocal (LPOu), afectando predominantemente huesos largos y en un 14.5% como LPOm en la columna vertebral y la pelvis2. Sin embargo, hasta ahora la definición del LPOm se mantiene controversial, ya que sus características son más similares al linfoma óseo secundario que al LPOu1,2.
Clínicamente se manifiesta como dolor localizado, presencia de masas palpables, disminución de funcionalidad, síntomas B y fracturas patológicas de huesos afectados, siendo este último un evento bastante inusual, tal como ocurrió en nuestro caso3,6. Para establecer el diagnóstico histológico, es necesaria una biopsia de hueso o partes blandas adyacentes afectadas. Además, para confirmar el origen primario es necesario descartar cualquier anormalidad periférica por medio de tomografía o PETscan7. La RMN comúnmente demuestra mejor la infiltración de la médula ósea y la extensión extraósea de la enfermedad, típicamente una masa grande de partes blandas y una desproporcionada (mínima) destrucción cortical8,9. Esto es explicado por la extensión del tumor de la médula a través de canales vasculares pequeños que atraviesan de la corteza al tejido blando adyacente10. El compromiso de partes blandas alcanza el 50% de los casos del LPO11.
El linfoma difuso de células B grandes es el tipo histológico más común de LPO. Sin embargo otras histologías son descritas como el linfoma folicular, linfoma Hodgkin, linfoma T periférico y entre otras4.
El LPO es una entidad que generalmente tiene pronóstico bastante bueno. Sin embargo, en un reciente estudio que involucra los nuevos criterios de la Organización Mundial de la Salud se establece que son la multifocalidad, la extensión a partes blandas y el Índice pronóstico internacional alto los factores adversos en esta entidad6. El caso presentado posee todos los factores adversos anteriores. Además, el LPOm está mayormente relacionado con metástasis al sistema nervioso central8, como se presentó en nuestro caso.
En otro reciente estudio que agrupa al LPOu versus el LPOm y linfoma secundario óseo (LSO) demuestra que el LPOm presenta un pésimo pronóstico similar al LSO. La sobrevida a 5 años es del 36,7% en el LPOm en comparación del 83,4% a 5 años del LPOu (p≤0.001)2. Eso explica la evolución mala de nuestra paciente. Sin embargo, cuando se compara al LPOm con el LSO la sobrevida a 5 años es de 74% y 36% (p=0.008) respectivamente12.
El tratamiento del LPO requiere quimioterapia, radioterapia o una combinación de ellas. La mayoría de estudios sugieren que la combinación es mejor que la terapia única2. La incorporación del anticuerpo anti-CD20, rituximab, al esquema de quimioterapia ha mejorado los resultados13,14. La cirugía solo está restringida para la biopsia y el manejo de fracturas3.
El caso presentado ilustra un LPOm de rápido crecimiento, comprometiendo partes blandas, comenzando con una fractura patológica y finalizando con metástasis cerebral. Por lo tanto, se recomienda la inclusión del LPO como diagnóstico diferencial ante la presentación de tumor óseo de aspecto maligno con antecedente de fractura local con o sin infiltrado de partes blandas y un correcto manejo de las fracturas ante esta entidad, además del uso de terapia combinada: radioterapia y quimioterapia con rituximab.
AutoríaCAR, DBG y RFV participaron en la concepción y diseño del artículo. CAR y DBG participaron en la recolección, obtención de datos y en la redacción del artículo. BEB y RFV participaron en la revisión crítica del artículo. Todos los autores participaron en la aprobación de su versión final.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.