El carcinoma mucoepidermoide es un tumor maligno de las glándulas salivales con un grado de agresividad variable, formado por células epiteliales planas estratificadas y secretoras de moco, sin cápsula. Su presentación clínica cursa con metástasis regionales en su mayoría, sin dejar de lado el número mínimo de reportes de invasión a distancia. Se presenta un caso de carcinoma mucoepidermoide parotídeo de bajo grado, en un hombre de 54 años de edad, recurrente y con metástasis a región escapular, quien fue tratado con manejo quirúrgico con resección de la lesión y diagnóstico histopatológico confirmatorio. Se realiza la revisión de la literatura, donde se estudia la clasificación, los aspectos clínicos, histopatológicos, tratamientos y pronósticos de la lesión.
Mucoepidermoid carcinoma is a malignant tumour of salivary gland with varying degrees of aggressiveness, consisting of stratified squamous epithelial and mucus-secreting cells, without a capsule. It clinically presents with mainly regional metastases, without disregarding the low number of reports of distance metastasis. A case of a mucoepidermoid parotid carcinoma of low grade is presented in a 54 -year-old with recurrent humeral metastases, who was treated with surgery with resection of the lesion and confirmatory histopathological diagnosis. We reviewed the literature on the classification, clinical and histopathological diagnosis, treatments, and prognoses of the lesion, and the studies performed.
El primer caso de carcinoma mucoepidermoide apareció en 1895, recibiendo su nombre en 1945 con base en las características microscópicas de células mucosas y epidermoides. Constituye el 34% de todos los tumores malignos de parótida, ocurriendo a cualquier edad, con mayor prevalencia en adultos de género femenino, entre los 30 y 60 años1,2.
Se ha clasificado histopatológicamente en bajo, intermedio y alto grado, con características invasivas y metastásicas muy raras3. El tratamiento consiste en realizar una escisión completa de la glándula parótida, conservando el nervio facial, excepto en casos de lesión perineural. La radioterapia se usa en casos con márgenes incompletas o enfermedad residual. Solo hay descritos en la literatura 3 reportes confirmados de metástasis en columna a nivel lumbar, con escisiones incompletas4,5.
Según nuestro conocimiento, a continuación, presentamos el primer caso reportado de carcinoma mucoepidermoide parotídeo de bajo grado con una metástasis aislada a la región escapular después de múltiples resecciones del tumor, su presentación clínica, estudios complementarios y tratamiento.
Caso clínicoPaciente de sexo masculino, de 54 años de edad, quien desde febrero de 2004 presenta un tumor en la glándula parótida y el mismo año es llevado por el Servicio de Otorrinolaringología a su resección, recibiendo posteriormente radioterapia adyuvante.
En el año 2006 es remitido a nuestra Institución por presentar una nueva lesión, recibiendo tratamiento con radioterapia y controles clínicos. Después de varias cirugías y con la toma de una biopsia, por medio de exámenes histológicos, en febrero del 2009 fue diagnosticado con un carcinoma mucoepidermoide de bajo grado, continuando después con 4 ciclos de quimioterapia. El paciente no refiere antecedentes personales ni familiares relevantes.
Al examen físico, se encuentra un paciente con signos vitales normales y con una cicatriz quirúrgica en el área preauricular derecha. Es admitido en el Servicio de Oncología, quienes deciden completar con ciclos de quimioterapia con docetaxel, sin adecuada adherencia al tratamiento.
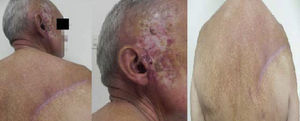
En noviembre de 2010, luego de completar el sexto ciclo de tratamiento, se le ordena una tomografía axial computada de cuello, sin evidencia de alteraciones, pero al examen físico presentó lesiones eritematosas en piel de cuero cabelludo y en el arco cigomático derecho como hallazgos nuevos. Continuando con los controles mensuales, aumentaban las lesiones de la zona mencionada de aproximadamente 1cm en región preauricular derecha y otras por encima del arco cigomático e infraauriculares, compatibles con signos de recidiva locorregional, por lo cual, le remiten al servicio de radioterapia, para considerar la posibilidad de recibir braquiterapia en la piel comprometida.
En octubre de 2010, se inicia radioterapia en región parotídea derecha con intención curativa, a dosis de 30Gy, con posteriores terapias en dicha zona. Al mes y por la persistencia de nódulos en la región temporal con leve disminución de tamaño, se ordenan 2 sesiones de braquiterapia en las lesiones dérmicas residuales.
En marzo del 2011 recibe teleterapia a dosis de 700Cgy sin complicaciones y con mejoría e hipopigmentación de la piel de la región preauricular. En los controles posteriores, no hubo signos de recidiva local ni adenopatías en cuello. Sin embargo, en octubre del 2013, 2 años después de permanecer bajo observación estricta, aparece una lesión de 3×3cm, indurada en región escapular derecha, adherida a planos profundos, requiriendo la toma de una tomografía axial computada de tórax que reportó una imagen de densidad de calcio en base pulmonar derecha, solicitando así la valoración por cirugía de tumores de tejidos blandos.
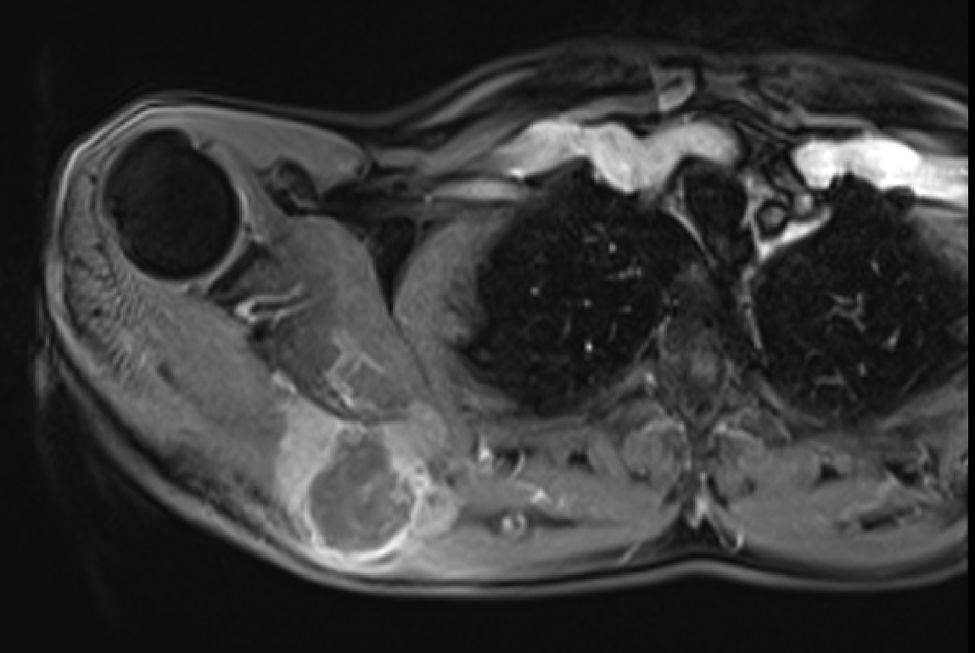
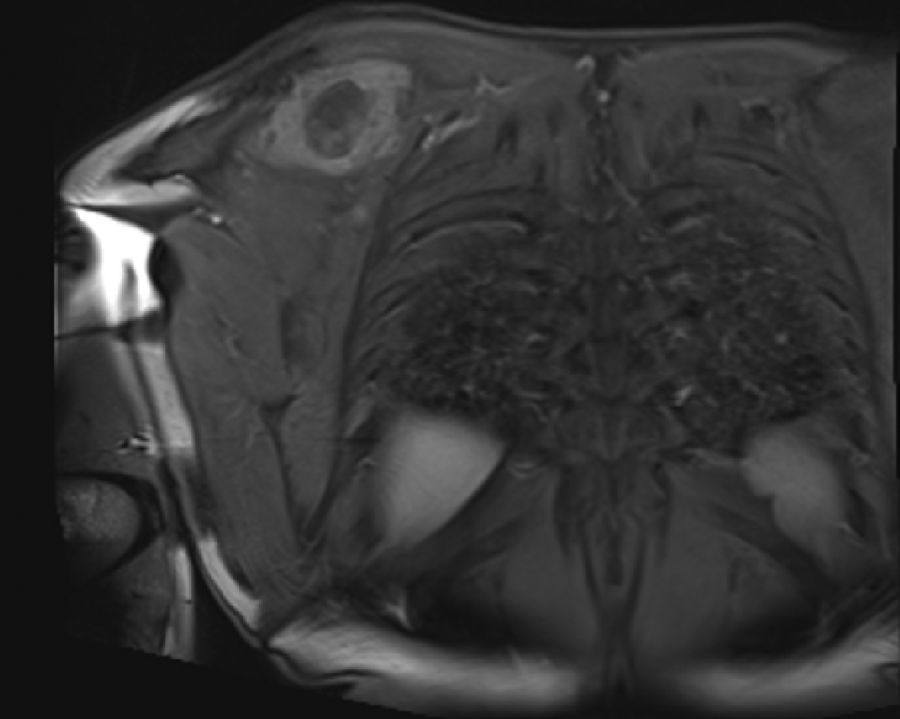
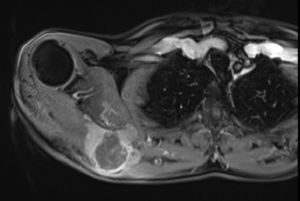
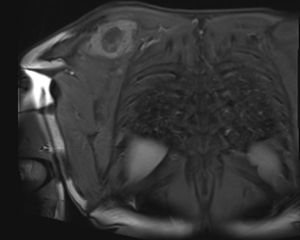
En marzo del 2014 es valorado por el servicio, hallando en región escapular una masa con aumento de tamaño de 5×4cm, dura, fija a planos profundos de región escapular derecha; desde el servicio, con el fin de caracterizar la masa imagenológica e histopatológicamente, solicitan una resonancia magnética nuclear contrastada (figs. 1 y 2), de dicha área y una biopsia con aguja trucut guiada por ecografía de la lesión para definir la conducta sobre una posible cirugía radical.
En julio del 2014, se programa para cirugía realizando una escisión de tumor de escápula y una transferencia tendinosa y miotendinosa con escapulopexia, sin complicaciones. Intraoperatoriamente, se localiza la lesión tumoral submuscular a nivel de escápula, originada en espina escapular, bien definida, lobulada, dura, firme y se procede a seccionar músculos vecinos y acromion, logrando resecar la masa y sus márgenes. Procedimiento sin complicaciones.
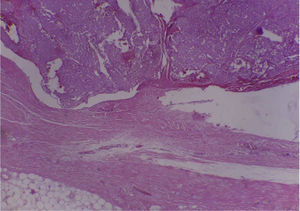
Se envía a estudio de coloración en espécimen con resección de márgenes de producto de 17×15×5cm, que por los hallazgos morfológicos dado el contexto clínico y el antecedente de tumor maligno de la parótida por historia clínica, favoreció el compromiso de tejido celular subcutáneo, musculoesquelético y hueso por el carcinoma de células acinares de la glándula salival.
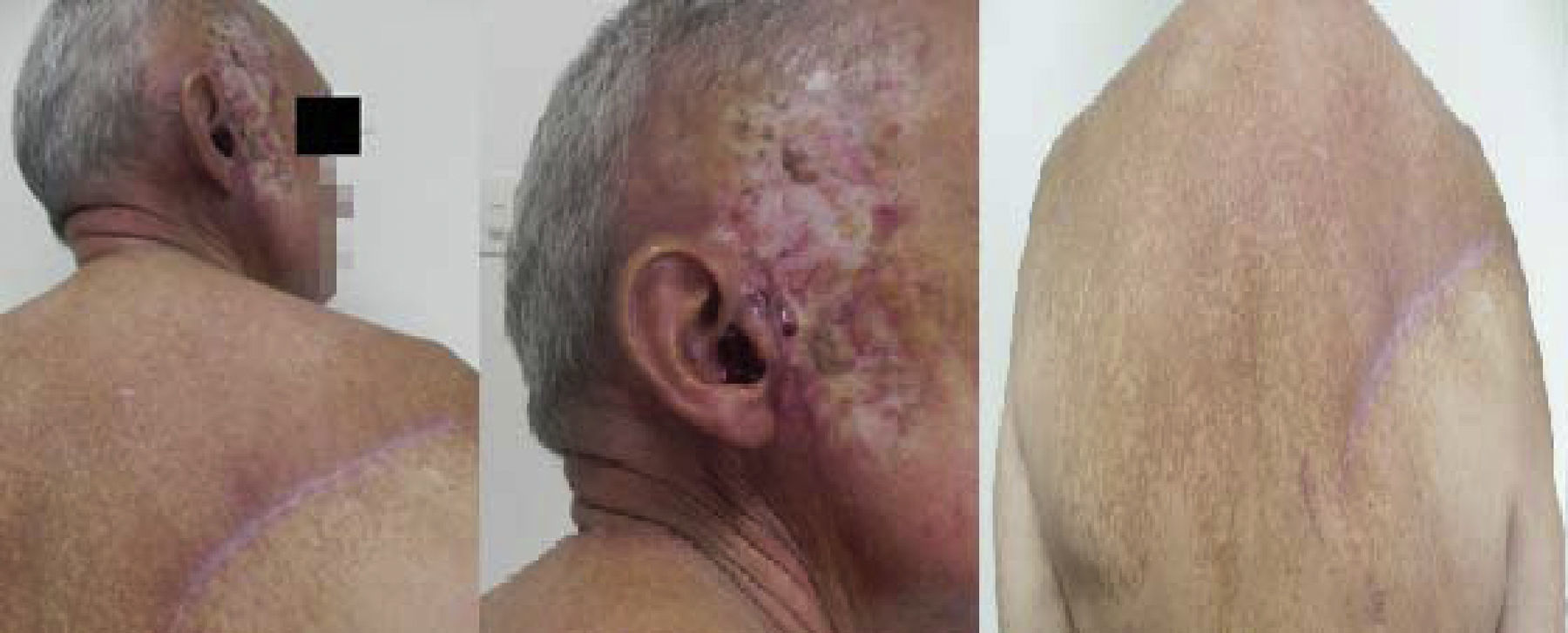
Tras retiros de drenajes, posterior a cirugía (fig. 3), recomendaciones generales, signos de alarma, y rehabilitación por parte del equipo de fisiatría; luego de inmovilización inicial de miembro superior derecho con cabestrillo, el paciente continúa en seguimiento por el Servicio de Cirugía de Tumores de Tejidos Blandos.
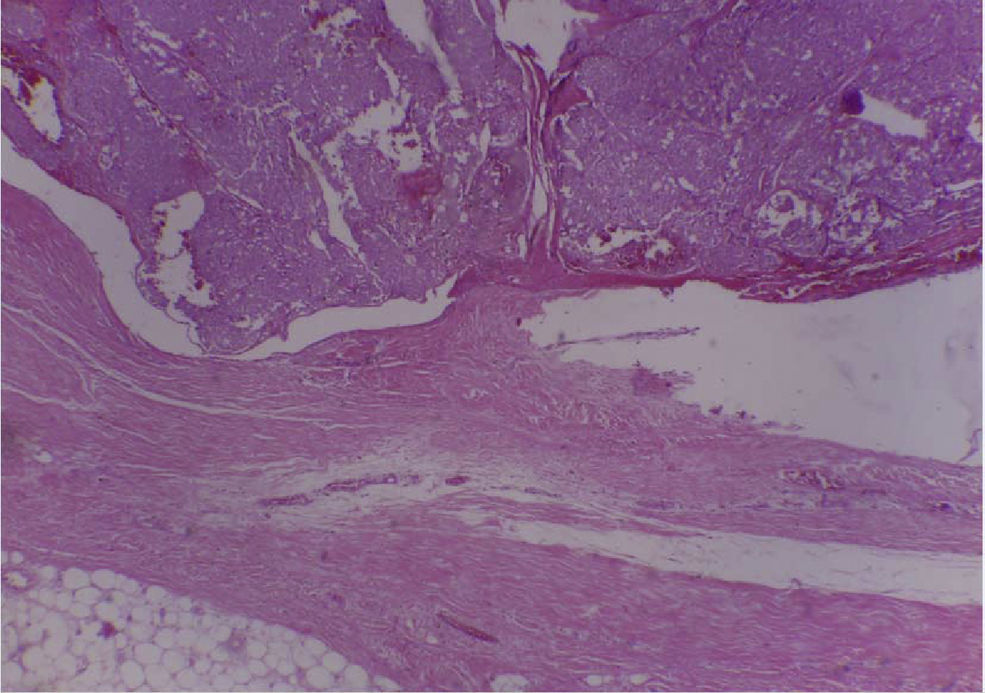
ResultadosEntre los estudios histopatológicos, se observaron:
- •
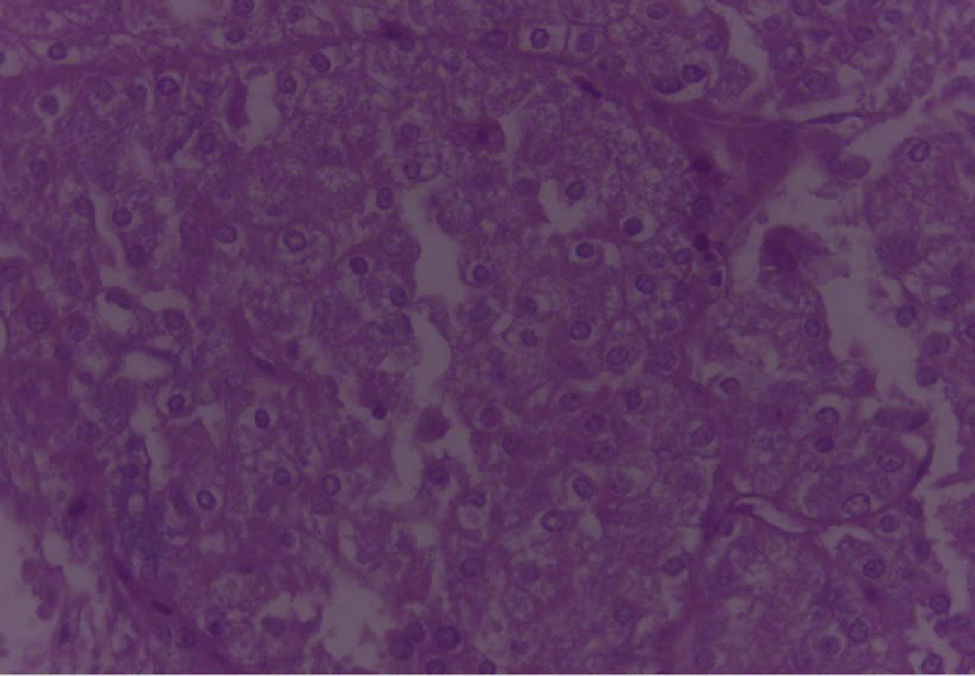
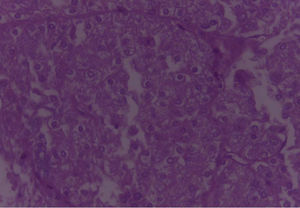
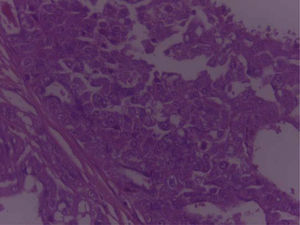
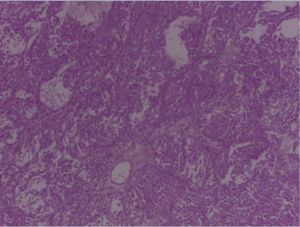
En los cortes estudiados de la región parotídea derecha se observa tejido neoplásico de la glándula salival, conformado por células grandes, con moderada cantidad de citoplasma eosinofílico claro, con núcleos de cromatinas blandas, formando estructuras glandulares y acinares, dispuestas estrechamente, embebidas en un estroma fibroconectivo denso, asociado a la presencia de frecuentes figuras mitóticas, con diagnóstico final de carcinoma de célula grande.
- •
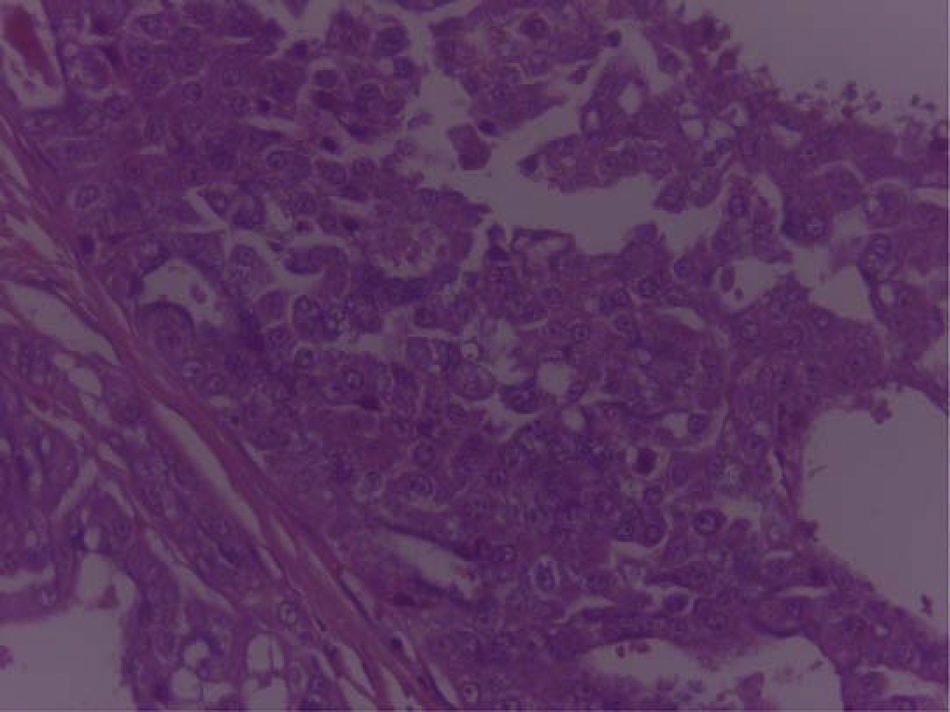
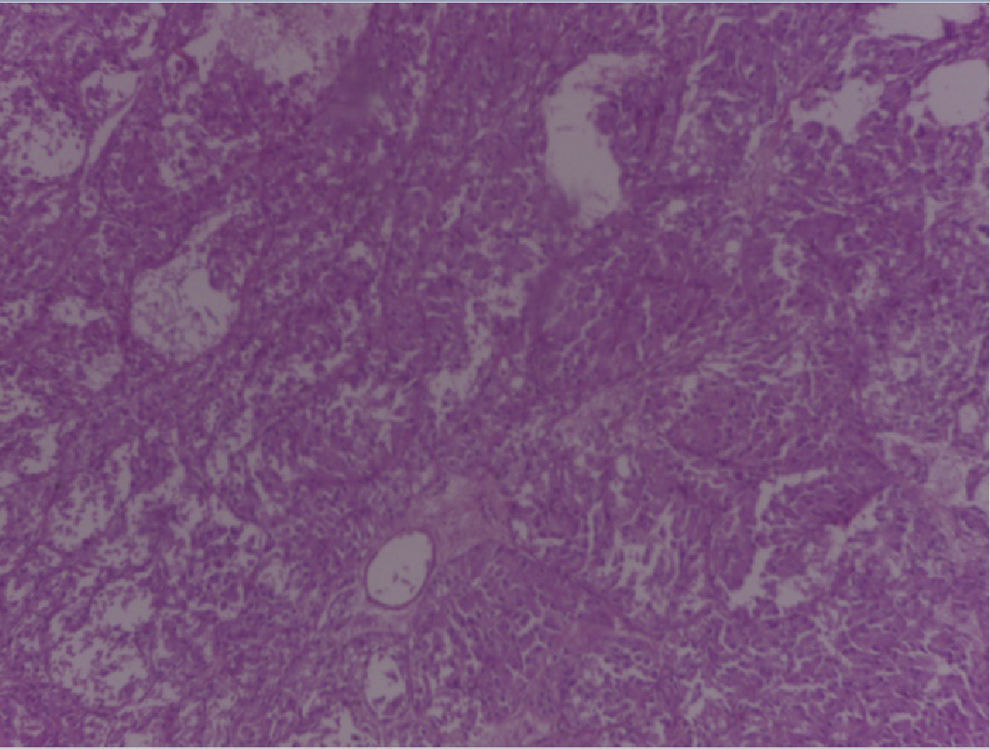
En el espécimen tomado de la escapulectomía (masa, escápula y tejidos blandos) se observan los resultados que se muestran en las figuras 4–7).
El carcinoma mucoepidermoide se define como un tumor maligno epitelial de glándulas salivales que se cree se reproduce por proliferación de células excretoras6. Por esta razón se piensa que se deriva de los segmentos interlobulares del sistema de conductos salivales7 y posee una estructura bifásica en la que se mezclan células epidermoides y productoras de mucosa. Fue descrito por primera vez por Stewart, Foote y Becker en 19458 quienes reportaron 45 casos de 700 tumores originados en las glándulas salivales mayores y menores. Inicialmente Masson y Berger9 denominaron esta lesión como: «epitelioma de metaplasia doble»; finalmente, dentro de la taxonomía aplicada a esta lesión, De y Tribedi10 le llamaron «carcinoma epidermoide mezclado mucosecretor», y como lo refiere su nombre es un tumor compuesto por células mucosas (secretoras de moco) y células epidermoides en grado de variabilidad.
EpidemiologíaEs el tumor más común de los tumores malignos de glándulas salivales, representando el 10%. Se presenta con más frecuencia en glándula parótida, entre el 60-90% de los casos11–13. Entre el 5 y el 10% de todos los tumores de glándulas salivales mayores son carcinomas mucoepidermoides. Clasificado por Stewart, Foot y Becker8 en 2 variedades (benigno y maligno), basado en la naturaleza clínica y sus características histopatológicas, sin embargo, actualmente es considerada como una neoplasia con diferentes grados de malignidad6.
Patogénesis e histopatologíaSe ha mencionado la exposición a radiaciones como factor de riesgo (2.6-8%); también el virus del herpes simple y de Epstein-Barr, el tabaquismo y alcoholismo, y anomalías en los cromosomas 2 y 8. Igualmente, en la actualidad hay una nueva entidad tumoral en las glándulas salivales que se ha propuesto con base en la translocación de ETV6-NTRK2 relativo al carcinoma secretor analógico mamario14. Sin embargo, en muchas ocasiones se carece de factores etiológicos identificables15.
Puede ser categorizado en 3 grados histopatológicos16 basados en: la cantidad de quistes formados, el grado de atipia celular y el número relativo de células mucosas, epidermoides e intermedias.
En los tumores de bajo grado de malignidad están presentes los 3 tipos de células, predominando las mucosas. Además presentan un borde bien demarcado, formación prominente de espacios quísticos, atipia celular mínima y una alta proporción de células mucosas17.
Presentación clínicaSe presenta a cualquier edad18; en niños se ha reportado a la edad de un año19. Es más frecuente en personas entre la tercera y sexta década de la vida, en mujeres16,18,20, aunque se ha reportado como el tumor maligno de glándulas salivales más común en niños7,12. El 34% de todos los tumores malignos son de parótida8, el resto de otras glándulas y además se puede observar en su forma intraósea. La parálisis del nervio facial es frecuente en los tumores de parótida, y por no tener cápsula, tiende a infiltrar los tejidos vecinos y un número elevado de casos tienden a dar metástasis a los ganglios linfáticos regionales13, y otras a distancia en huesos, pulmones y tejido subcutáneo.
El grado de malignidad da sus síntomas, siendo el de bajo grado (como en nuestro caso), de crecimiento lento y asintomático inicialmente12,18.
Diagnóstico diferencialIncluye al carcinoma adenoescamoso, neoplasias sebáceas, tumor de células claras, carcinoma epidermoide, infecciones cervicofaciales profundas de origen bacteriano, entre otras21,22.
Imágenes diagnósticas y estudios complementariosEn cuanto al diagnóstico, la tomografía axial computada y la técnica de biopsia por aspiración con aguja se han convertido en los instrumentos más útiles y populares para evaluar las neoplasias de las glándulas salivales. La información histológica que se obtiene con la biopsia y la delimitación de la lesión que da la tomografía permiten un adecuado manejo médico y quirúrgico23.
TratamientoDepende de la localización, grado histopatológico y estado clínico del tumor16,24. En la glándula parótida, en tumores avanzados, debe realizarse parotidectomía total, con preservación del nervio facial, excepto en compromiso perineural. Se sugiere además, la radioterapia adyuvante en casos de escisiones incompletas o enfermedad residual.
Varios autores recomiendan de primera elección la cirugía seguida de radioterapia13. En algunos casos hay que eliminar todos los ganglios linfáticos cercanos a la lesión para lograr la cura total25. Cuando invade el plano óseo se recomienda resección ósea eliminando el hueso palatino y la apófisis pterigoides hasta la base del cráneo.
PronósticoLa supervivencia a 5 años es del 95% y se asocia a los tumores de bajo grado de malignidad. La tasa de recurrencia en la literatura varía del 8.3 al 45%. Del 4 al 16% tienen ganglios regionales involucrados y del 2.6 al 14% tienen metástasis a distancia, descritas en pulmones, hígado, órbitas y ganglios linfáticos cervicales.
Hay otros casos en la literatura de metástasis a otros sitios como columna: Grage et al.26hacia columna cervical en un tumor recurrente después de la resección, y Vidyadhara et al.27 describieron el compromiso a nivel de T4 causando mielopatía, sin radioterapia después de la escisión de la parótida. Zook et al.28 describieron metástasis hacia columna lumbar, y Sessa et al. en cresta ilíaca29. Las tasas de muerte secundarias al tumor han sido reportadas como del 1.3-26%. Las lesiones secundarias típicamente aparecen dentro de los 5 años de tratamiento6,30.
ConclusionesHasta ahora no ha habido ningún reporte de metástasis de este carcinoma en región escapular y la infiltración del tumor desde el punto de vista quirúrgico coincidió con los criterios histopatológicos, poniendo en evidencia también los hallazgos morfológicos que por el contexto clínico y el antecedente de tumor maligno de la parótida por historia clínica favorecieron el compromiso de tejido celular subcutáneo, musculoesquelético y hueso por el carcinoma de células acinares de la glándula salival. Aunque esta presentación es muy rara, se debe subrayar la importancia de la vigilancia cuidadosa de los pacientes oncológicos, especialmente los que se quejan de dolor posteriormente. Asimismo, queda aún en duda la capacidad de metástasis por parte de los carcinomas mucoepidermoides de bajo grado después de la escisión completa de la glándula parótida y el tratamiento con radioterapia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.