Introducción: Predecir la supervivencia en pacientes con cáncer y enfermedad terminal es vial para la toma de decisiones, pero son inexactas y optimistas. La estimación ayuda a planear la intervención farmacológica estimando los riesgos y beneficios de un tratamiento específico. En el paciente oncológico se pueden agrupar los parámetros predictivos en 3 bloques diferentes: signos y síntomas clínicos, datos analíticos e impresión clínica del profesional. La escala de Karnofsky aunque ha demostrado validez y confianza interna, es difícil ubicar al 35% de los pacientes. El nivel de actividad paliativa (PPS) es más utilizada en paciente oncológicos terminales. La Asociación Europea de Cuidados Paliativos (EAPC) recomienda utilizar de forma sistemática escalas pronósticas, tales como la Escala Pronóstica Paliativa (PaP) y el Índice Pronóstico Paliativo (PPI). La limitación del PaP a diferencia del PPI es la utilización de pruebas de laboratorio y la omisión de delirium. Cuando el PPI es mayor a 6 la sobrevida es menor a 3 semanas, con una sensibilidad del 80% y una especificidad del 77%. En este trabajo se evaluó el PPI evaluado en el Servicio de Cuidados Paliativos, del Instituto Nacional de Cancerología (INCan).
Material y métodos: Se incluyeron pacientes referidos al Servicio de Cuidados Paliativos del INCan, por primera vez sin tratamiento antineoplásico, fueron evaluados de acuerdo a las 5 variables: ingesta oral, presencia o ausencia de edema, presencia o ausencia de disnea en reposo, delirium y PPS. Los pacientes con alimentación enteral, gastrostomía o yeyunostomía, fueron considerados con ingesta normal. En los casos en los cuales el delirium fue secundario a algún fármaco, se consideraron sin éste. Seis semanas después de la visita de primera vez, se recolectaron los datos de los pacientes del expediente clínico electrónico.
Resultados: se incluyeron 100 pacientes en este estudio, 55% tuvieron un PPI mayor a 4, el 35% mayor a 6. El PPI resultó acertado en el 77%.
Discusión: Se demostró sensibilidad del PPI para predecir la esperanza de vida de los pacientes con cáncer terminal mexicanos, parecido a la reportada en la literatura. Aunque habitualmente se utiliza la evaluación clínica para estimar la sobrevida de los pacientes con cáncer, los más importantes son el PPS, la anorexia-caquexia, la disnea, la disfagia y el delirium. El PPI es un método sencillo con adecuada sensibilidad.
Introduction: Predicting survival in patients with cancer and terminal illness is critical to decision making but are inaccurate and optimistic. The estimate helps plan intervention drug estimating the risks and benefits of specific treatment. In cancer patients can be grouped in three predictive parameters different blocks: signs and symptoms, clinical laboratory data and printing professional. The Karnofsky scale has demonstrated validity and internal confidence, but it is difficult to locate the 35% of patients. The palliative activity level (PPS) is used in terminal cancer patients. The European Association for Palliative Care (EAPC) recommended scales consistently predicted as the Palliative Outcome Scale (PAP) and the Palliative Prognostic Index (PPI). Limiting PaP unlike the PPI is the use of laboratory tests and the omission of delirium. When the PPI survival is more than 6 is less than 3 weeks, with a sensitivity of 80% and a specificity of 77%. This study evaluated the PPI seen in the palliative care service of the Instituto Nacional de Cancerología (INCan).
Material and methods: Patients referred to the Palliative Care Service INCan, first visit, without antineoplastic treatment and were evaluated according to five variables: oral intake, presence or absence of edema, presence or absence of dyspnea at rest, delirium and activity level (PPS). Patients with enteral feeding, gastrostomy or jejunostomy were considered with normal intake. In cases where the delirium was secondary to any drug were considered without delirium. Six weeks after the first visit were collected patient data from electronic medical records.
Results: 100 patients were included in this study, 55% had a higher PPI to 4, 35% higher. The PPI was successful in 77%.
Discussion: PPI sensitivity was shown to predict the life expectancy of patients with Mexican´s terminal cancer, similar to that reported in the literature. Although commonly the used of clinical assessment to estimate the survival of patients with cancer, the most important are the level of activity, the anorexia-cachexia, dyspnea, dysphagia and delirium. The PPI is a simple method with adequate sensitivity.
Introducción
Predecir la supervivencia en pacientes con enfermedad terminal ha sido un tema central en la toma de decisiones; sin embargo, la mayor parte de las veces son inexactas y optimistas1-4.
El poder estimar la supervivencia es importante para planear la intervención farmacológica y estimar los riesgos contra los beneficios de un tratamiento específico5,6. Por ejemplo, en caso de depresión la terapia farmacológica requiere de al menos 2 semanas para ver mejoría, si la sobrevida es menor a este tiempo resulta una medida inadecuada. Otro ejemplo, es el uso de midazolam para sedación paliativa, se desarrolla taquifilaxis después de 2 semanas y se requiere una dosis mayor.
Aún cuando se ha demostrado el beneficio de iniciar los cuidados paliativos tempranamente7, el no brindar tratamiento paliativo las últimas semanas o meses de vida, repercute negativamente en la calidad de vida de este grupo de pacientes8.
Existen otras razones que justifican el poder predecir de manera más o menos exacta la sobrevida: proporcionar información acerca de su futuro a pacientes y familiares de tal manera que puedan establecerse objetivos, prioridades y expectativas de los tratamientos; ayudar a los pacientes para preparase ante la muerte; diseñar políticas relativas al uso y distribución adecuadas de recursos y servicios de apoyo, etc9.
En el paciente oncológico con supervivencia esperada menor de 3 meses, los parámetros con valor predictivo se pueden agrupar en 3 bloques diferentes: signos y síntomas clínicos, datos analíticos e impresión clínica del profesional. La predicción de supervivencia clínica es la herramienta más utilizada; sin embargo, es subjetiva y depende de la valoración clínica del paciente, por lo que su exactitud está limitada a varios factores10.
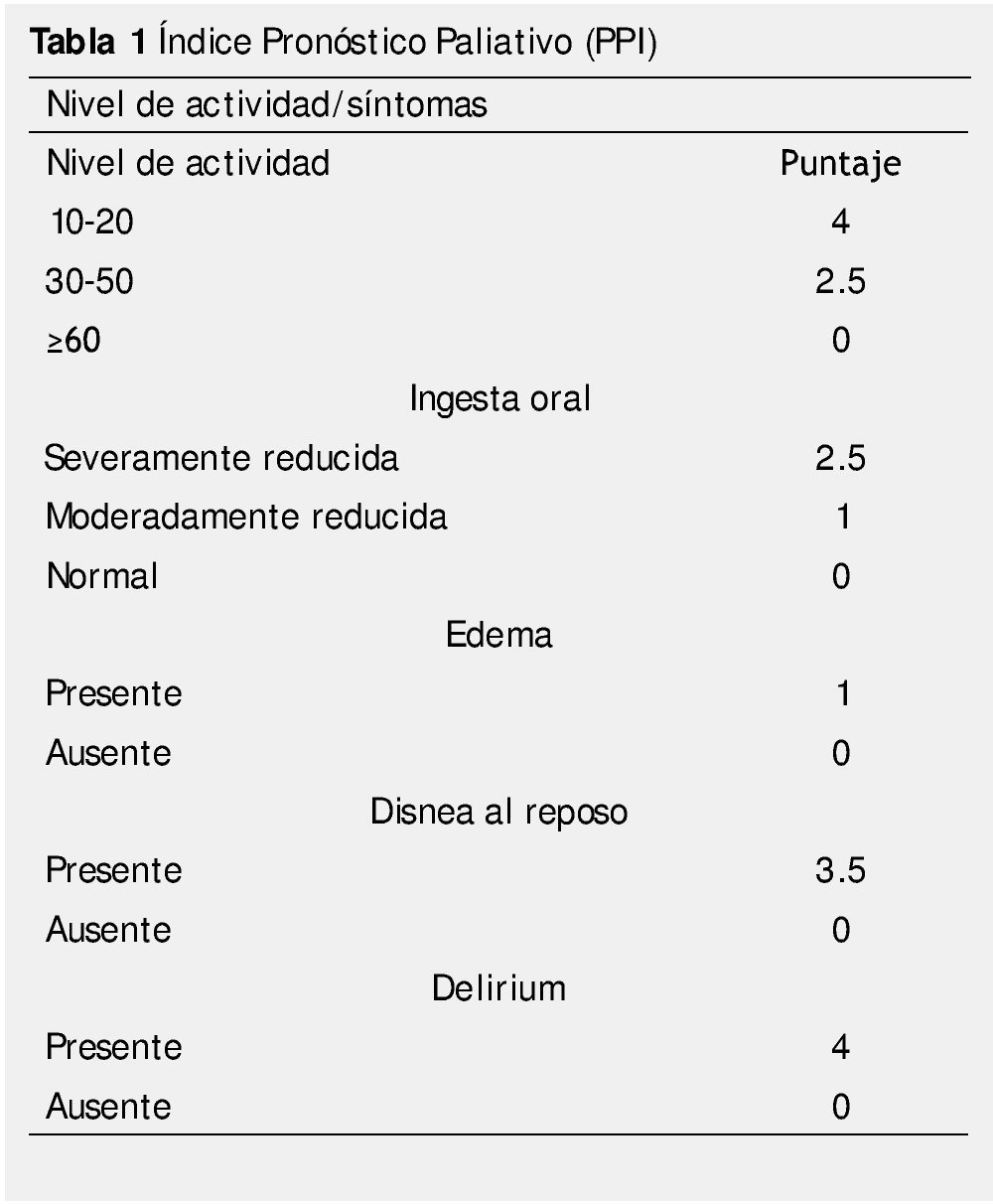
Los signos y síntomas clínicos que han demostrado tener significado pronóstico son el nivel de actividad (PPS, performance status), con un grado de recomendación B; algunos síntomas del síndrome de caquexia-anorexia (anorexia, pérdida de peso, disfagia y xerostomía), con un grado de recomendación B; la disnea, grado de recomendación B; el delirium y las alteraciones cognitivas, grado de recomendación B11.
El PPS bajo predice tiempos de supervivencia cortos; sin embargo, el tener un PPS inicialmente alto, no necesariamente predicen tiempos de supervivencia prolongados, y el deterioro de éste indica una disminución importante en el pronóstico de vida12.
Durante años para valorar el PPS de los pacientes con cáncer se ha utilizado el índice de Karnofsky (IK), descrito por primera vez en 194813, y aunque ha demostrado validez y coherencia interna, es difícil ubicar dentro de esta escala al 35% de los pacientes. Algunos autores califican el IK de anticuado, ya que por ejemplo, un IK del 30% es indicación de hospitalizar al paciente. Dada la calidad de la atención a los pacientes oncológicos en situación terminal en domicilio, actualmente ésta no es una indicación absoluta. El PPS es más frecuentemente utilizado en una evaluación del paciente oncológico, en situación terminal14.
El PPS es una modificación del IK, tiene 11 categorías con valores de 0 a 100. Por la experiencia clínica con pacientes moribundos, son 2 los factores importantes para medir el PPS, la ingesta oral y el nivel de conciencia, los cuales no son contemplados por el IK, y a diferencia de éste, no hace referencia al lugar donde se presta la atención al paciente. El PPS ha mostrado tener significado pronóstico.
Un grupo de trabajo de la Red de Investigación de la Asociación Europea de Cuidados Paliativos (EAPC), recomendó el uso de la Escala Clínica de Predicción de sobrevida y pronóstico14. Sin embargo, la exactitud de esta escala depende de la experiencia clínica del médico11. Los índices de calidad de vida y de los factores psicológicos per se tienen cierta relevancia pronóstica en las fases iniciales de la enfermedad; sin embargo, cuando la esperanza de vida es menor a 90 días, adquieren mayor relevancia los síntomas físicos.
De acuerdo a la EAPC, en pacientes con cáncer avanzado, el estado físico, los síntomas asociados con el síndrome de anorexia-caquexia, la disnea y delirium, así como algunos parámetros de laboratorio (leucocitosis, linfopenia y proteína C-reactiva), son los datos más fuertemente asociados con el pronóstico de este grupo de pacientes. Una de las 6 recomendaciones del EAPC fue el uso sistemático de escalas pronósticas. La Escala Pronóstica Paliativa (PaP) y el Índice Pronóstico Paliativo (PPI). El PaP considera el IK, la presencia o ausencia de disnea y anorexia, el conteo de leucocitos y la predicción clínica de sobrevida, esta escala ha sido validada en algunos países, en pacientes que se encuentran hospitalizados, siendo realizada por un especialista en medicina paliativa o un oncólogo15. La limitación del PaP es la omisión de delirium y la dependencia de estudios de laboratorio. Ambas escalas han sido validadas, demostrándose una sensibilidad y especificidad aceptable para predecir la sobrevida de los pacientes16-19.
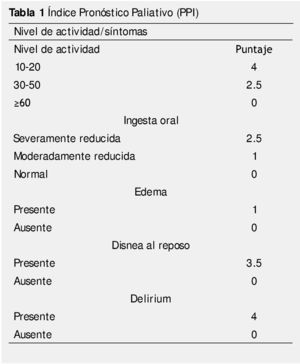
El PPI a diferencia de PaP, no requiere de estudios de laboratorio, lo que hace más fácil su uso20. La calificación total del PPI se calcula por la suma de cada uno de estas variables y el rango es de 0 a 15. Cuando el PPI es mayor de 6, la sobrevida es menor a 3 semanas y la sensibilidad es de 80%, con especificidad del 85%. Un PPI mayor a 4, la sobrevida es de 6 semanas, la sensibilidad es de 80%, y la especificidad del 77%20.
En la tabla 1, se muestra el puntaje asignado de acuerdo al PPS y los síntomas presentes.
En este trabajo se evaluó la utilidad del PPI en pacientes con cáncer, vistos por el Servicio de Cuidados Paliativos del Instituto Nacional de Cancerología (INCan).
Material y métodos
Se realizó un estudio descriptivo, abierto, observacional, prospectivo, transversal.
Selección de pacientes
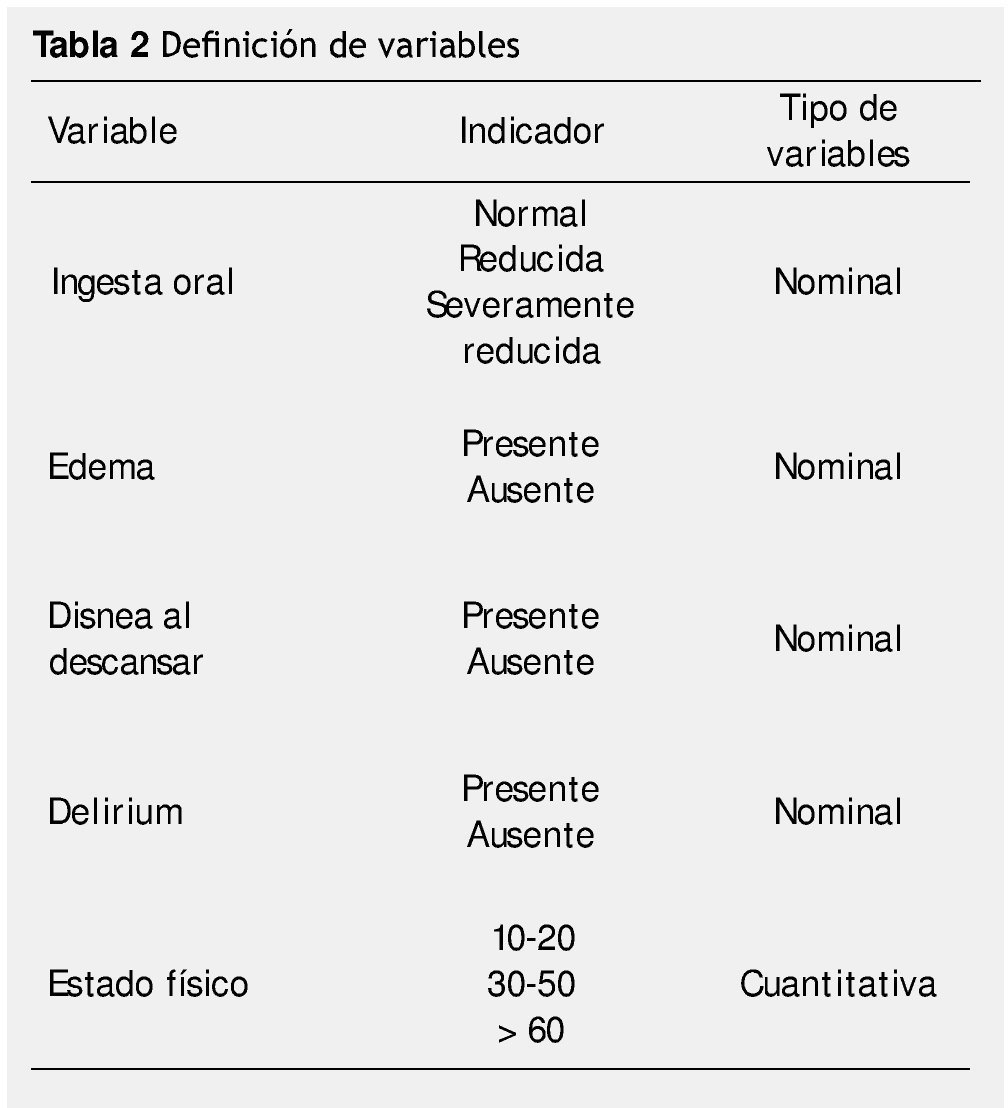
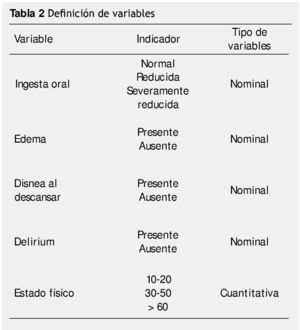
Se incluyeron pacientes referidos al Servicio de Cuidados Paliativos del INCan por primera vez, entre julio y diciembre de 2012, que no se encontraran recibiendo tratamiento oncológico. La tabla 2 muestra la definición de las variables analizadas.
Descripción de procedimientos
Todos los pacientes vistos por primera vez en el Servicio de Cuidados Paliativos fuera de tratamiento oncológico, fueron evaluados por médicos del Servicio, de acuerdo a las 5 variables: ingesta oral, presencia o ausencia de edema, presencia o ausencia de disnea en reposo, delirium y PPS. Los pacientes con alimentación enteral, gastrostomía o yeyunostomía, fueron considerados con ingesta normal. El delirium se diagnosticó de acuerdo a los criterios de DSM-IV. En los casos en los cuales el delirium fue secundario a algún fármaco, fueron considerados como sin delirium.
Seis semanas después de la visita de primera vez, se recolectaron los datos de los pacientes del expediente clínico.
Adicionalmente, se recolectaron los datos demográficos y los tipos de neoplasias.
Consideraciones éticas
De acuerdo a lo estipulado en el Reglamento de la Ley General de Salud en Materia de Investigación, Título segundo, Capítulo I, Artículo 17, Sección I, se trata de una investigación sin riesgo, por lo que sólo se obtuvieron los consentimientos informados para la atención paliativa y cuando fuera el caso para el uso de opioides.
Resultados
Se incluyeron 100 pacientes en este estudio, las características demográficas y sitios de tumor se ilustran en la tabla 3. El 47% se vio en hospitalización y el 53% en la consulta externa.
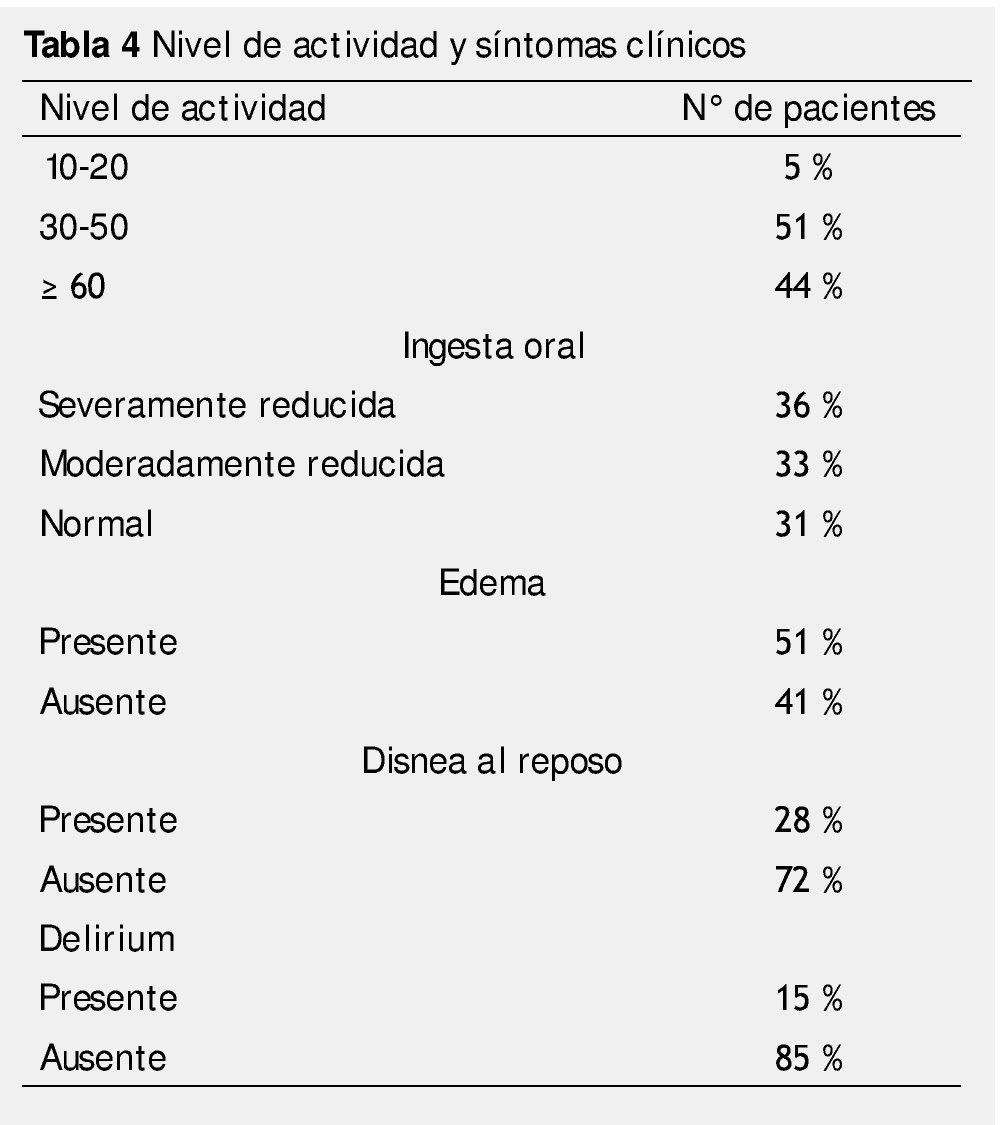
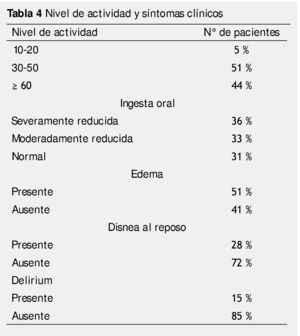
La tabla 4 muestra el porcentaje de pacientes en cada una de las variables, más de la mitad de los pacientes (51%), tenía un PPS entre 30% y 50%; el 69% de los pacientes tenían alteraciones en la ingesta; 51% presentaban edema; 28% disnea en reposo; y 15% delirium.
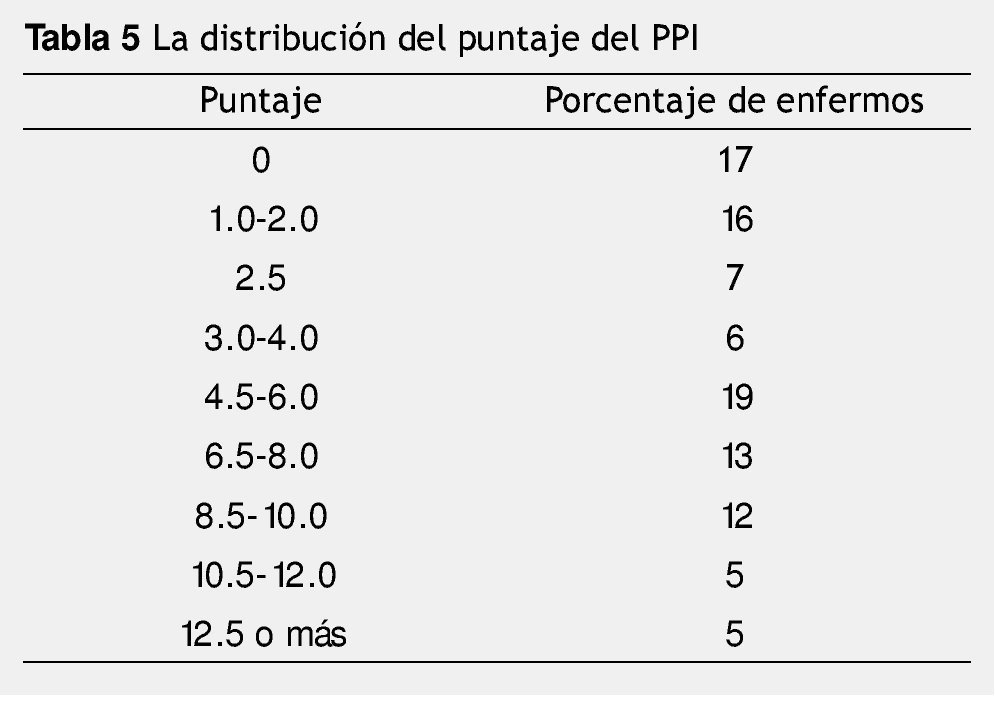
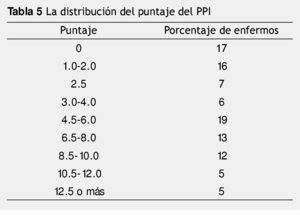
El 55% de los pacientes tuvieron un PPI mayor a 4. La tabla 5 muestra el porcentaje de pacientes de acuerdo al PPI, el 35% de los pacientes tuvieron un puntaje mayor a 6.
El PPI resultó acertado en el 77% de los enfermos.
Discusión
Los resultados de este estudio muestran una sensibilidad del PPI para predecir la esperanza de vida de los pacientes con cáncer terminal parecida a la reportada en la literatura21. Los datos utilizados para aplicar esta escala no requieren estudios de laboratorio, y pueden ser realizadas por médicos no experimentados. Aunque habitualmente se utiliza la evaluación clínica para estimar la sobrevida de los pacientes con cáncer, distintos estudios han mostrado que además de ser necesaria una amplia experiencia clínica, existe una mayor especificidad cuando el paciente se encuentra en muy buenas o muy malas condiciones22. Sin embargo, algunos datos clínicos han mostrado ser significativos para el pronóstico de pacientes con cáncer terminal. Los más importantes son el PPS, la anorexia-caquexia, la disnea, la disfagia y el delirium22-24. Estos síntomas son comunes a pacientes al final de la vida, por lo que se denominan "la vía común terminal"25. Aunque el diseño de este estudio no permite medir la sensibilidad de esta escala en nuestras manos, el porcentaje de pacientes en quienes la estimación fue correcta es similar a la reportada en la literatura, aún cuando los pacientes incluidos en el estudio fueron pacientes ambulatorios y hospitalizados. Vale la pena mencionar que los pacientes hospitalizados en el Instituto, no eran pacientes ingresados a un modelo hospice, ya que no contamos con esta modalidad en la Institución.
Consideramos que en el paciente oncológico es importante tener en cuenta alguna escala de evaluación pronóstica, y así diseñar el mejor tratamiento para el paciente, pensando además de los aspectos médicos, en la situación socioeconómica del mismo. El PPI es un método sencillo con adecuada sensibilidad.
La debilidad que se encontró en el PPI de este estudio es que, nuestros pacientes no representan la población general de aquellos con cáncer que se atienden en la Unidad de Cuidados Paliativos, lo cual plantea la necesidad de una muestra mucho más amplia para poder validarlo.
Consideramos que es una obligación médica y moral el estimar el tiempo de sobrevida, para poder establecer el mejor tratamiento para el paciente y no como una sentencia de muerte.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Financiamiento
No se recibió ningún patrocinio para llevar a cabo este artículo.
* Autor para correspondencia:
Servicio de Cuidados Paliativos, Instituto Nacional de Cancerología.
Av. San Fernando N° 22, Colonia Sector XVI, Delegación Tlalpan, C.P. 14080, México D.F., México.
Teléfono: 5628 0400, ext. 822.
Correo electrónico: srallendep@incan.edu.mx (Silvia Allende-Pérez).