Valorar los recursos disponibles en los hospitales comarcales catalanes para la asistencia urgente de la hemorragia digestiva alta.
MétodoSe analiza una encuesta enviada a 32 hospitales, sobre la existencia, composición y recursos del turno de guardia (TDG) de endoscopia, referida al año 2009.
ResultadosRespondieron 24 centros, que cubrían la asistencia de 3.954.000 habitantes. Tenían TDG 12 hospitales. No disponían de TDG en su centro de referencia 1.483.000 habitantes. Los centros con TDG tenían más camas y cubrían más población. Los TDG estaban formados por 4,5 endoscopistas (rango 2-11), que cubrían 82,1 (33,2-182,5) guardias/año. Diecisiete centros reportaban 1.571 episodios (51 por centro, rango 3-280, 39,68/100.000 hab.). Los centros con TDG reportaban más casos (76 vs. 43, p=0,047). Los que no disponen de TDG derivaron más pacientes (147 vs. 17, p= 0,001). Los pacientes en urgencias estaban a cargo de medicina interna en 4 centros, de cirugía en 14 y repartidos entre ambos servicios en 6. Si ingresaban, quedaron a cargo de Digestivo solo en 6 hospitales. Los recursos más utilizados eran la ligadura en la hemorragia varicosa y las terapias de inyección en la no varicosa. Un 21% de centros no realizaban tratamiento combinado.
ConclusionesUna proporción significativa de la población no dispone de endoscopista de guardia en su centro de referencia. La constitución de TDG en hospitales comarcales supone importantes cargas asistenciales. La coordinación entre profesionales y centros permitiría la aplicación eficiente de los recursos terapéuticos y el establecimiento de TDG en centros que no tienen.
To evaluate the resources available in Catalan regional hospitals for the emergency care of upper gastrointestinal hemorrhage.
MethodsWe analyzed a survey sent to 32 hospitals on the availability, composition and resources of a duty endoscopy service for the year 2009.
ResultsResponses were obtained from 24 centers, covering 3,954,000 inhabitants. Duty endoscopists were available in 12 hospitals. A total of 1,483,000 inhabitants were unable to access a duty endoscopist in the referral center. Centers with duty endoscopists had more beds and had a larger catchment area. Duty services were composed of 4.5 endoscopists (range 2-11), covering 82.1 (33.2-182.5) duty shifts/year. Seventeen centers reported 1,571 episodes (51%, range: 3-280, 39.68/100,000 inhabitants). Centers with a duty service reported a greater number of cases (76 vs. 43, p=0.047). Centers without this service referred a greater number of patients (147 vs. 17, p=0.001). Patients in the emergency department were under the care of the internal medicine department in four centers, the surgery department in 14 centers and under the care of both departments in six. Admitted patients were under the care of the gastroenterology department in only six hospitals. The most widely used procedures were ligation of varicose bleeding and injection therapies in non-varicose bleeding. Twenty-one percent of centers did not perform combined treatment.
ConclusionsA significant proportion of the population does not have access to a duty endoscopist in referral centers. Duty shifts represent significant workload in regional hospitals. Coordination among health professionals and centers would allow the efficient application of therapeutic resources and a duty endoscopy service to be established in centers lacking this resource.
Está bien establecida la utilidad de la endoscopia digestiva alta urgente en aquellos pacientes que presentan hemorragia digestiva para establecer el diagnóstico de la lesión responsable del sangrado, determinar el pronóstico del episodio y actuar terapéuticamente sobre el origen del sangrado1. Ello redunda en la mejora del pronóstico de los pacientes observada en los últimos años a pesar del cambio en las características de la población2. Por dicho motivo se establecen en los hospitales turnos de guardia (TDG) para cubrir esta necesidad de manera continuada.
Ahora bien, su constitución en hospitales de tamaño pequeño-mediano puede ser complicada por diversos motivos relacionados con la estructura tanto de los propios hospitales como en particular de sus unidades de gastroenterología y de los medios materiales y personales de que dispongan. Además la presencia de TDG en centros con plantillas reducidas puede suponer unas cargas importantes de trabajo para los profesionales implicados en una asistencia que ha de ser ágil, eficaz y disponible 24 h al día, 365 día al año.
En el contexto actual en que se ha de buscar la máxima eficiencia con unos recursos limitados, es importante conocer cuáles son las necesidades asistenciales que supone la asistencia continuada de los TDG de endoscopia, de qué medios se dispone para cubrirla, cómo se utilizan dichos recursos y si están equitativamente distribuidos y accesibles para toda la población, para de esta manera poder establecer los puntos débiles y las áreas de mejora tanto a nivel particular, en cada centro, como a nivel global en todo el territorio y así poder proponer las medidas correctoras adecuadas.
El objetivo de este estudio es determinar la distribución y utilización de los recursos humanos y materiales disponibles para la atención urgente de los pacientes con hemorragia digestiva alta en los hospitales comarcales catalanes, su distribución y utilización.
Material y métodosTipo de estudio. Se analizan los resultados de una encuesta enviada a las unidades de gastroenterología de hospitales comarcales catalanes con servicio de urgencias de acceso libre, referida a los datos correspondientes al año 2009. Los datos fueron recogidos retrospectivamente a partir de los registros de las unidades de gastroenterología de cada centro.
Variables analizadas. Las cuestiones solicitadas en la encuesta estaban referidas a los siguientes aspectos:
- a)
Características del centro: población de referencia, número de camas.
- b)
Turno de guardia de endoscopia: existencia o no, número de integrantes.
- c)
Asistencia en urgencias y durante la hospitalización: servicios implicados, existencia de protocolo o vía clínica, utilización de escalas de gravedad.
- d)
Asistencia prestada: número de episodios atendidos durante el TDG, otras actuaciones cubiertas durante el TDG.
- e)
Medios disponibles: disponibilidad de recursos terapéuticos endoscópicos para la hemorragia varicosa y no varicosa, porcentaje de utilización, uso de fármacos (IBP intravenosos en hemorragia no varicosa, fármacos vasoactivos a ciegas antes de la endoscopia en hemorragia varicosa).
Las preguntas de la encuesta se diseñaron o bien con respuestas dicotómicas (sí/no) o con respuestas múltiples cerradas a excepción de las preguntas en que específicamente se solicitaban datos numéricos concretos.
Definición de episodio hemorrágico. Se definió como episodio todo aquel caso de HDA atendido fuera del horario laboral de la unidad de endoscopia, independientemente del momento en que se realizase la gastroscopia. Se incluyeron tanto los episodios de pacientes atendidos en urgencias como a los de pacientes ya ingresados previamente en el hospital.
La encuesta se envió por correo electrónico en enero de 2010 a los centros con integrantes del Grup de digestòlegs comarcals de Catalunya (www.gdic.cat) y se recibieron entre febrero y mayo de 2010. La distribución de los hospitales por provincias era como sigue: 20 en la provincia de Barcelona, 5 en Tarragona, 6 en Girona y uno en Lleida.
Análisis estadístico. Se ha utilizado el programa PASW Statistics 18 (SPSS Inc., Chicago, IL, USA). Dado el tamaño de la muestra, los resultados se expresan como mediana y rango y el análisis comparativo se ha realizado mediante pruebas no paramétricas (T de Wlcoxon y U de Mann-Whitney).
ResultadosContestaron la encuesta 24 centros (75%), 16 de la provincia de Barcelona (80%), 4 de Tarragona (80%), 3 de Girona (50%) y 1 de Lleida (100%). En la Tabla 1 se detallan los hospitales participantes. No todos los centros contestaron completamente la encuesta, al no tener disponibles los datos exactos de todos las cuestiones realizadas, por lo que en el ítems en que ello sucede, se incluye el número de centros que han contestado.
Centros participantes en el estudio
| Hospital d’Igualada | Consorci Hospitalari de Vic | Hospital de Santa Caterina, Salt |
| Hospital de Mollet del Vallés | Consorci Sanitari de Terrassa | Hospital de Figueras |
| Hospital de Viladecans | Hospital General de Hospitalet | Hospital de Palamós |
| Consorci Hospitalari Parc Taulí, Sabadell | Hospital General Universitari de Granollers | Hospital Universitari Arnau de Vilanova, Lleida |
| Hospital General de Catalunya | Althaia Xarxa Hospitalària de Manresa | Hospital Universitari Sant Joan, Reus |
| Consorci Sanitari del Garraf, Sant Pere de Ribes | Parc Sanitari Sant Joan de Déu, Sant Boi | Hospital de Valls |
| Institut Universitari Dexeus | Hospital de Mataró | Hospital del Vendrell |
| Hospital del Esperit Sant, Santa Coloma de Gramanet | Hospital de Sant Celoni | Hospital Verge de la Cinta, Tortosa |
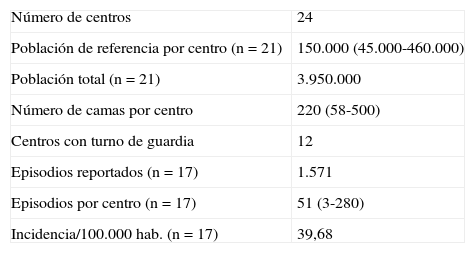
Las características de los centros se expresan en la tabla 2. Doce centros tenían constituido TDG, dando cobertura a 2.467.000 habitantes. En ninguno de los centros la guardia era presencial. En total 1.483.000 habitantes (38%) no disponían de TDG en su centro inmediato de referencia.
Características de los centros participantes en el estudio y episodios de hemorragia digestiva alta reportados durante el turno de guardia
| Número de centros | 24 |
| Población de referencia por centro (n=21) | 150.000 (45.000-460.000) |
| Población total (n=21) | 3.950.000 |
| Número de camas por centro | 220 (58-500) |
| Centros con turno de guardia | 12 |
| Episodios reportados (n=17) | 1.571 |
| Episodios por centro (n=17) | 51 (3-280) |
| Incidencia/100.000 hab. (n=17) | 39,68 |
Diecisiete centros reportaron un total de 1.571 episodios de hemorragia digestiva alta lo que teniendo en cuenta la población de referencia de dichos centros supone una incidencia de 39,68 casos por 100.000 habitantes. De dichos episodios, se reportaron 1.255 en centros con TDG y 316 en centros sin TDG. No se observaron diferencias estadísticamente significativas en la incidencia por 100.000 habitantes entre centros con y sin TDG.
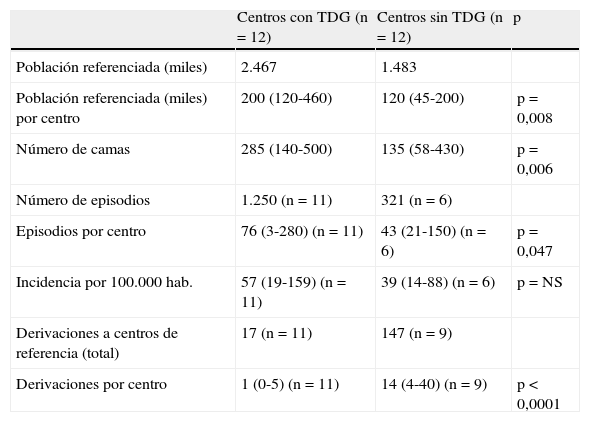
En la tabla 3 se detallan las características de los hospitales según tuvieran o no TDG. Los centros con TDG eran de mayor tamaño (285 camas vs. 135 camas, p=0,02) y cubrían a más población (200.000 habitantes vs. 120.000, p=0,008). Los hospitales con TDG reportan más episodios (mediana 76) que los que no disponen de TDG (mediana 43) (p=0,047). Los centros sin TDG efectuaron más derivaciones (total 147, mediana 4-14) que los que disponen de TDG (total 17, mediana 1), (p<0,0001).
Comparación entre los centros con y sin turno de guardia (TDG)
| Centros con TDG (n=12) | Centros sin TDG (n=12) | p | |
| Población referenciada (miles) | 2.467 | 1.483 | |
| Población referenciada (miles) por centro | 200 (120-460) | 120 (45-200) | p=0,008 |
| Número de camas | 285 (140-500) | 135 (58-430) | p=0,006 |
| Número de episodios | 1.250 (n=11) | 321 (n=6) | |
| Episodios por centro | 76 (3-280) (n=11) | 43 (21-150) (n=6) | p=0,047 |
| Incidencia por 100.000 hab. | 57 (19-159) (n=11) | 39 (14-88) (n=6) | p=NS |
| Derivaciones a centros de referencia (total) | 17 (n=11) | 147 (n=9) | |
| Derivaciones por centro | 1 (0-5) (n=11) | 14 (4-40) (n=9) | p<0,0001 |
Los turnos de guardia están cubiertos en los 12 centros en los que se dispone por un total de 56 endoscopistas (mediana 4,5, rango 2-11) que realizan 82,13 (33,2-182,5) guardias al año. Solo 2 centros tienen enfermera específica integrada en el TDG. En un centro la ecografía abdominal urgente está cubierta por el TDG de endoscopia.
Disponen de protocolo o vía clínica de actuación 21 centros (87%). Once centros no utilizan ninguna escala de gravedad en la práctica clínica; el resto utilizan la clasificación de Rockall3 (10 centros), los signos de Forrest4 (2 centros), la clasificación de Child-Turcotte-Pugh5,6 (2 centros) y la clasificación de Sakita7 (un centro).
La atención en urgencias está a cargo de medicina interna en 4 centros, en 14 a cargo de cirugía y en 6 centros repartida según el origen varicoso o no varicoso entre medicina interna y cirugía, respectivamente. En caso de ingresar el paciente, solo en 6 centros (25%) el paciente queda a cargo de la unidad de gastroenterología.
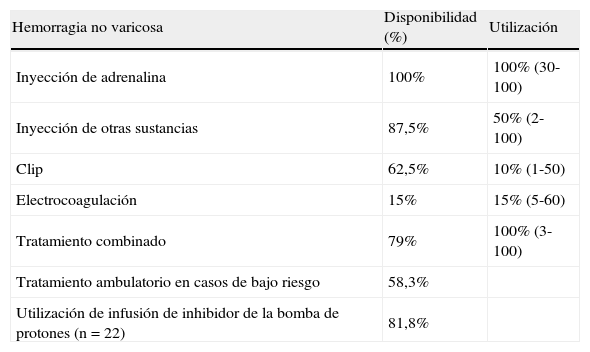
En la tabla 4 se indican los medios disponibles para el tratamiento de la hemorragia no varicosa y su porcentaje de utilización, siendo el método más utilizado la inyección de adrenalina. No se encontraron diferencias significativas entre centro con y sin TDG, aunque había una tendencia (p=0,08) a una mayor utilización de los clips hemostásicos en los centros con TDG (mediana 30%, rango 5-50) en comparación con los centros sin TDG (mediana 5%, rango 1-40). Se efectúa tratamiento combinado en el 79% de centros (mediana de utilización 100%, rango 3-100) y en 18 centros se administra IBP en infusión continua. Se considera el tratamiento ambulatorio de casos de bajo riesgo en 14 centros.
Recursos utilizados en la hemorragia no varicosa
| Hemorragia no varicosa | Disponibilidad (%) | Utilización |
| Inyección de adrenalina | 100% | 100% (30-100) |
| Inyección de otras sustancias | 87,5% | 50% (2-100) |
| Clip | 62,5% | 10% (1-50) |
| Electrocoagulación | 15% | 15% (5-60) |
| Tratamiento combinado | 79% | 100% (3-100) |
| Tratamiento ambulatorio en casos de bajo riesgo | 58,3% | |
| Utilización de infusión de inhibidor de la bomba de protones (n=22) | 81,8% |
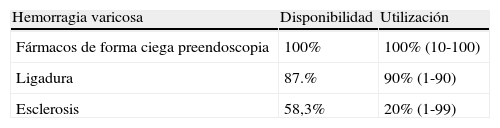
En la tabla 5 se indican los recursos empleados en la hemorragia varicosa. En todos los centros se utilizan fármacos vasoactivos cuando se sospecha hemorragia varicosa con una alta tasa de utilización (mediana 100%, rango 10-100). La ligadura de varices está disponible en el 87% de centros con una alta utilización (mediana 90%, rango 1-90%). La esclerosis de varices se practica en el 58,3% de centros con una utilización del 20% (rango 1-99%). Se observa una tendencia a un mayor empleo de la ligadura en centros sin TDG (mediana 90%, rango 70-100) que en los que disponen de TDG (mediana 75%, rango 1-100) (p=0,07).
DiscusiónLa atención hospitalaria en Cataluña fuera de la ciudad de Barcelona está a cargo de una red de hospitales de pequeño-mediano tamaño (entre 75 y 400 camas), algunos de titularidad pública, dentro del Institut Català de la Salut, y la mayoría dentro de la Xarxa Hospitalaria de Utilitat Pública, pudiendo ser estos de titularidad privada o de empresas públicas con gestión privada (http://www10.gencat.net/catsalut/cat/coneix_models.htm, http://www.gencat.cat/salut/depsalut/pdf/A05gts.pdf). En este escenario heterogéneo y con múltiples proveedores, es necesario conocer la distribución de recursos en todo el territorio para determinar si su distribución es homogénea e igualitaria para toda la población y que dichos recursos se utilizan de manera eficiente.
Nuestro estudio puede presentar ciertas limitaciones metodológicas por el hecho de que la recogida de datos sea retrospectiva y de que no todos los centros respondieron a todas las preguntas realizadas. No obstante, consideramos que es una buena aproximación a la situación real del estado de la asistencia urgente a los pacientes con hemorragia digestiva alta en los hospitales comarcales catalanes.
A la vista de los resultados de la encuesta llama la atención que aproximadamente una tercera parte de la población cuya atención está cubierta por los hospitales participantes en la encuesta no disponen de endoscopista de guardia en su hospital de referencia. Ello se correlaciona con el tamaño del centro, la población de referencia y el número de casos atendidos. No obstante, algunos centros con población de referencia y número de casos muy por encima de la mediana de los centros que disponen de TDG de endoscopia no disponen de endoscopista de guardia: ello puede ser debido a otros factores estructurales como el número de endoscopistas de que dispone el centro o cuestiones geográficas de cercanía o lejanía a centros de referencia. La no disponibilidad de endoscopista implica una mayor necesidad de traslados a centros de referencia y dada la diferencia entre casos atendidos y casos derivados probablemente es a expensas de que una buena proporción de endoscopias realizadas a pacientes con HDA atendidos en centros sin TDG se efectúen más allá de las primeras 12h. El número de episodios reportados infravalora la incidencia total, ya que en la encuesta se pidió el número de episodios atendidos fuera del horario lectivo de las distintas unidades de endoscopia.
La existencia de TDG supone un esfuerzo importante para los profesionales implicados para poder garantizar una asistencia continuada. La mediana de integrantes del equipo de guardia es de 4,5 facultativos, existiendo 2 centros en que el TDG está cubierto por solo 2 endoscopistas. Cabe resaltar que solo 2 centros disponen de personal de enfermería específico integrado en el TDG: este hecho puede suponer mayor dificultad a la hora de realizar las exploraciones con personal auxiliar no habituado al control de pacientes graves o en el manejo y desinfección del utillaje endoscópico, con el consiguiente riesgo de averías de los aparatos, además de una utilización poco eficiente del material, todo lo cual puede suponer un incremento de las averías de los aparatos y limitar la eficacia de los procedimientos dignóstico-terapéuticos aplicados a los pacientes, al no estar habituado a la instrumentalización de las técnicas hemostásicas (esclerosis, colocación de clips, ligaduras, electrocoagulación, etc.), lo cual incidiría en la coordinación de enfermería con el endoscopista a la hora de tener a punto y aplicar estos métodos.
La mayoría de centros tienen protocolizada la atención de los pacientes. Aproximadamente la mitad de los centros no utilizan en la práctica clínica diaria ninguna escala de gravedad, ahora bien, si los pacientes son atendidos por endoscopistas experimentados, ello no supondría ningún problema, ya que se ha comunicado que la valoración de la gravedad del episodio por parte del endoscopista tiene igual o superior precisión que las escalas de gravedad más habituales8,9. La clasificación de Rockall4 y los signos de Forrest5 son los indicadores más frecuentemente usados, aunque también se utilizan parámetros no relacionados directamente con la hemorragia6,7. Ningún centro utiliza la clasificación de Blatchford10, ni siquiera los que no disponen de TDG, a pesar de que no utiliza variables endoscópicas y de que se ha comunicado que una puntuación<4 en dicha clasificación predice con una elevada precisión la necesidad de endoscopia terapéutica y por lo tanto puede discriminar qué pacientes deberían ser derivados a centros de referencia10 y de que una puntuación 0 en dicha escala discrimina pacientes que no requerirían actuación endoscópica11.
Los profesionales implicados en la atención de estos enfermos incluyen facultativos de diversas especialidades, tanto en urgencias como en la planta de hospitalización. Durante el ingreso solo en el 25% de centros el responsable directo de la atención al enfermo es el especialista de aparato digestivo: ello se ha comprobado que puede influir en la aplicación correcta de los recursos terapéuticos marcados por las guías clínicas12,13.
La inyección de adrenalina es el método más disponible y utilizado en el tratamiento endoscópico de la hemorragia no varicosa, utilizándose los clips hemostásicos con mayor frecuencia en los hospitales con TDG, aunque sin alcanzar significación estadística: ello puede ser debido a que los endoscopistas que realizan guardia están más habituados a su manejo debido a un número anual mayor de casos. El 20% de los centros no efectuaba nunca tratamiento combinado y un porcentaje similar utilizaba los IBP en bolo sin emplear la infusión continua.
En la hemorragia varicosa está generalizada la utilización de fármacos vasoactivos previos a la endoscopia. La tendencia observada a una mayor utilización de la ligadura de varices en centros sin TDG puede ser debida a una mayor demora de la endoscopia que permita conseguir la hemostasia inicial a los fármacos vasoactivos y así facilitar la utilización de las bandas.
A la vista de los resultados, se perfilan áreas de mejora. Una posibilidad sería que los pacientes con HDA no acudan a centros sin TDG, de acuerdo con los servicios de emergencia, creando un código de rápida derivación. Ahora bien, con este sistema se seguirían atendiendo aquellos casos que espontáneamente acuden a los servicios de urgencias, quedarían sin cubrir los episodios de pacientes hospitalizados y serían derivados a hospitales con TDG casos procedentes de áreas sin TDG que tuviesen sospecha de HDA que una vez atendidos no se confirma. Otra posibilidad sería la coordinación entre centros y profesionales de centros geográficamente cercanos, formando equipos de guardia con profesionales de varios centros, de manera que los episodios fuesen atendidos en el hospital de referencia del paciente por endoscopistas que se desplazarían al servicio de urgencias donde estuviera el enfermo. Este sistema ha sido implantado recientemente entre 2 centros participantes de la encuesta. Sería deseable la atención durante la hospitalización por especialistas en aparato digestivo, pero para ello es indispensable contar con plantillas adecuadas en número. Debería generalizarse el tratamiento combinado14–18 y la infusión intravenosa de IBP en pacientes de alto riesgo de sangrado después de la endoscopia19 para mejorar los resultados en hemorragia no varicosa, para ello podría ser útil la redacción y difusión de una guía clínica en hemorragia digestiva, elaborada conjuntamente entre las diferentes sociedades científicas de las especialidades y subespecialidades que intervienen en la atención a estos enfermos. Asimismo debería extenderse el tratamiento ambulatorio de casos de bajo riesgo para evitar ingresos innecesarios20,21, para lo cual sería imprescindible el concurso del personal adscrito al servicio de urgencias.
Concluimos pues que una proporción significativa de la población no dispone de endoscopista en su centro de referencia inmediato, influyendo en su disponibilidad el tamaño del centro y la población referenciada. La no disponibilidad de TDG de endoscopia implica una mayor necesidad de traslado de enfermos. El establecimiento de TDG en los hospitales comarcales supone una carga asistencial importante para los profesionales involucrados, siendo indispensable la coordinación con otros especialistas durante la estancia del enfermo en urgencias y durante el ingreso. Existe una tendencia a una mayor utilización de los clips en centros con TDG y de la ligadura en los centros sin TDG. Finalmente, consideramos que la coordinación entre profesionales de diversos centros podría permitir el establecimiento de TDG en centros que no tienen y la racionalización de las cargas de trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.