INTRODUCCIÓN
La dispepsia funcional (DF) constituye un motivo muy frecuente de consulta médica. Diversas dimensiones relacionadas con la función social, laboral y afectiva del individuo y otras relacionadas con la capacidad física, la calidad del sueño y la propia alimentación pueden verse gravemente deterioradas en este trastorno1. Todo ello ocasiona un elevado coste para la sociedad, en términos de visitas médicas, pruebas diagnósticas, consumo farmacéutico, absentismo laboral y pérdida de productividad en el puesto de trabajo (preesentismo). La presente revisión resume algunos aspectos relacionados con su fisiopatología, forma de presentación clínica y diagnóstico diferencial, a la vez que recalca la necesidad de disponer de instrumentos fiables de medición de la calidad de vida relacionada con la salud (CVRS) para evaluar los resultados clinicoterapéuticos.
DEFINICIÓN
El término «dispepsia funcional» se aplica a los pacientes que, en el curso del año previo, han presentado durante al menos 12 semanas (no necesariamente consecutivas) los siguientes criterios: a) síntomas persistentes o recurrentes de dispepsia (dolor o malestar localizado en la parte central del abdomen superior); b) ausencia de enfermedad orgánica que pueda explicar la naturaleza de los síntomas (incluye la realización de endoscopia), y c) el dolor/malestar del enfermo no debe aliviarse exclusivamente con la defecación ni estar asociado a un cambio reciente en la consistencia y/o frecuencia de las deposiciones2. Bajo la denominación de «malestar» quedan incluidos algunos síntomas como plenitud, saciedad precoz o náusea que no alcanzan el rango o la magnitud del dolor. La pirosis, como expresión de enfermedad por reflujo, queda excluida de esta definición si constituye el síntoma predominante. La exclusión de organicidad constituye un criterio diferencial entre la DF y la dispepsia no investigada.
PREVALENCIA
La prevalencia de dispepsia en la población general depende de los criterios utilizados para su definición y el método empleado para recabar la información. La mayoría de los estudios llevados a cabo en diversos países reflejan una prevalencia anual del 25% (8-54%)3,4. Es ligeramente superior en la mujer y disminuye con la edad. En nuestro país la dispepsia representa el 8,2% de las consultas en atención primaria y hasta el 40% de las visitas especializadas5. Debe considerarse que sólo el 50% de los enfermos con dispepsia llega a consultar. Las causas guardan relación con la gravedad de los síntomas, el temor a padecer una enfermedad relevante, la edad más avanzada, la ansiedad y el nivel socioeconómico más bajo. La prevalencia de DF puede estimarse de forma indirecta, dado que en el 60% de los enfermos investigados no se detecta organicidad3.
MECANISMOS FISIOPATOLÓGICOS
En la DF se han detectado alteraciones de la motilidad y de la sensibilidad6,7. Las primeras incluyen el retraso en el vaciamiento gástrico del alimento (30-40%), el fallo en los mecanismos de relajación adaptativa del fundus tras la ingesta (40%) y la aparición de contracciones fásicas posprandiales en el estómago proximal (15%). Asimismo, se han descrito alteraciones mioeléctricas causantes de hipomotilidad antral (40%) y anomalías en la motilidad antroduodenoyeyunal (22%). Las alteraciones de la sensibilidad incluyen fenómenos de hiperalgesia visceral (percepción incrementada de estímulos fisiológicos) que afectan tanto a mecanorreceptores (hipersensibilidad a la distensión) como a quimiorreceptores (sensibilidad a los nutrientes). Estas alteraciones se han encontrado en el 30-50% de los enfermos e incluyen fenómenos de hipersensibilidad al ácido y un deterioro de su aclaramiento en la zona bulbar. Algunos pacientes presentan manifestaciones de disfunción autonómica y un menor tono vagal eferente6,7.
ETIOPATOGENIA
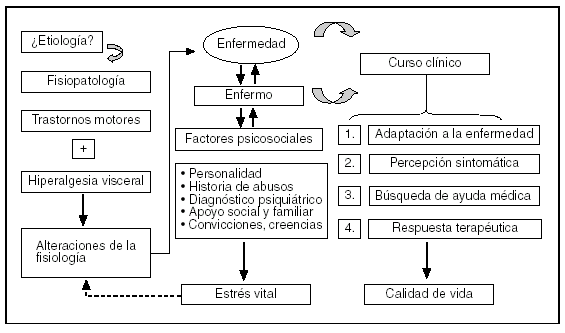
No se conoce bien la causa de las alteraciones mencionadas. Se han investigado el papel de Helicobacter pylori, la intervención de factores psicosociales y el concurso de una posible etiología infecciosa6. Existen 3 argumentos que inducen a pensar que la infección por H. pylori no ejerce un papel determinante en la DF: a) la prevalencia de infección por H. pylori no es más elevada entre los pacientes con DF8; b) la infección por H. pylori no ejerce una influencia negativa sobre el tiempo de vaciado gástrico ni sobre la percepción visceral9,10, y c) la erradicación del H. pylori únicamente comporta un modesto beneficio en la historia natural de la DF11. Respecto al papel de los determinantes psicológicos, se ha postulado que el estrés psicológico podría influir en la motilidad, alterar los mecanismos de regulación autónoma y disminuir el umbral de percepción visceral. Sin embargo, a diferencia de las alteraciones fisiopatológicas mencionadas, la frecuencia de rasgos psicopatológicos (ansiedad, depresión, neuroticismo e hipocondriasis) sólo es superior entre la población de dispépticos que buscan ayuda médica para la resolución de sus síntomas12-14. A la luz de estos datos, la DF debería contemplarse en el marco de un modelo biopsicosocial. En este contexto, los pacientes con las anomalías fisiopatológicas mencionadas, sin determinantes psicopatológicos y con una buena capacidad de adaptación ante la enfermedad no buscarían atención médica y/o responderían favorablemente a medidas terapéuticas sencillas. El mismo trastorno en un paciente con alteraciones psicosociales relevantes redundaría en síntomas más graves, una búsqueda persistente de ayuda médica y una respuesta menos satisfactoria al tratamiento convencional (fig. 1)14.
Fig. 1. Implicaciones del modelo biopsicosocial de enfermedad en la dispepsia funcional.
MANIFESTACIONES CLÍNICAS
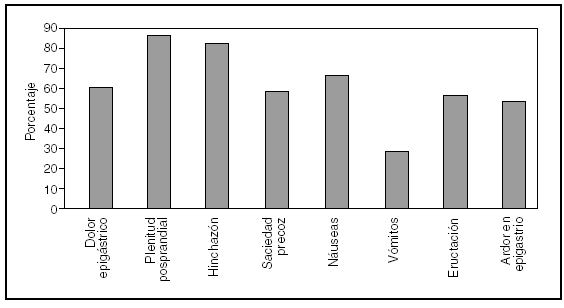
Los síntomas de la DF incluyen dolor en la parte central y superior del abdomen y otros como plenitud posprandial, hinchazón, saciedad precoz, náuseas, vómitos, eructación y sensación de quemazón en el epigastrio. En la figura 2 se muestra la frecuencia de aparición de estos síntomas en una población de 438 pacientes diagnosticados de DF en un hospital terciario15. Algunos pacientes con DF presentan, a su vez, síntomas característicos de otros trastornos funcionales del tracto digestivo, incluyendo la pirosis «funcional», el dolor torácico no coronario y el síndrome del intestino irritable6. Los pacientes pueden referir síntomas que constituyen la expresión de un trastorno somatomorfo global como migraña, fibromialgia, polaquiuria, dismenorrea y dispareunia14.
Fig. 2. Frecuencia de síntomas en una serie de 438 pacientes diagnosticados de dispepsia funcional en un hospital terciario. (Tomada de Fischler et al15.)
DIAGNÓSTICO DIFERENCIAL
La DF es un diagnóstico que se realiza por exclusión. Por tanto, es necesaria la realización de una endoscopia. Ésta suele indicarse, a menudo, ante la existencia de síntomas de alarma o la presencia de síntomas dispépticos de nueva aparición en un paciente de más de 50-55 años. Cuando la decisión se ha sustentado en estas indicaciones, el diagnóstico de DF será menos probable que si la endoscopia se ha indicado por el temor del enfermo a padecer un cáncer. La endoscopia puede solicitarse desde el ámbito de la atención primaria por otras razones, tales como: a) la presencia de una infección por H. pylori documentada por un método no invasivo (estrategia test and scope); b) la falta de respuesta a un tratamiento erradicador empírico (estrategia test and treat), y c) la refractariedad al tratamiento empírico con fármacos antisecretores o procinéticos en una dispepsia no investigada. Debe subrayarse que, una vez que el paciente es derivado a un ámbito especializado, el gastroenterólogo no puede pasar por alto cualquier otra causa de dispepsia orgánica. Algunas determinaciones analíticas elementales permiten excluir trastornos metabólicos que pueden ser el origen de malestar en el epigastrio, entre ellos la uremia, la hipocalcemia y el hipotiroidismo. La endoscopia permite la toma de biopsias para confirmar la presencia de una infección por H. pylori ante la presencia de una úlcera gastroduodenal, así como para descartar algunas enfermedades infiltrativas del estómago como la enfermedad de Crohn, la gastritis eosinofílica o la sarcoidosis, todas ellas causas insospechadas y poco frecuentes de dolor en el epigastrio. La presencia de flatulencia o hinchazón podría obedecer a un incremento de la producción de gas en la luz intestinal debido a un déficit de disacaridasas. Se requiere un alto índice de sospecha clínica para considerar la posibilidad de una enfermedad celíaca del adulto en este contexto. Debe subrayarse que estas formas de expresión clínica leve u oligosintomática a menudo se acompañan de pruebas serológicas negativas y que la mucosa duodenal puede mostrar únicamente signos de enteritis linfocítica. En los pacientes con vómitos relevantes puede ser necesario excluir los diagnósticos de gastroparesia o seudoobstrucción intestinal. Finalmente, el carácter posprandial del dolor abdominal con sitofobia y pérdida ponderal obliga a considerar entidades como la pancreatitis crónica, la litiasis biliar o la angina intestinal.
TRATAMIENTO
La DF es una enfermedad de etiología no aclarada y de curso crónico. El objetivo primordial del tratamiento debería ser, por tanto, ayudar al paciente a comprender la naturaleza de su problema, a la vez que aceptar sus síntomas, atenuar su intensidad y lograr con ello una mejor adaptación al trastorno. Todo ello debería redundar en una mejora de su calidad de vida. La pauta de actuación recomendada es la siguiente:
1. Explicar al paciente la naturaleza de su enfermedad. Una vez establecido el diagnóstico, el enfermo debería recibir información acerca de la naturaleza de su enfermedad, incluyendo una explicación sencilla y asumible sobre los mecanismos patogénicos implicados en su desarrollo. En un clima de cordialidad y empatía, el médico debería esforzarse en identificar factores psicosociales que pudieran ser una fuente de ansiedad, depresión o estrés, y recalcar la importancia que éstos pueden tener en la percepción sintomática. En esta fase, el clínico debe transmitir al enfermo la sensación de que sus síntomas no son imaginarios sino reales, pero a la vez ha de subrayar que una percepción muy negativa sobre ellos puede llegar a ser más seria que el problema en sí mismo. Es interesante proporcionar al paciente información escrita acerca de la naturaleza de su enfermedad, incluyendo algunos consejos dietéticos, como evitar comidas copiosas (especialmente grasas) y prescindir de alimentos que el enfermo percibe como nocivos.
2. Tratamiento farmacológico. Si las medidas propuestas no proporcionan el resultado deseado, se inicia la intervención farmacológica. Idealmente ésta debería ir dirigida al control de los mecanismos fisiopatológicos alterados15. Los fármacos más utilizados para el control de los síntomas han sido los antisecretores y los procinéticos. Su efectividad ha sido objeto de una revisión sistemática de la Cochrane Library (2003)16. En ella se concluye que tanto los antagonistas H2 como los inhibidores de la bomba de protones y los procinéticos son más efectivos que el placebo para obtener la remisión o el alivio de los síntomas. La presunción de que el beneficio terapéutico de los primeros es superior en el subgrupo de pacientes con dolor epigástrico como síntoma dominante (dispepsia tipo ulceroso), y de que los segundos serían más efectivos en el alivio de los síntomas dependientes de un trastorno motor (dispepsia tipo dismotilidad), requiere ser validada por estudios bien diseñados16. De acuerdo con la guía clínica sobre dispepsia elaborada en nuestro país17, el enfermo con DF puede recibir tratamiento con fármacos antisecretores por un período corto de 4 semanas de duración. Si la respuesta ha sido satisfactoria, el tratamiento podría repetirse en caso de recidiva. Si la respuesta no es satisfactoria, el fármaco podría sustituirse o complementarse con un procinético. En la tabla I se resumen otras opciones farmacológicas basadas en los mecanismos fisiopatológicos postulados6.
3. Erradicación de H. pylori. Los metaanálisis que han evaluado el beneficio que comporta la erradicación del H. pylori en la DF concluyen que es modesto, con una reducción relativa del riesgo del 9% (intervalo de confianza del 95%, 4-14%)17. Es posible que un pequeño subgrupo de pacientes pueda beneficiarse de esta terapia. Si el paciente ha sido refractario a otras medidas, la decisión de erradicar debería consultarse con el propio enfermo, sopesando con honestidad las posibilidades reales de éxito y los riesgos de la terapia (efectos adversos, resistencias y proliferación de Clostridium difficile)18.
4. Intervención psicológica. Los enfermos que no responden al tratamiento farmacológico pueden beneficiarse de un tratamiento psicológico cuando se identifican determinantes que interaccionan con el umbral de percepción15. Según los resultados de una revisión sistemática19, la psicoterapia dinámica, cognitivo-conductual y/o la relajación son más efectivas que el placebo en el control de los síntomas a corto y largo plazo. La hipnoterapia ha demostrado su efectividad en el manejo de la DF refractaria20 y es capaz de mejorar la CVRS, reducir el consumo de fármacos y el número de consultas.
CALIDAD DE VIDA EN LA DISPEPSIA FUNCIONAL
Durante largo tiempo los síntomas propios del paciente dispéptico (p. ej., el dolor) han centrado toda la atención del clínico, sin que se considerara el impacto que podían tener sobre otras dimensiones de la persona. El nuevo modelo biopsicosocial contempla la enfermedad y al enfermo como el producto de una interacción entre la dolencia padecida y la idiosincrasia del individuo. Sobre éste inciden numerosas variables que incluyen el propio estrés vital, un determinado apoyo familiar o afectivo, influencias étnicas o culturales (creencias, convicciones), una personalidad concreta e incluso un diagnóstico psiquiátrico (ansiedad, depresión, neuroticismo, hipocondriasis). Todas estas variables influyen en el curso evolutivo de la enfermedad y contribuyen a explicar, en gran medida, la heterogeneidad en el modo de expresión clínica. Es importante subrayar la importancia de este modelo para entender por qué 2 personas con un mismo diagnóstico manifiestan diferentes sentimientos acerca de su salud. Esta visión pluridimensional ha obligado a desarrollar nuevas herramientas para mensurar no solamente la gravedad de los síntomas, sino su repercusión sobre la percepción global de la salud.
Impacto de la dispepsia funcional sobre la calidad de vida
En el año 1995 Talley y Weaver1 publicaron los primeros datos acerca del impacto de la DF sobre la CVRS. Utilizaron para ello el Medical Outcomes Survey (SF-36), un cuestionario genérico especialmente diseñado para la evaluación de resultados médicos, que cumplimentaron 73 pacientes con DF y 658 controles con enfermedades orgánicas. Los primeros obtuvieron peores resultados en las dimensiones relacionadas con la salud mental, función social y percepción global de la salud, así como un mayor número de interrupciones en las actividades diarias debido a los síntomas. Este estudio permitió subrayar que el impacto de una enfermedad gastrointestinal funcional sobre la CVRS puede llegar a ser mayor que el de algunas enfermedades orgánicas. Los cuestionarios genéricos tienen la desventaja de estar integrados por una gran cantidad de ítems, muchos de los cuales pueden ser irrelevantes para una enfermedad concreta, y además resultan poco sensibles para evaluar cambios en el estado clínico de pacientes con un enfermedad específica. Por este motivo, en los últimos años se han desarrollado cuestionarios específicos que permiten soslayar, en gran medida, ambos inconvenientes21. Deben diferenciarse 3 tipos de medidas: a) escalas que permiten evaluar primordialmente la intensidad o gravedad de los síntomas; b) cuestionarios que miden el impacto de la dispepsia sobre la calidad de vida propiamente dicha, y c) sistemas que permiten valorar la influencia de los síntomas sobre el bienestar psicológico.
Sistemas que evalúan primordialmente la gravedad de los síntomas
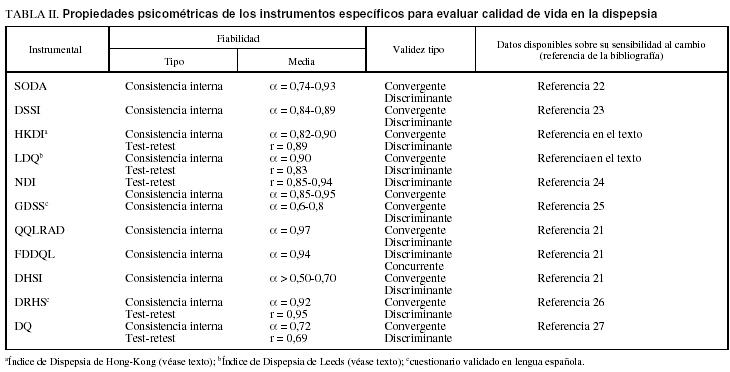
Se trata de instrumentos cuya función primordial es evaluar la intensidad de los síntomas. Por tanto, su utilidad fundamental es ponderar los resultados de una determinada intervención terapéutica en términos de alivio sintomático. Se han desarrollado varias escalas de este tipo (tabla II). La escala Severity of Dyspepsia Assessment (SODA), diseñada en Houston22, consta de 17 ítems agrupados en 3 dimensiones o dominios que permiten evaluar la intensidad del dolor (6 ítems), la intensidad de otros síntomas dispépticos no relacionados con el dolor y el modo en que éstos influyen en las actividades diarias (7 ítems), y el grado de satisfacción del paciente en relación con la dispepsia (4 ítems). Todas las escalas evalúan el estado del paciente en los 7 días que preceden a la entrega del cuestionario, lo que permite reproducir fielmente su estado clínico en el momento de la evaluación. El cuestionario es cumplimentado por el propio paciente y su diseño permite evaluar por separado las 2 dimensiones que definen la dispepsia según los criterios de Roma II (dolor y/o malestar). Su mayor inconveniente es la complejidad en el sistema de conversión de las puntuaciones emitidas, al ser analizadas por el médico. El Dyspepsia Symptom Severity Index (DSSI) no evalúa ningún aspecto relacionado con la calidad de vida propiamente dicha. Sin embargo, proporciona una información más precisa acerca de los síntomas y su gravedad. El cuestionario, desarrollado y validado en Bethesda (Maryland) por Leidy et al23, consta de 20 ítems agrupados en 3 dominios (síntomas tipo dismotilidad, tipo reflujo y tipo ulceroso). Su diseño permite mensurar en una escala de 0 a 4 la práctica totalidad de los síntomas dispépticos, incluyendo su relación prandial. Durante el proceso de validación el DSSI mostró una excelente correlación con los datos proporcionados por un diario de síntomas (variaciones menores de 0,17; p < 0,01), y se mostró como una alternativa válida a este sistema de registro. Su consistencia interna y reproducibilidad fueron idóneas para evaluar cambios clínicos significativos a lo largo del tiempo. Se ha recomendado el uso de este estudio para la realización de estudios descriptivos y ensayos clínicos que evalúan la efectividad de nuevas intervenciones terapéuticas23. Otras escalas que han sido validadas para evaluar la intensidad de los síntomas incluyen el índice de dispepsia de Hong-Kong (Hu et al, Journal of Gastroenterology and Hepatology, 2002), integrado por 12 ítems, y el Leeds Dyspepsia Questionnaire (Moayyedi et al, Alimentary Pharmacology and Therapeutics, 1998)24. El Gastrointestinal Symptom Rating Scale (GSRS), frecuentemente utilizado como medida de la CVRS en diversos estudios clinicoterapéuticos, en realidad sólo explora la frecuencia, duración e intensidad de un conjunto de síntomas gastrointestinales diversos. Sin embargo, carece de la pluridimensionalidad de otras escalas, por lo que hay que ser prudentes a la hora de interpretar estos estudios21,25,26.
Sistemas que evalúan primordialmente el impacto de los síntomas sobre la calidad de vida relacionada con la salud
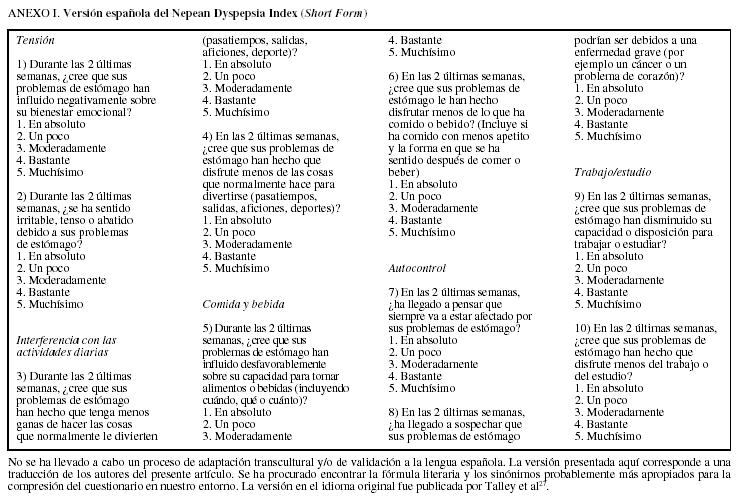
Su diseño permite explorar la influencia que los síntomas ejercen sobre la CVRS propiamente dicha. Las 2 escalas que mejor cumplen con este objetivo son el Nepean Dyspepsia Index y la Glasgow Dyspepsia Severity Score. La primera fue desarrollada por Talley et al en 1998 y en su elaboración se contó con la opinión de un panel internacional de expertos. La versión actual del Nepean Dyspepsia Index (anexo I)27 consta de 10 ítems agrupados en 5 dominios que permiten evaluar: a) la influencia de los síntomas sobre el bienestar emocional; b) la interferencia con actividades cotidianas; c) la repercusión de los síntomas sobre la alimentación; d) la preocupación del enfermo sobre sus expectativas futuras, y e) el impacto de la enfermedad sobre la capacidad laboral. Se formulan preguntas del tipo: «¿Se ha sentido irritable, tenso o abatido debido a sus problemas de estómago en las 2 últimas semanas?», sobre las que se pueden emitir 5 posibles respuestas en un rango que oscila entre «En absoluto» (1 punto) y «Muchísimo» (5 puntos). La suma de las puntuaciones parciales obtenidas permite estimar el impacto de los síntomas sobre la percepción global de la salud. Esta escala se ha utilizado en un ensayo multicéntrico en el que participaron 19 investigadores de Europa y Estados Unidos, y en el que se aleatorizó a 538 pacientes con DF para evaluar el potencial beneficio de un agonista de los receptores de la motilina. Aunque el estudio no mostró diferencias significativas respecto al placebo, permitió corroborar que la versión corta del Nepean Dyspepsia Index está dotada de unas excelentes propiedades psicométricas con una adecuada validez convergente, una elevada consistencia interna (alfa de Cronbach > 0,7 en todas las subescalas) y una aceptable sensibilidad al cambio27. La Glasgow Dyspepsia Severity Score (GDSS) fue originalmente diseñada por El-Omar et al (European Journal of Gastroenterology and Hepatology, 1999) y más tarde adaptada y validada al castellano por Monés et al25 (anexo II). Se trata de un cuestionario breve y sencillo con 8 ítems que permiten explorar la frecuencia de aparición de los síntomas en los últimos 6 meses y el impacto de éstos sobre las actividades de la vida diaria. En él se incluyen el número de días de baja laboral y el consumo de recursos sanitarios en términos de visitas facultativas, exploraciones realizadas y tratamientos motivados por los síntomas. Su mayor bondad reside en la capacidad de evaluar de una forma sencilla la influencia de la enfermedad sobre la vida cotidiana. Algunos autores, sin embargo, consideran que el sistema para capturar la información (entrevista) podría sesgar la percepción real del enfermo en algunas de las dimensiones exploradas27.
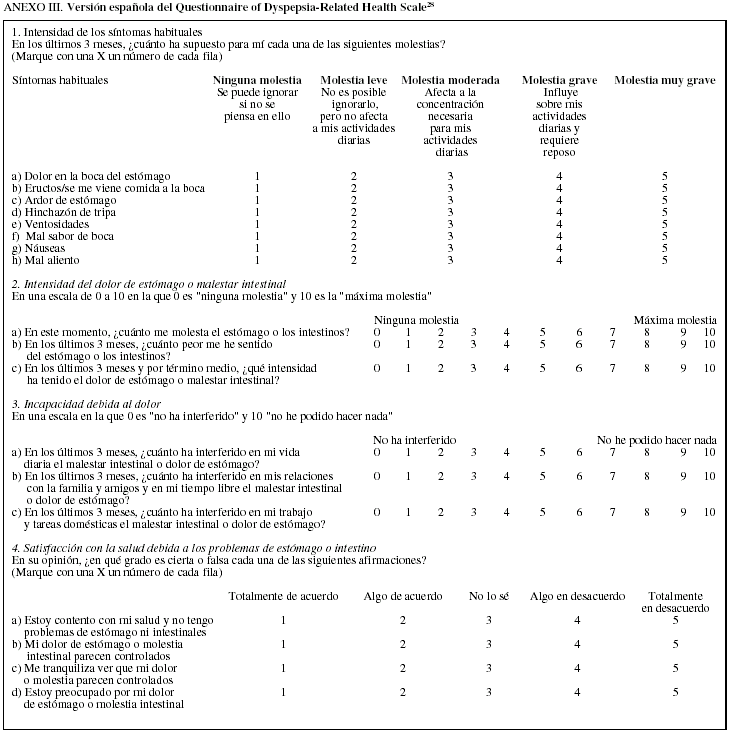
Ruiz et al28 han adaptado y validado en nuestro idioma el Questionnaire of Dyspepsia-Related Health Scale (DRHS; anexo III), que evalúa la intensidad de los síntomas, en función del grado en que éstos interfieren en las actividades diarias, e incorpora una dimensión relacionada con el grado de discapacidad y otra donde el enfermo describe su grado de satisfacción en relación con la dispepsia. Finalmente, se han desarrollado instrumentos que permiten evaluar de forma conjunta el impacto que representa sobre la CVRS la presencia simultánea de dispepsia y enfermedad por reflujo gastroesofágico --Quality of Life in Reflux and Dyspepsia (QQLRAD)-- o de dispepsia y síndrome del intestino irritable --Functional Digestive Disorders Quality of Life Questionnaire (FDQQL) y Digestive Health Status Instrument (DHSI)--21.
Sistemas que evalúan el impacto de los síntomas sobre el bienestar psicológico
El método más utilizado ha sido el Psychological General Well-Being Index (PGWB), desarrollado en Estados Unidos por Dupuy (1978). La versión actual, adaptada y validada a nuestro idioma (Badia et al, 1996)29, consta de 22 ítems agrupados en 6 dimensiones --ansiedad, depresión, estado de ánimo positivo, vitalidad, autocontrol y salud general-- que, en su conjunto, permiten estimar la percepción del individuo sobre su «propio estado interno». El cuestionario ha sido pensado para ser autoadministrado y ha demostrado una excelente correlación con otras escalas que miden la percepción de la salud desde la perspectiva del individuo, como el GHQ-12. El PGWB se ha utilizado en estudios metodológicamente bien diseñados25,26 para evaluar el beneficio terapéutico de la administración de inhibidores de la bomba de protones y/o la erradicación de H. pylori en la DF. La administración de 20 mg de omeprazol (Talley et al, BOND-OPERA, 1998)30 o 30 mg de lansoprazol (Wong WM et al, 2002)31 se acompañó de un modesto beneficio en los pacientes con DF respecto a placebo, especialmente en el subtipo de dispepsia tipo ulceroso, apreciándose mejoría en la CVRS documentada con el SF-36, el índice de dispepsia de Hong-Kong y el GSRS, aunque sin modificaciones relevantes en el PGWB. Éste tampoco se modificó de forma significativa tras la erradicación de H. pylori (Talley 1999, Blum 1998)18. Sorprendentemente, ninguno de los estudios citados en las revisiones sistemáticas ha utilizado, para evaluar los efectos de la intervención psicológica sobre la DF, escalas que permitan mensurar el impacto de este tipo de terapias sobre el bienestar psicológico19. Un grupo español ha publicado recientemente sus datos en relación con la evolución de la CVRS en 112 pacientes con DF seguidos prospectivamente a lo largo de un año26. El PGWB mejoró de forma significativa, sin ninguna terapia específica (87,1 ± 17,6 frente a 107,7 ± 1,1), lo que subraya el beneficio que comporta un plan de visitas facultativas programadas y la certeza del paciente de que se ha excluido una patología orgánica mediante una endoscopia, un dato interesante que confirma los hallazgos de otros estudios previos32. Si el clínico desea obtener una información más exhaustiva de la condición psicológica del paciente puede emplear el SCL-90 (Symptom Check List), que permite explorar 9 trastornos psicológicos (somatización, síntomas obsesivo-compulsivos, sensibilidad interpersonal, depresión, ansiedad, hostilidad, ansiedad fóbica, ideación paranoide y psicoticismo). Poytras et al33 han empleado esta escala para conocer el perfil psicológico de pacientes con trastornos funcionales, antes y después de aplicar un programa de psicoterapia grupal. Finalmente, si el objetivo del investigador es evaluar la relación del estrés psicosocial con la gravedad de los síntomas, se recomienda utilizar el Perceveid Stress Questionnaire (PSQ), validado en nuestro idioma por Sanz Carrillo et al (anexo IV)34.
CONCLUSIONES
La DF representa uno de los problemas más comunes en gastroenterología. No se ha identificado un marcador biológico que permita estratificar la gravedad del trastorno. En los últimos años se han diseñado, sin embargo, métodos que permiten evaluar la intensidad de los síntomas, el impacto que éstos ejercen sobre la CVRS y su influencia sobre el estado de bienestar psicológico. Disponer de un conocimiento básico de estas herramientas es, hoy día, una necesidad para cualquier gastroenterólogo implicado en la toma de decisiones relacionadas con la salud, así como para una lectura crítica de la bibliografía médica relacionada con este tema.