Las manifestaciones extraintestinales de la colitis ulcerosa (CU) pueden involucrar diversos órganos1. Dentro de las manifestaciones cutáneas de la CU, la vasculitis leucocitoclástica (VL) es muy infrecuente2. Se ha venido describiendo un aumento en la asociación entre CU y pancreatitis autoinmune (PAI) en los últimos años3; asimismo, se ha observado a la PAI y a la sialoadenitis formando parte del síndrome de hiper-IgG44. Sin embargo, la triple asociación de CU, PAI y sialoadenitis ha sido excepcionalmente descrita en la bibliografía5.
A continuación se presenta el caso clínico de una paciente con CU grave, que además presentó PAI, sialoadenitis y VL tipo pustular, una asociación no descrita previamente en la literatura.
Caso clínicoMujer de 25 años, previamente sana, que presenta clínica de 6 deposiciones diarias, con sangre, asociadas a tenesmo rectal y dolor abdominal de 15 días de evolución. En la colonoscopia se observó afectación continua de la mucosa, de aspecto inflamatorio, friable y úlceras geográficas, hallazgos compatibles con pancolitis ulcerosa. En un primer momento se pautó mesalazina (4g/día) junto con corticoides orales, luego metilprednisolona (0,8mg/kg/día) intravenosa, sin alcanzar respuesta favorable, por lo que se decide inducir la remisión con infliximab a dosis de 5mg/kg, con buena respuesta clínica a las 48h.
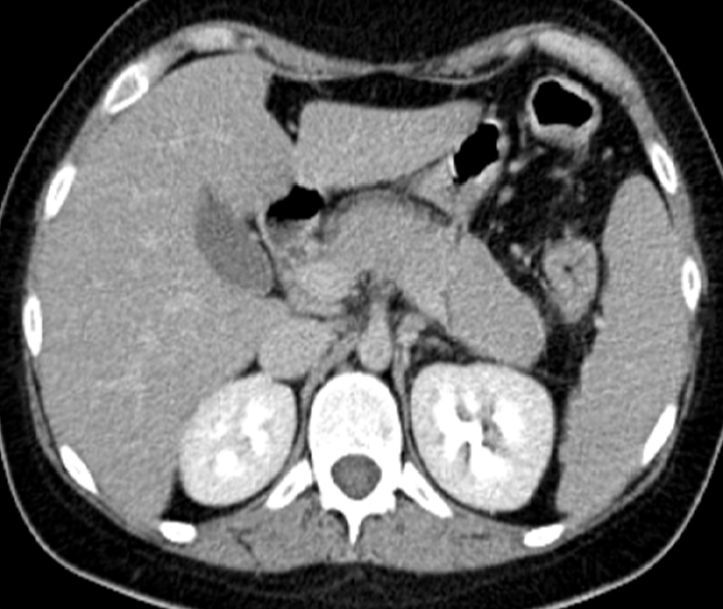
A las 72h del descenso de la dosis de corticoides, la paciente presenta epigastralgia y vómitos, en la analítica destaca una amilasa en 237mg/dl (30-310mg/dl) y en la tomografía computarizada (TC) abdominal, se observó un aumento difuso del páncreas, con captación homogénea y halo hipocaptante periférico, compatible con pancreatitis aguda de etiología autoinmune (fig. 1), la cual respondió rápidamente al incremento de la dosis de metilprednisolona (60mg/día). Cabe resaltar que la paciente no estuvo tomando ningún otro medicamento que no se haya mencionado anteriormente.
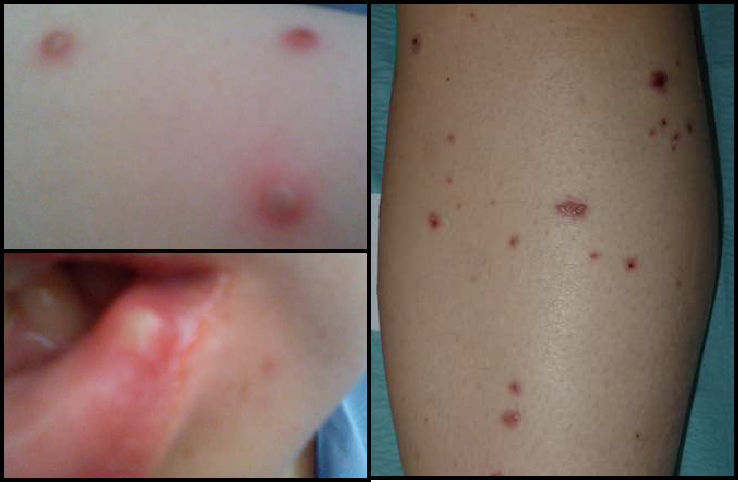
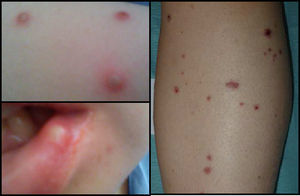
A las 24h, la paciente presenta fiebre (39°C), aftas orofaríngeas, lesiones cutáneas papulares que evolucionan a pústulas (fig. 2) y sialoadenitis (parótidas, submaxilares y sublinguales). Se inicia tratamiento antibiótico y antiviral empírico, presentando mejoría del cuadro a los 10 días.
El estudio de virus (microarray) fue positivo para el VEB en sangre, exudado nasal, oral y faríngeo; para virus herpes humano (VHH) 7 en las lesiones orales y para VHH-6 en el colon. El resto de serologías fueron negativas. En el estudio de autoinmunidad los anticuerpos anti-nucleares fueron negativos. La IgG4 en suero fue de 0,278g/dl (0,052-1,25g/dl), a las 6 semanas del episodio agudo.
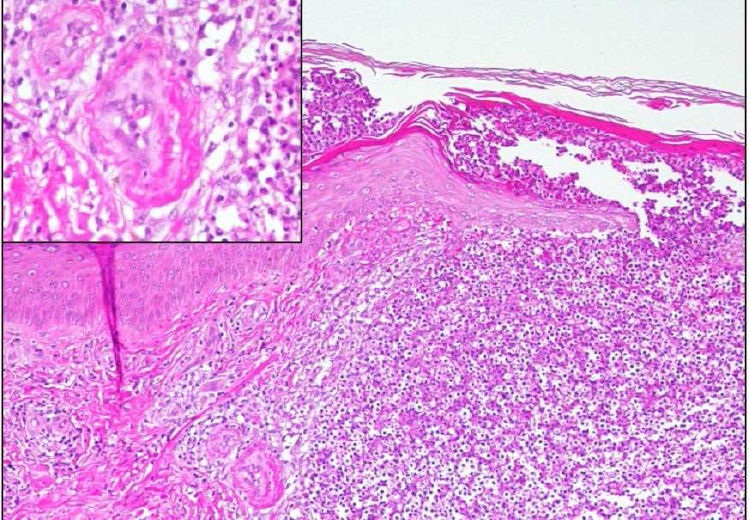
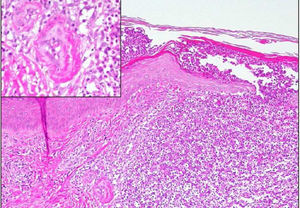
En la biopsia de piel se evidenciaron agregados focales neutrofílicos intraepidérmicos y en la dermis superficial, con extravasación hemática e imágenes de necrosis fibrinoide en pequeñas estructuras vasculares, compatible con VL tipo pustular (fig. 3).
La paciente fue dada de alta con metilprednisolona oral (40mg/día) en pauta descendente (disminuyendo 8mg/semana) e infliximab, manteniéndose asintomática durante el seguimiento y con resolución de las alteraciones inflamatorias pancreáticas en la resonancia magnética abdominal de control a los 2 meses.
DiscusiónLa asociación de PAI y CU ha sido descrita en los últimos años3. La PAI ha sido clasificada en 2 subtipos: la tipo I o pancreatitis esclerosante linfoplasmocítica (PELP), considerada parte de la enfermedad sistémica IgG4 dependiente, que es más prevalente en pacientes ancianos, varones y de origen asiático; y la tipo II o pancreatitis idiopática conducto-destructiva (PICD), que se asocia a la CU y se caracteriza por presentar niveles de IgG4 normales y ser más prevalente en jóvenes de origen caucásico. La PAI tipo II se presenta principalmente con dolor abdominal, mientras que la tipo I lo hace habitualmente con ictericia obstructiva6,7. En la PAI tipo II no suele alterarse la función pancreática; en cambio, sí en la tipo I8. Por último, la PAI tipo I tiene una alta tasa de recaídas, mientras que en la tipo II estas son raras9.
Para llegar al diagnóstico de PAI existen diferentes criterios, siendo el consenso internacional de criterios diagnósticos (ICDC 2011) el que ha demostrado una mayor sensibilidad (95,5%) y precisión10,11. El ICDC está basado en 5 criterios: imagen pancreática, serología, afectación de otros órganos, histología y respuesta a corticoides. Según el ICDC, nuestra paciente se encuadraría en el diagnóstico de PAI tipo I definitivo, por presentar una prueba de imagen típica y afectación de otros órganos: sialoadenitis y, por otro lado, al presentar CU y buena respuesta a los corticoides, cumpliría criterios de PAI tipo 2 probable.
Aunque la sialoadenitis no está descrita como una manifestación extrapancreática de la CU, sí está relacionada con la PAI tipo I y forma parte del síndrome de IgG412. En nuestro caso clínico no se detectó elevación de IgG4; no obstante, dado que la sensibilidad de dicho incremento oscila entre el 57,1 y el 73,3% en la PAI tipo I13, y que tras tratamiento con corticoides la IgG4 podría disminuir a niveles normales hasta en un 50% de los casos14, no se puede descartar un resultado falso negativo.
Otras posibles etiologías de la sialoadenitis son: infecciosas, inflamatorias y reacciones adversas a contrastes yodados15; dentro de las etiologías virales se incluyen el VEB, el cual es muy prevalente en la población, por lo cual un resultado positivo en el estudio de microrray necesita confirmación mediante reacción en cadena de la polimerasa (PCR) para descartar una posible reactivación16. Aunque se ha descrito reactivación de VEB en pacientes tratados con etanercept (3,9%) y adalimumab (4,6%), no con infliximab17.
La VL es una manifestación cutánea rara de la CU, su espectro clínico va desde lesiones purpúricas palpables hasta vesículas, pústulas o úlceras, se caracteriza histológicamente por infiltración neutrofílica y de restos nucleares en vénulas poscapilares3,18. Aunque la asociación de la VL con las otras entidades descritas apoya un probable origen autoinmune, otra causa que se ha descrito relacionada a esta entidad es el uso de infliximab, sin embargo la paciente continuó con este tratamiento sin presentar un nuevo episodio de VL19.
Por último, y como conclusión, la asociación de CU, PAI, sialoadenitis y VL tipo pustular no ha sido descrita previamente en la literatura, Aunque puedan existir dudas etiológicas sobre alguno de estos cuadros clínicos y no se disponga de estudio histológico del páncreas ni de las glándulas salivares, la etiología autoinmune parece la más probable en este caso.