La fístula pancreaticopleral es una rara complicación de la pancreatitis aguda o crónica, que requiere de tratamiento médico (análogos de somatostatina), endoscópico o quirúrgico para su resolución, siendo el primero de estos de elección. Presentamos el caso de un varón de 64 años que presenta disrupción completa del conducto de Wirsung, diagnosticada mediante ecoendoscopia y complicada con colección subfrénica, perforación diafragmática y posterior empiema. En este caso se ensayó sin éxito tratamiento médico y posteriormente endoscópico, que permitió finalmente la resolución de la lesión anatómica. El paciente precisó además una intervención quirúrgica para conseguir la evacuación de la colección pleural.
Pancreaticopleural fistula is a rare complication of acute or chronic pancreatitis, requiring medical (somatostatin), endoscopic or surgical treatment, with medical treatment being the first option. We describe the case of a 64-year-old man who showed complete disruption of Wirsung's duct that was diagnosed through ultrasound endoscopy and was complicated by the development of a subphrenic collection, diaphragm perforation and subsequent empyema. Medical therapy was attempted without success, and anatomical restoration of the duct was achieved after endoscopic treatment. The patient also required surgery to evacuate the pleural collection.
La fístula pancreaticopleural es una rara complicación de la pancreatitis aguda, pancreatitis crónica o traumatismo pancreático con disrupción del conducto. La mayoría de los casos, en torno al 80%, se producen en el contexto de pancreatitis crónicas de origen enólico. Las opciones terapéuticas pueden ser tratamiento médico (somatostatina u octreótido), endoscópico mediante colangiopancreatografía retrógrada endoscópica (CPRE) con colocación de prótesis, o quirúrgico. Una revisión reciente de los casos publicados1 en la literatura inglesa describe éxito terapéutico con tratamiento conservador en el 65% de los casos, resolución tras CPRE en el 16% y la necesidad de cirugía en el 19% restante. Podría considerarse por tanto el tratamiento con fármacos como de primera elección, reservando el resto de terapias para los casos de fracaso del primero. Presentamos el caso de un varón de 64 años con colección subfrénica secundaria a la disrupción completa del conducto de Wirsung que produce perforación diafragmática con empiema posterior y absceso pulmonar.
Observación clínicaEl cuadro se produce en un varón de 64 años con antecedentes personales de carcinoma vesical de urotelio superficial diagnosticado en 1995, tratado mediante quimioterapia y resección transuretral, una micosis fungoide en estadio T4N1M0 diagnosticada en 2008, una glomerulonefritis mesangial y una hepatopatía no filiada. En cuanto a hábitos tóxicos, reconoce un consumo de 20-40 cigarrillos y unos 140 g de alcohol al día.
Acude al servicio de Urgencias por un cuadro de dolor epigástrico de 10 días de evolución, irradiado hacia hipocondrio sin fiebre ni otra sintomatología de interés. El paciente no presentaba dolor torácico ni disnea.
En la exploración física se observa un buen estado general y buena hidratación, con hipoventilación pulmonar generalizada más marcada en base izquierda. Presenta un abdomen discretamente distendido, blando, doloroso a la palpación en hipocondrio izquierdo sin datos de irritación peritoneal y hepatomegalia de 2 traveses de dedo.
En la analítica de sangre se objetivan leucocitos de 14.900/μl (3.500-10.500), bilirrubina total de 0,4mg/dl (0-1,1), ALT 20 (0-41), AST 20 (0-37), amilasa 1.717 U/l (36-128) y lipasa 1.565 U/l (0-60).
En la radiografía de tórax en urgencias se aprecia un derrame pleural izquierdo.
El paciente es ingresado a cargo del servicio de Digestivo con el diagnóstico de pancreatitis aguda. Al cabo de 4 días de ingreso y ante el hallazgo en una radiografía simple de tórax de derrame pleural se realiza tomografía computarizada (TC) toracoabdominal, que confirma la presencia del derrame pleural y demuestra una colección abdominal subfrénica izquierda.
El paciente evoluciona favorablemente en cuanto a la sintomatología digestiva. Ante el empeoramiento del derrame pleural izquierdo, se realiza toracocentesis para drenaje y análisis del líquido, en el que se encuentra una concentración de amilasa de 50.000 U/l. El resto de los parámetros analizados en la muestra extraída se detallan a continuación: Glucosa: 46mg/dl; proteína: 3,5g/Dl; albúmina: 1,9; colesterol: 64mg/dl; triglicéridos: 48mg/dl; lactato deshidrogenasa: 793U/l; adenosina desaminasa: 22U/l.
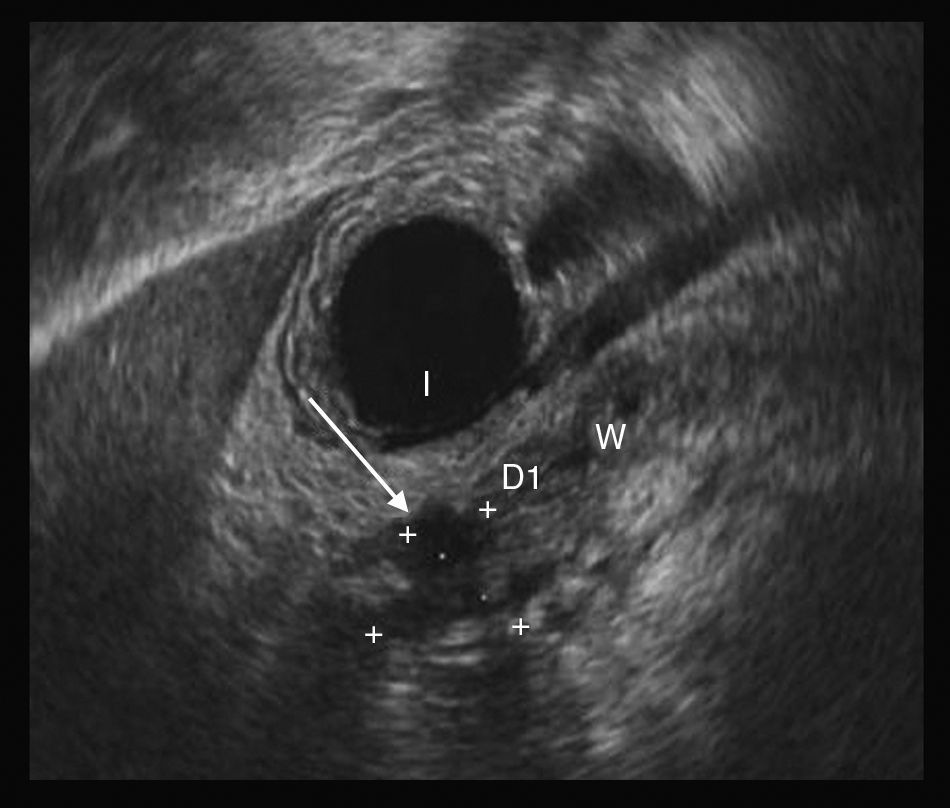
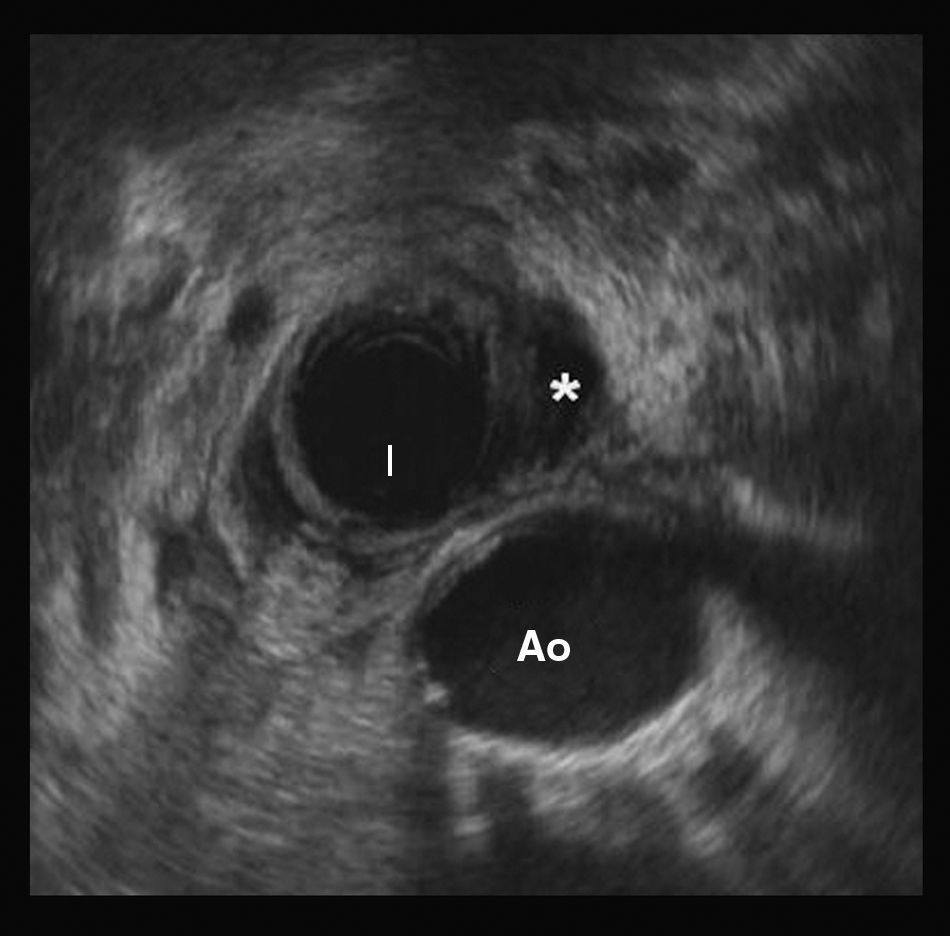
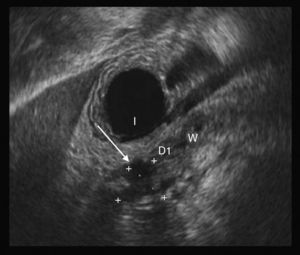
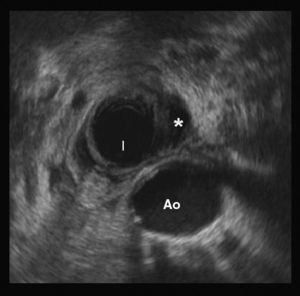
Ante la sospecha de fístula pancreática se realiza una colangiorresonancia magnética, que no aprecia dicha lesión, a pesar de lo cual, dada la alta sospecha clínica, se inicia tratamiento con somatostatina (6mg/24h) y se coloca tubo torácico para drenaje. Este tratamiento no resulta efectivo, persistiendo débitos elevados a través del drenaje (entre 250 y 800ml) al día. Dada la mala evolución, se realiza ecoendoscopia, en la que observa disrupción completa del conducto pancreático a nivel de la unión de cuerpo e istmo pancreático (fig. 1) con trayecto fistuloso ascendente por retroperitoneo (fig. 2) hasta varias colecciones subfrénicas, así como datos de pancreatitis crónica.
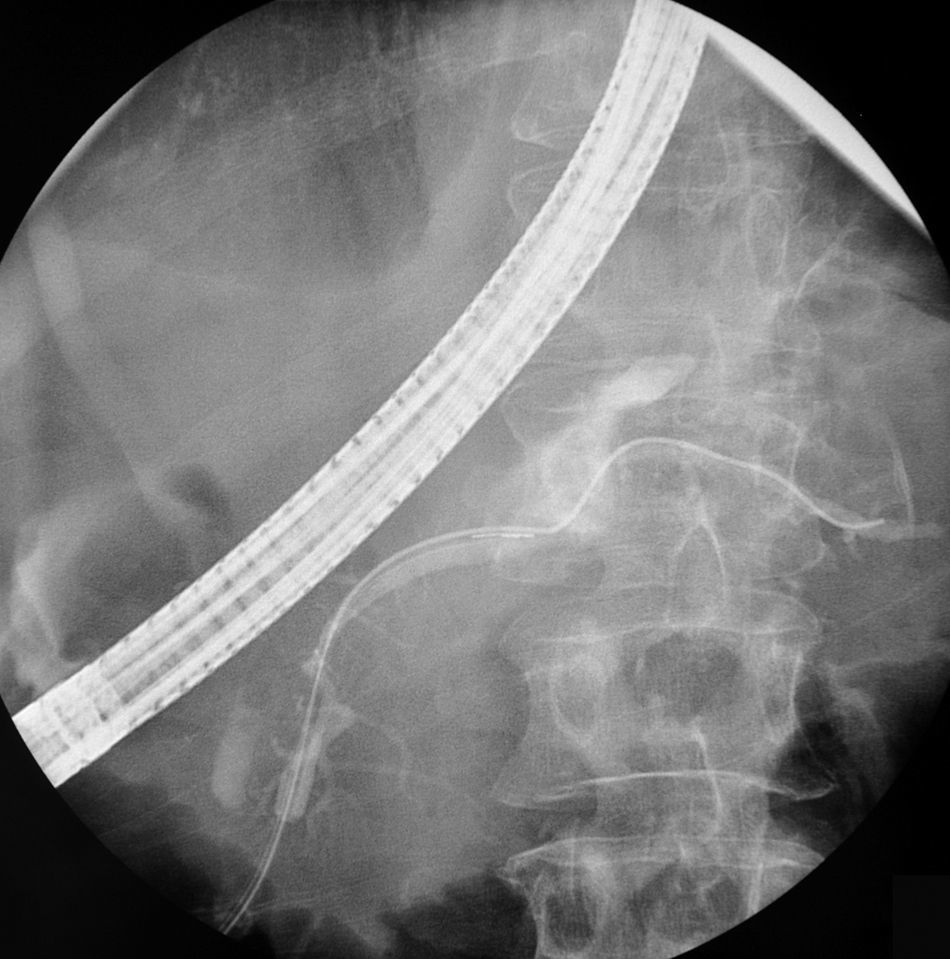
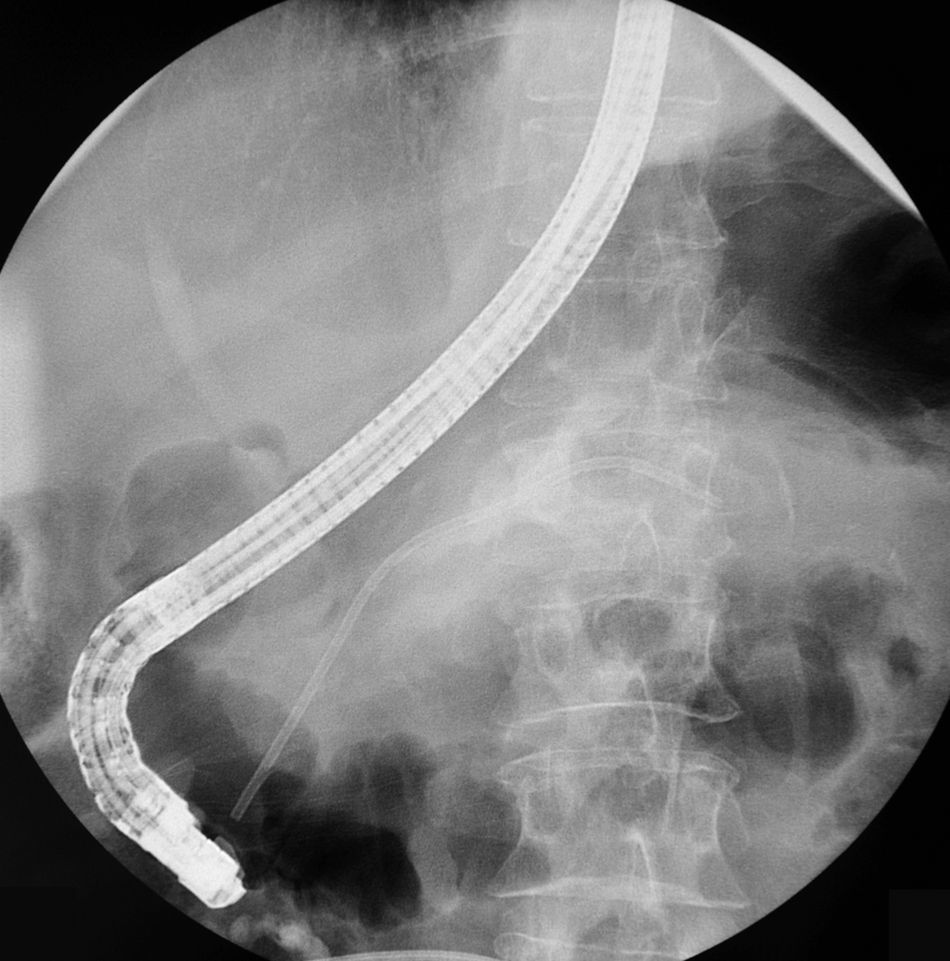
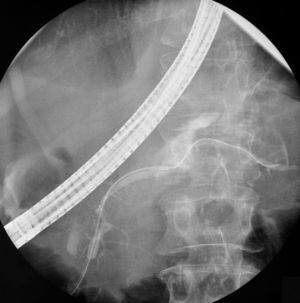
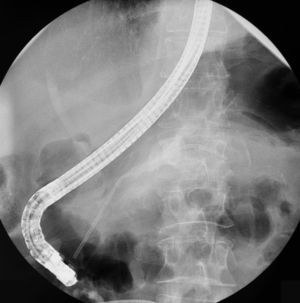
Se realiza una CPRE en la que se demuestra una amputación del conducto de Wirsung a nivel de istmo pancreático por disrupción completa del mismo, con fuga del contraste por una fístula ascendente. Se manipula con guía hasta que se consigue pasar a conducto pancreático caudal, y sobre esta guía se introduce una prótesis puente de 13cm de longitud y 7Fr de calibre (figs. 3 y 4).
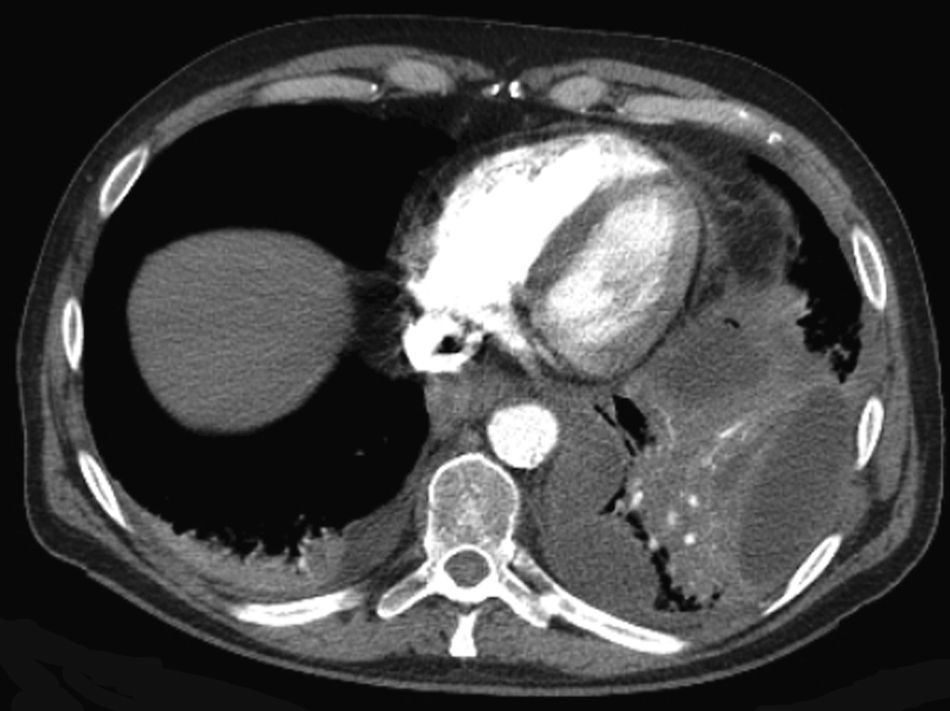
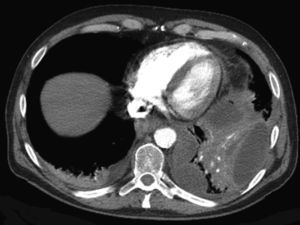
Tras la intervención endoscópica el paciente pierde el tubo torácico de manera accidental. Comienza a presentar episodios de febrícula, que remiten inicialmente tras instaurarse tratamiento con imipenem para reaparecer en forma de picos febriles de 38°C al cabo de unos días. Se realiza TC abdominal, que muestra aumento de tamaño de la colección subfrénica ya conocida extendiéndose hacia el tórax con contenido aéreo en su interior (fig. 5).
Ante estos hallazgos el paciente es intervenido quirúrgicamente, descubriendo en la intervención la presencia de empiema, absceso pulmonar en LII y perforación diafragmática. Se procede al drenaje y descorticación del absceso y a la liberación de los derrames encapsulados, así como a la sutura de la perforación diafragmática.
Tras la cirugía se mantiene el tratamiento antibiótico y el tubo de drenaje torácico, con lo que el paciente presenta buena evolución posterior, pudiendo ser dado de alta asintomático.
Posteriormente se realizan recambios de la prótesis pancreática cada 6 semanas aproximadamente, confirmando la reducción y posterior desaparición de la fístula pancreática, así como la reconexión del conducto de Wirsung (figs. 4 y 5).
DiscusiónLa fístula pancreática es una comunicación anormal entre el páncreas y los órganos o cavidades circundantes. La fístula pancreaticopleural es una infrecuente complicación que puede ser secundaria a pancreatitis aguda o crónica o a un traumatismo pancreático, bien externo o iatrogénico, estando la mayoría de los casos en relación con pancreatitis crónica secundaria al consumo de alcohol2,3. Una revisión reciente identificó, tras una búsqueda realizada en Pubmed, EMBASE y OVID, únicamente 52 casos de fístula pancreaticopleural publicados entre 1960 y 20071.
El mecanismo fisiopatológico más común consiste en la formación de una fístula pancreática posterior, cuyo débito fluye por el retroperitoneo por el plano de menor resistencia hacia la cavidad pleural, habitualmente a través del hiato esofágico. La extensión directa por perforación diafragmática, como en nuestro caso, es más excepcional, pero ha sido igualmente descrita3.
También se han descrito comunicaciones con el pericardio (pancreaticopericárdicas), el árbol bronquial (pancreaticobronquiales) o el esófago4.
La sintomatología característica consiste en disnea, tos o dolor torácico, siendo frecuente que el paciente no presente síntomas abdominales.
En cuanto a la exploración, puede apreciarse matidez a la percusión e hipoventilación en la base pulmonar afectada.
El diagnóstico debe sospecharse ante la presencia de un derrame pleural de gran volumen en la placa simple de tórax que no disminuye con el paso del tiempo, hallazgo ante el que debería realizarse toracocentesis diagnóstico-terapéutica. Una amilasa por encima de 4.000 U/l en líquido pleural es muy indicativa de un origen pancreático del exudado. Conviene recordar que otros trastornos como la perforación esofágica y procesos neoplásicos como el adenocarcinoma de pulmón, el linfoma y los carcinomas de recto, ovario, cérvix, mama y páncreas también pueden cursar con derrame pleural con alto contenido de amilasa, habitualmente por debajo de 4.000 U/l.
La colangiorresonancia magnética (CRM) es la prueba de inicio de elección para el estudio de una posible fístula pancreática4. La CRM realizada tras estimulación con secretina ha demostrado ser especialmente útil en este tipo de diagnósticos5,6, al tratarse de una prueba invasiva, dinámica y que permite la obtención de imágenes axiales, lo cual la convierte en una fuente de información más completa que la CPRE, cuya proporción de fracaso diagnóstico en fístulas pancreáticas ha sido estimada en el 25%. La seguridad de esta prueba en casos de pancreatitis aguda se encuentra actualmente en discusión. La CPRE es el estudio que se debe realizar en caso de no demostrarse la disrupción del conducto pancreático mediante CRM y existir una gran sospecha clínica, contando con la ventaja de que permite visualizar las ramas pancreáticas secundarias y realizar maniobras terapéuticas2. Cabe destacar que, si bien no se encuentra descrito en los artículos hallados en nuestra búsqueda bibliográfica, la ecoendoscopia fue eficaz para el diagnóstico en nuestro caso.
No se han realizado estudios sistematizados para evaluar el correcto tratamiento de las fístulas pancreaticopleurales, derivando las estrategias actuales de lo descrito en los casos clínicos publicados7.
La aproximación inicial debe tener como objetivo el control del derrame pleural, realizándose toracocentesis y colocación de un tubo pleural si es necesario. Simultáneamente debe ensayarse un tratamiento conservador con somatostatina u octreótido, para conseguir la inhibición de las secreciones pancreáticas8. Algunas series describen la resolución en el 65% de los casos con este tipo de terapia1.
En caso de fracaso, las alternativas son la realización de CPRE con colocación de una prótesis pancreática que salve el defecto del conducto pancreático, o la cirugía. El objetivo de la colocación de la prótesis consiste en disminuir la presión a nivel ductal, favoreciendo el drenaje de las secreciones por la vía fisiológica y facilitar así la cicatrización de la disrupción del conducto9. En nuestro caso se pudo colocar la prótesis correctamente, evitándose de esta forma una cirugía pancreática. El hecho de que nuestro paciente perdiera el tubo de drenaje torácico facilitó la sobreinfección de las colecciones residuales, por lo que fue necesaria la intervención quirúrgica de las mismas.
Pese a la realización de los tratamientos anteriormente descritos, una considerable proporción de los pacientes son subsidiarios de cirugía por fracaso de éstos2,10.
En conclusión, la fístula pancreaticopleural es una infrecuente complicación de la enfermedad pancreática que presenta dificultades diagnósticas y que debe sospecharse ante la presencia de un derrame pleural recurrente en el contexto de enfermedad pancreática.
Su tratamiento se basa en el control del derrame, la inhibición de la secreción pancreática con somatostatina o análogos, la realización de CPRE en caso de fracaso terapéutico y de cirugía en último término si no se consigue el control de la fístula con las aproximaciones anteriores.
Quisiéramos finalmente proponer el ensayo de ecoendoscopia como herramienta diagnóstica alternativa en los casos de sospecha en los que no se demuestra la lesión mediante colangiorresonancia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.