INTRODUCCIÓN
El trasplante hepático en adulto de donante vivo (THADV) representa en la actualidad una alternativa válida al trasplante procedente de donante cadáver. Sin embargo, su verdadero valor, dentro de las diferentes posibilidades (dominó, split, corazón parado, etc.), continúa siendo una incógnita. Es indudable que el THADV tiene una serie de ventajas pero también unos inconvenientes que pueden poner en peligro las teóricos beneficios del trasplante electivo1-3.
A favor de este tipo de trasplante está que se puede realizar en el mejor momento para el receptor, no se tiene que esperar en la lista de espera el deterioro del enfermo, el riesgo de pérdida del paciente después del trasplante también mejora y, por último, en pacientes con un hepatocarcinoma la posibilidad de pérdida del paciente en lista desaparece. Por otro lado, se va a utilizar el mejor donante posible, con un tiempo de isquemia corto. Sin embargo, el inconveniente mayor se relaciona con el riesgo al que se somete al donante. Esto ha sido motivo de múltiples controversias, incluidas las éticas. No obstante, la posibilidad de la donación en vivo tiene que respetarse y, dada la escasez de órganos que existe y existirá siempre, esta alternativa al trasplante convencional debe ser considerada3-5.
Esta revisión pretende ofrecer una evaluación objetiva de los resultados obtenidos hasta la actualidad en contraste con las expectativas que desde su inicio levantó el THADV, sobre todo y siempre en función de la experiencia infantil alcanzada a partir de los equipos asiáticos. Los aspectos que fundamentalmente se van a tratar tienen que ver con la aplicabilidad de esta alternativa en el medio occidental, con el riesgo objetivo del donante a pesar de las exploraciones exhaustivas a las que se le somete y, por último, con los resultados y los aspectos que pueden comprometerlos, desde el punto de vista técnico y biológico.
CON RESPECTO AL DONANTE
Aplicabilidad
La alternativa de la donación en vivo hay que entenderla dentro del contexto de una actividad trasplantadora como es la española, muy elevada, y, por lo tanto, no tiene nada que ver con las circunstancias que se viven en los países asiáticos, donde la donación de cadáver prácticamente no existe. España es el país con mayor número de trasplantes de hígado por 1.000.000 de habitantes (30), así como el país con mayor número de donantes6. Esto ha hecho que seamos el primer país en número absoluto de trasplantes en Europa desde el año 2003. No obstante, no todo aquel que lo necesita puede ser trasplantado, por lo que se hacen necesarias otras alternativas. Probablemente sea ésta la razón por la que, en la mayoría de las experiencias occidentales donde se ha estudiado el impacto del THADV, su incidencia resulta ser baja. Únicamente un 20% de los potenciales receptores llegan a ser trasplantados con un injerto de este tipo. En un estudio realizado en nuestro medio, de un total de 118 pacientes adecuados para poder someterse a un THADV, sólo 19 un 16% del total llegaron a recibirlo. La gran mayoría de los receptores (70%) nunca llegaron a tener un donante potencial, casi siempre en relación con una negativa por parte del receptor a someter a un familiar a ese riesgo7. En cualquier caso, se confirma una aplicabilidad baja, probablemente en relación con una mortalidad baja en lista pero que indudablemente pone en evidencia que el número de trasplantes de este tipo nunca podrá ser elevado.
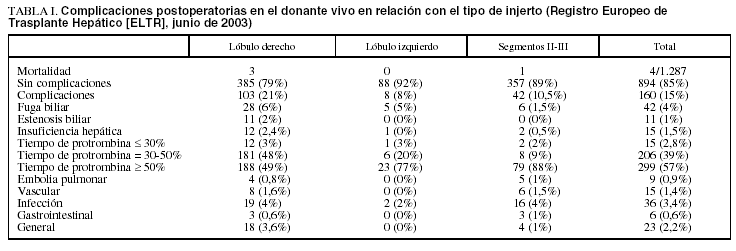
Riesgo quirúrgico
El riesgo de una intervención de estas características es alto y se relaciona con una incidencia elevada de complicaciones. La morbilidad ha sido referida ampliamente en la bibliografía y va desde un 15 hasta un 67%. Quizá los datos más objetivos provienen del último informe de Registro Europeo de Trasplante Hepático (ELTR), que recoge también los datos del donante y que además está sometido a auditorías aleatorias (tabla I). De un total de 1.287 trasplantes procedentes de donante vivo, el 15% habían tenido algún tipo de complicación; de éstos, en los sometidos a lobectomía derecha (n = 488) el número de complicaciones ascendía al 21%. Las complicaciones biliares fueron siempre las más frecuentes y representan casi el 40% de todas las complicaciones. Sin embargo, el problema más importante se relaciona con la mortalidad que se ha comunicado hasta la actualidad. En el ELTR se recoge un total de 4 donantes fallecidos, lo que da una incidencia total del 0,3%. No obstante, 3 de ellos fallecieron como consecuencia de una lobectomía derecha, lo que representa entonces una mortalidad del 0,6% en estos casos. En 2 donantes la insuficiencia hepática secundaria a la hepatectomía fue la causa del fallecimiento, mientras que en un tercero una infección grave llevó al fracaso multiorgánico. La incidencia mundial probablemente sea algo inferior; hasta el momento hay recogidos 3 casos en Estados Unidos y uno en Asia. Sin embargo, ni en un sitio ni en el otro existe, como en Europa, un registro oficial que permita conocer con fiabilidad las incidencias. Por último, falta por conocer los efectos a largo plazo de la donación en vivo, para lo que es necesaria la evaluación continuada de todo el proceso. En la actualidad se carece de datos a largo plazo. Por lo que se refiere a los inmediatos, es evidente que el efecto global es positivo, con un elevado grado de satisfacción, autoestima y motivación que se mantiene después de la donación.
CON RESPECTO AL RECEPTOR
Resultados
Ninguna de las teóricas ventajas que inicialmente señalábamos parece traducirse en una mejoría de los resultados. Es cierto que los resultados del trasplante hepático convencional son muy buenos y difícilmente mejorables. En cualquier caso, todos los grupos en el mundo coinciden en presentar resultados en que la supervivencia a uno y 3 años es similar, algo inferior a la obtenida con el procedente de cadáver8. En nuestra experiencia la supervivencia a los 2 años es del 86,4%9 (tabla II). Sin embargo, si contrastamos nuestros resultados con los referidos por el ELTR observamos que en el THADV la supervivencia a los 2 años es del 58%, muy inferior a la señalada por la mayoría de los grupos. De nuevo se pone en evidencia la necesidad de un registro como el europeo (auditado), que recoja los datos de la forma más objetiva posible. Esta situación es también evidente en Estados Unidos, donde la United Network for Organ Sharing (UNOS) acaba de señalar que el riesgo de pérdida del injerto y del paciente es sistemáticamente más elevada en aquellos que reciben un injerto procedente de donante vivo. Efectivamente, el riesgo relativo de pérdida del paciente y del injerto, ajustado en función de múltiples variables, es de 1,23 y 1,59, respectivamente (en el caso del donante cadáver es de 1) (Robert Marion, comunicación personal).
Es evidente que los resultados no son los mismos, no son iguales a los obtenidos en la experiencia pediátrica, y tampoco parecen ser iguales a los trasplantes procedentes de donante cadavérico. Con respecto a la edad pediátrica, está claro que el segmento hepático que se coloca a un niño representa el peso necesario y muchas veces incluso es superior a lo que le haría falta. No tiene nada que ver con lo que ocurre en la edad adulta, en que sistemáticamente se coloca un injerto de tamaño y peso inferiores a los que se necesitaría. La experiencia ha demostrado que eso es suficiente siempre y cuando la relación se encuentre dentro de unos límites de seguridad. No obstante, las condiciones generales del enfermo, la dificultad de la intervención quirúrgica, entre otros factores, desempeñan aquí un papel muy importante. En resumen, la extraordinaria calidad del injerto se ve comprometida por la cantidad de tejido hepático funcionante que necesitaría el enfermo. Se pierde así, al menos parcialmente, una de las posibles ventajas señaladas.
Procedimiento quirúrgico
La técnica quirúrgica tiene mayor dificultad que la que se realiza en el trasplante convencional. Sobre todo hay 2 aspectos que han sido motivo de muchas discusiones y tienen que ver con el drenaje venoso hepático y la reconstrucción de la vía biliar.
Drenaje venoso hepático
La mayoría de las experiencias en el mundo han perdido algún injerto en relación con la dificultad del retorno venoso10. Esto se relaciona con 2 hechos. En primer lugar, el flujo portal en los pacientes cirróticos es muy elevado, en ocasiones hasta 5 veces superior al que ese lóbulo derecho está acostumbrado a recibir. En segundo lugar, la falta de inclusión por parte de la mayoría de los grupos de la vena hepática media durante la hepatectomía hace que el injerto derecho pueda tener dificultad de drenaje en lo que se refiere a los segmentos anteriores hepáticos (segmentos V y VI). Es, por lo tanto, importante durante la evaluación preoperatoria identificar las posibles venas hepáticas importantes para proceder a su conservación durante la hepatectomía. Algunos autores proponen la realización de complejas plastias entre todas aquellas venas significativas para así conseguir un drenaje adecuado11,12. En nuestra experiencia, la identificación de estas venas hepáticas tributarias de la vena hepática media, y su anastomosis a la cava a través de la utilización de injertos criopreservados de arteria ilíaca, ha sido siempre suficiente para garantizar un flujo hepático eferente adecuado13.
Reconstrucción de la vía biliar
La morbilidad en relación con la vía biliar es muy frecuente, con una incidencia que asciende desde un 15 hasta más del 40%. Desde un 10 a un 15% tiene que ver con fugas biliares, mientras que entre un 25 y un 40% se relacionan con una estenosis14. Existen múltiples factores que pueden contribuir a la aparición de este tipo de complicaciones: variaciones anatómicas, presencia de pequeños conductos que pasen inadvertidos, existencia de una superficie cruenta amplia, posible compromiso del aporte sanguíneo y, finalmente, la «curva de aprendizaje»15,16. En cualquier caso, éste es un aspecto que puede condicionar la evolución a largo plazo del THADV, dado que la presencia de una estenosis se asocia a la pérdida de injerto en algunas ocasiones. Las complicaciones biliares siguen siendo frecuentes en la actualidad, incluso en las experiencias más amplias. El grupo de Tanaka16 refería recientemente una incidencia de estenosis biliares que requirieron de tratamiento mediante radiología intervencionista que ascendía al 36% (26 de 73 trasplantes consecutivos). Por lo tanto, la vía biliar continúa siendo en la actualidad el talón de Aquiles del THADV.
La recidiva de la infección por el virus de la hepatitis C
Desde el inicio de esta alternativa terapéutica se planteó que el THADV se seguía de una recidiva de la infección por el virus de la hepatitis C (VHC), mucho más grave que si se trataba de un trasplante convencional. Recientemente nuestro grupo ha demostrado, analizando a un grupo de 115 pacientes trasplantados como consecuencia de una cirrosis por el VHC, entre los que había 22 procedentes de donante vivo, que, efectivamente, entre las muchas variables analizadas, aquella que tenía un mayor peso a la hora de la recidiva grave (valorada como presencia de cirrosis en la histología o signos clínicos de hipertensión portal) era el que el injerto procediera de un donante vivo17. Existen otros estudios en la bibliografía. Algunos señalan, al igual que el nuestro, la mayor probabilidad de una recidiva grave18,19. Sin embargo, otros no son capaces de demostrar ninguna predisposición20,21. Muchos factores se han implicado en este proceso: una inmunodepresión excesiva, una mayor identidad del complejo principal de histocompatibilidad, que facilitaría el reconocimiento y la lesión celular del VHC, el proceso de regeneración celular hepática, que sistemáticamente se produce en un injerto parcial y que participaría y facilitaría la agresión viral, etc. En cualquier caso, hacen falta más estudios controlados que nos permitan confirmar estos datos de estudios iniciales que tienen, como mayor inconveniente, el bajo número de pacientes incluidos.
La experiencia del Hospital Clínic
Hasta la actualidad se ha trasplantado en nuestro hospital a un total de 39 pacientes, con una supervivencia a los 2 años del 86,4%. Hay que señalar que no hemos tenido problemas de drenaje venoso y solamente se ha perdido un injerto como consecuencia de problemas técnicos, en relación con un desgarro de la íntima de la arteria del injerto que hizo imposible la reconstrucción arterial y obligó al retrasplante inmediato. Por el contrario, el número de complicaciones biliares es elevado, con un total de 26 pacientes que presentaron una fuga biliar o bien una estenosis en el seguimiento. Todas ellas se han podido resolver con éxito, bien mediante radiología intervencionista, bien mediante la reintervención. La mortalidad es de 9 enfermos y las causas se reflejan en la tabla II.
CONCLUSIONES
El THADV es, en nuestra opinión, una alternativa válida al trasplante procedente de donante cadáver. En la actualidad debe seguirse la evaluación continuada del procedimiento de donación para tener conciencia del riesgo a corto y largo plazo.
Sin embargo, a diferencia del infantil, no se puede aspirar a los resultados que se obtienen con el donante cadáver, sobre todo porque el injerto que se coloca, aunque de extraordinaria calidad, es siempre inferior (desde el punto de vista funcional) a las necesidades (small for size) del receptor. La incidencia de problemas vasculares es, en el momento actual, similar a la de los que aparecen tras la donación de cadáver. Las complicaciones biliares continúan siendo frecuentes, hace falta el seguimiento a largo plazo para evaluar las consecuencias sobre la supervivencia. Por último, la recidiva del VHC debe ser motivo de continua evaluación para contrastar con un mayor número de pacientes las conclusiones actuales.