El ictus cerebral secundario a embolias aéreas es una rara complicación de una endoscopia digestiva. Se presenta un caso de un paciente que desarrolló una embolia arterial cerebral durante la realización de una colangiopancreatografía retrógrada endoscópica. A pesar de su diagnóstico y tratamiento, el paciente falleció como consecuencia del grave daño cerebral isquémico. Las embolias aéreas cerebrales han representado, hasta ahora, una causa de ictus cerebral prácticamente anecdótica. Cada vez son más frecuentes y variadas las complicaciones secundarias a la realización de técnicas endoscópicas debido al gran aumento que este tipo de procedimientos ha experimentado en los hospitales españoles.
El mejor conocimiento de esta rara complicación permite alcanzar un rápido diagnóstico, clave a la hora de aplicar su tratamiento específico y salvar la vida al paciente.
Stroke secondary to an air embolism is an uncommon complication of gastrointestinal endoscopy. We report the case of a patient who developed a cerebral artery air embolism during endoscopic retrograde cholangiopancreatography. Despite diagnosis and treatment, the patient died from severe ischemic brain damage. To date, cerebral artery air embolisms as a cause of stroke have only been reported anecdotally. The complications of endoscopic techniques are increasingly frequent and varied, due to the major increase in the use of these procedures in our hospitals.
Greater knowledge of this infrequent complication would allow rapid diagnosis, which is essential to provide specific treatment and prevent fatal outcome.
Las embolias aéreas cerebrales producidas por la realización de técnicas endoscópicas son muy infrecuentes. Existen muy pocos casos descritos en la literatura médica de infartos cerebrales secundarios al paso de burbujas aéreas al territorio cerebral arterial durante la realización de procedimientos endoscópicos gastrointestinales1–3.
Se presenta un caso clínico de un paciente que desarrolló un ictus cerebral por embolia gaseosa arterial masiva secundaria a una colangiopancreatografía retrógrada endoscópica (CPRE).
Presentación del casoVarón de 82 años de edad, diagnosticado de demencia senil leve hace 5 años con una fibrilación auricular a tratamiento con hidroquinidina, trifusal e isosorbide 5-mononitrato. No presenta alergias medicamentosas conocidas. Tres años antes sufre una colecistopancreatitis de origen biliar tratada con esfinterotomía y extracción de cálculos en el conducto hepático común y colédoco mediante CPRE.
Ingresa en el Servicio de Digestivo de este hospital por clínica de fiebre, ictericia, dolor abdominal, vómitos y elevación de los marcadores colestásicos.
Cuarenta y ocho horas tras su ingreso, el paciente presenta un empeoramiento clínico y analítico (la cifra de bilirrubina pasa de 2,46mg/dl a 4mg/dl y la de leucocitos de 8×103μl a 14×103μl con un 85% de neutrófilos). Dado el contexto clínico y su mala evolución, se decide la realización de una CPRE urgente.
El procedimiento se realiza según la técnica habitual, mediante la administración de Midazolam® (4mg) y Flumacenilo® (una ampolla). Morfológicamente se halla una papila estenosada con una vía biliar de 8mm de diámetro. Se consigue pasar una guía a través de la papila y un balón dilatador de 6, 7 y 8mm, y se extraen 3 cálculos de pequeño tamaño. Finalmente se pasa un balón de Fogarty de 11,5mm, que sale hinchado sin más extracción de material (figs. 1 y 2).
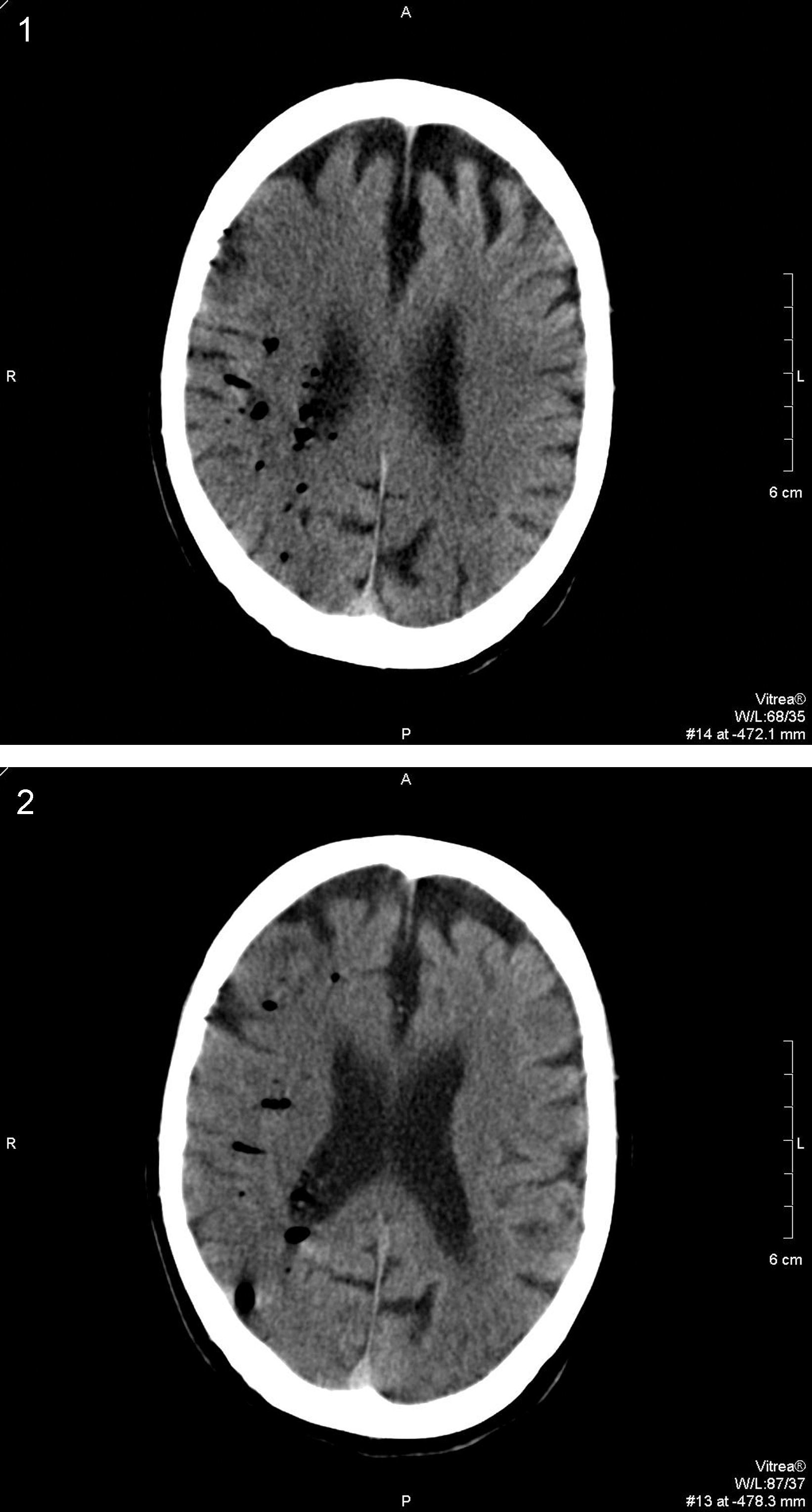
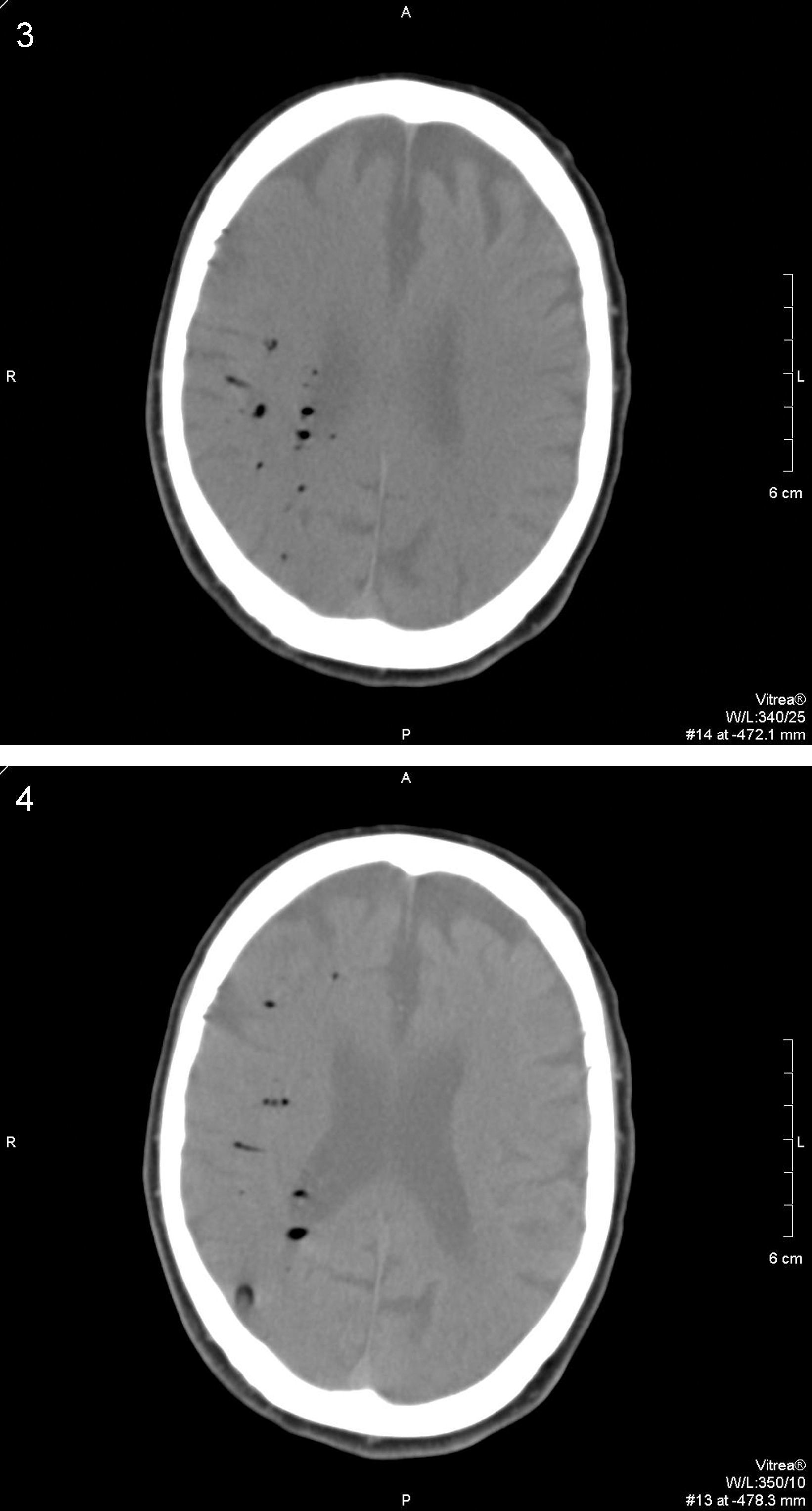
TC cráneal sin contraste realizada 6h después del procedimiento colangioendoscópico y el inicio de la sintomatología. Los cortes tomográficos realizados en ambos centros semiovales muestran la existencia de múltiples imágenes redondeadas de baja densidad compatibles con múltiples burbujas aéreas intraarteriales distribuidas a lo largo del territorio vascular de la arteria cerebral media derecha. Comienzan a observarse los signos precoces típicos de un accidente isquémico agudo con pérdida de la diferenciación corticosubcortical y tenue hipoatenuación del hemisferio cerebral derecho producidas por émbolos gaseosos.
Durante la dilatación, el paciente presenta una súbita disminución del estado de alerta con discreta desaturación, por lo que se detiene el procedimiento y se aplica oxígeno al 100% mediante mascarilla nasal. Ya en planta, el paciente se encuentra consciente y orientado, y tras la realización de una exploración neurológica básica se observa una disminución de la fuerza del hemicuerpo izquierdo. Ante la sospecha de ictus cerebral se solicita consulta urgente al Servicio de Neurología, que confirma estos hallazgos; éste, a su vez, solicita una TC urgente (figs. 3 y 4).
La TC urgente muestra la presencia de múltiples burbujas distribuidas a lo largo del territorio vascular de la arteria cerebral media derecha con pérdida de la diferenciación corticosubcortical e hipodensidad generalizada de todo el hemisferio derecho con respecto al lado contralateral compatible con externo infarto agudo de todo el territorio de la arteria cerebral media derecha secundario a múltiples émbolos gaseosos.
La evolución del paciente es fulminante en apenas 48h. Ante el mal estado clínico y el empeoramiento progresivo se opta por medidas de soporte cardiovascular y se desecha la posibilidad de traslado a un centro con cámara hiperbárica. Lamentablemente, el paciente muere en los 2 días posteriores.
DiscusiónExisten unos pocos casos descritos en la literatura médica que describan un ictus cerebral mortal por embolias gaseosas secundarias a la realización de una técnica endoscópica digestiva1,4.
La mucosa intestinal constituye una infranqueable barrera para el paso de aire desde la luz a los vasos que la irrigan.
Son necesarias la interrupción de la integridad de la mucosa intestinal (ya sea por lesión iatrogénica o no) y la utilización de procedimientos endoscópicos con alta presión aérea intraluminal para que exista un paso significativo de aire desde la luz intestinal al torrente circulatorio1,4,5.
Entre los antecedentes personales de los pocos casos descritos de ictus cerebrales gaseosos con este origen, se encuentran la cirugía de derivación hepatoyeyunal (técnica de Kansai), las fístulas duodenocavas y la esfinterectomía; todas ellas realizadas varios meses antes del procedimiento endoscópico2,3.
Si bien, dada la evolución de los hechos, con una clínica únicamente neurológica y una evolución fulminante, éstos no permitieron la realización de otras pruebas complementarias, la propia relación temporal entre técnica y clínica (ya que el paciente sufrió el inicio del cuadro ictal de forma súbita e inmediatamente posterior a las dilataciones neumáticas) y sin que hubiera existido manipulación de las vías aéreas, maniobras de resucitación o ningún otro procedimiento que hubiera podido originar el paso de gas a la sangre obliga a señalar a la CPRE como la desencadenante de todo el proceso.
Actualmente no existe un mecanismo fisiopatológico probado que explique cómo las burbujas aéreas alcanzan el torrente sanguíneo. Para esto sería necesario demostrar una comunicación anatómica directa entre la vía biliar y los vasos sanguíneos6–8. En los pocos casos similares a éste publicados en la literatura médica internacional existieron un procedimiento endoscópico previo (meses e incluso años) en todos ellos y un segundo desencadenante. Esto lleva a pensar que la manipulación endoscópica previa podría favorecer la formación de fístulas bilioportales que permanecerían asintomáticas y que se abrirían ante un nuevo estado de hiperpresión con el consiguiente paso de aire.
Una vez en el sistema venoso, la extensión a la circulación sistémica y, en este caso, a los vasos arteriales cerebrales es posible incluso sin la evidencia de un shunt arteriovenoso (tipo foramen ovale, comunicación interauricular o ventricular) si la cantidad de aire en el vaso es suficiente2,7,8.
Del mismo modo que un émbolo aterotrombótico obstruye la circulación arterial cerebral y desencadena el ictus, las burbujas aéreas obstruyen las ramas arteriales con el mismo resultado1–3,7. En este caso, el gran tamaño y la numerosa cantidad de burbujas en el interior de la arteria cerebral media derecha produjeron un infarto completo de todo su territorio que produjo la muerte del paciente en los 2 días posteriores.
El deterioro neurológico súbito, ya sea en forma de déficit neurológico focal8, coma o incluso crisis epilépticas6,7, es la presentación clínica más frecuente de esta enfermedad, que ocurre en la mayor parte de los casos en la propia sala de endoscopias1–4, tal y como ocurrió en este paciente. El espectro clínico de esta enfermedad puede variar desde un accidente isquémico transitorio hasta un daño difuso cerebral generalizado con una alta mortalidad8. Es necesario hacer un diagnóstico diferencial de este cuadro clínico con un exceso de sedación o una complicación anestésica, especialmente en aquellos pacientes con morbilidad cardiovascular1.
Dentro de los estudios complementarios que ayudan al diagnóstico, las imágenes obtenidas por medio de la TC permiten identificar las burbujas aéreas (aunque la ausencia de ellas no excluye el diagnostico7) que, junto con el contexto clínico y la sintomatología del paciente, permiten el diagnóstico de certeza de esta enfermedad1–4,8. Y aunque los métodos complementarios ayudan enormemente en el diagnóstico etiológico en esta clase de ictus, sin duda alguna, el factor más decisivo a la hora de realizar un diagnóstico rápido y correcto es la sospecha clínica a partir del conocimiento de los factores de riesgo derivados del contexto o de los procedimientos invasivos realizados sobre el paciente9.
Si bien tanto la clínica como el método diagnóstico son similares a un ictus de etiología convencional, el tratamiento difiere completamente3.
Tanto la aplicación de tratamientos anticoagulantes como corticoideos no ha demostrado ninguna efectividad1,7 y sólo la utilización de cámaras hiperbáricas ha resultado útil. Es imprescindible un adecuado soporte respiratorio y hemodinámico, así como un riguroso control de la glucosa sérica para evitar la extensión del daño neuronal en áreas de isquemia. Se debe colocar al paciente en posición de Trendelenburg con el objeto de prevenir el movimiento del gas hacia regiones cefálicas7.
El tratamiento con oxígeno hiperbárico aplicado en las primeras horas consigue la disolución de las burbujas aéreas con la consiguiente repermeabilización vascular y recuperación del paciente 1–4,7.
El ictus cerebral por émbolos aéreos secundarios a la realización de un procedimiento endoscópico es una rara enfermedad, poco conocida y, en la mayor parte de los casos, mortal. Es necesario un diagnóstico de certeza rápido para el traslado urgente del enfermo a cámaras de descompresión hiperbáricas que pueden salvar la vida del paciente.