Sr. Director: La enfermedad de Crohn (EC) es un proceso inflamatorio crónico que puede afectar a cualquier tramo del tubo digestivo. La afectación esofágica es poco frecuente. Presentamos los casos de 2 pacientes, previamente diagnosticados de enfermedad inflamatoria intestinal (EC ileocólica y colitis indeterminada), que durante un brote agudo presentaron clínica esofágica con lesiones endoscópicas. Se revisan los hallazgos endoscópicos e histológicos, así como las posibilidades actuales de tratamiento de la EC esofágica.
Caso 1Mujer de 50 años de edad, diagnosticada de colitis indeterminada en 2003. A los 2 años presenta un brote grave, con afectación pancolónica, refractario a los glucocorticoides, que precisó ciclosporina. En tratamiento de mantenimiento con aminosalicilatos y azatioprina. Posteriormente, ha presentado dos brotes leves que han cedido con tratamiento tópico asociado. Refiere en los últimos 15 días 4 deposiciones al día con sangre, tenesmo y urgencia asociada, que no cede con corticoides tópicos, además de odinofagia con mala tolerancia oral.
- –
Exploración física: dolor abdominal difuso, sin peritonismo.
- –
Exploraciones complementarias: velocidad de sedimentación globular (VSG) 61 mm/h, proteína C reactiva (PCR) 14 mg/l, resto normal. La serología para el virus de la hepatitis B, el virus de la hepatitis C y el virus de la inmunodeficiencia humana, así como la prueba de tuberculina, fueron negativas.
- –
Colonoscopia: afectación mucosa parcheada, con zonas intactas y ulceraciones profundas serpentiginosas.
- –
Biopsia colon: infiltrado inflamatorio polimorfo con tejido de granulación que erosiona el epitelio superficial; capilares neoformados y pérdida de células caliciformes; abscesos crípticos y presencia de tejido de granulación e infiltrado polimorfo en el polo inferior de las muestras; cultivo de citomegalovirus (CMV) de mucosa colónica negativo.
- –
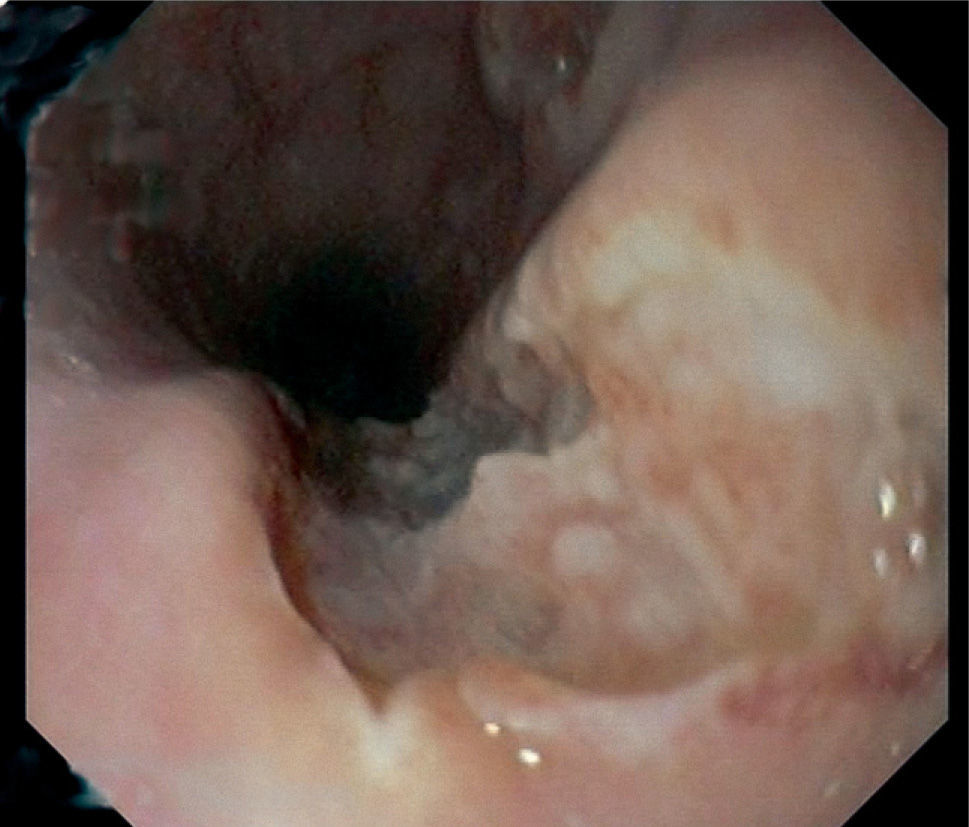
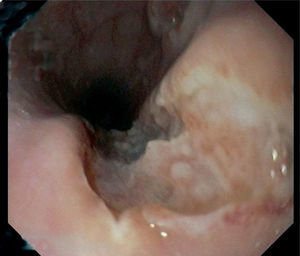
Gastroscopia: esófago con dos ulceraciones profundas de bordes regulares en tercio medio (fig. 1), que se biopsian; estómago, bulbo y segunda porción duodenal normales.
- –
Biopsia esofágica: mucosa esofágica ulcerada, con infiltrado inflamatorio agudo y crónico; cultivo de CMV y virus herpes negativo.
Se suspende el tratamiento con 5-ASA y se añaden glucocorticoides por vía oral (1 mg/kg/día) y esomeprazol (40 mg/12 h) con suplementos de vitamina D y calcio, con lo que se observo una cierta mejoría. A los 5 meses la paciente se encuentra asintomática y en tratamiento de mantenimiento con azatioprina. En la gastroscopia de control el esófago muestra cicatrices postulcerosas sin estenosis.
Caso 2Varón de 48 años de edad, diagnosticado de EC en 2006, que presenta una afectación ileocólica, con brote leve y buena respuesta a 5-ASA. Refiere dolor en epigastrio de una semana de evolución y un aumento del número de deposiciones (3-4/día) sin productos patológicos.
- –
Exploración física: afebril y estable hemodinámicamente; dolor a la palpación en epigastrio, sin signos de irritación peritoneal; resto normal.
- –
Exploraciones complementarias. Sistemático de sangre: VSG 8 mm/h, leucocitos 8.100, PCR 8,5 mg/l; resto normal; Mantoux negativo.
- –
Gastroscopia: en el tercio medio esofágico, úlceras recubiertas de fibrina, friables al roce, rodeadas de mucosa normal. La biopsia muestra una mucosa escamosa, con un componente inflamatorio crónico en lámina propia. El cultivo de biopsia esofágica de CMV y virus herpes fue negativo.
Se suspende el tratamiento con 5-ASA y se inicia tratamiento con prednisona junto con omeprazol en dosis elevadas con excelente evolución clínica.
La EC en adultos con afectación esofágica sintomática es rara, con una incidencia menor del 2%1,2. En los casos en que se presenta, es frecuente que las manifestaciones esofágicas ocurran coincidiendo con un brote agudo en pacientes previamente diagnosticados de EC con afectación en otro tramo del tubo digestivo3, como ocurrió en nuestros 2 casos. Igualmente, se ha descrito la afectación esofágica como forma de inicio de la EC4 y, más excepcionalmente, como única manifestación.
La presentación clínica es variable, con odinofagia, dolor torácico y pérdida de peso3,5,6. Es necesario hacer el diagnóstico diferencial con las siguientes entidades: enfermedad por reflujo gastroesofágico, infecciones virales (virus herpes, CMV), fúngicas y tuberculosis, sarcoidosis, enfermedad de Behçet, diverticulosis intramural y neoplasias3,7.
No hay hallazgos endoscópicos específicos en la EC esofágica; así, podemos encontrar eritema parcheado, erosiones aftosas, ulceraciones superficiales o profundas, todo ello indicativo de un proceso inflamatorio activo3,5,6. En los casos más graves aparecen fístulas y estenosis como complicaciones asociadas8. Tampoco hay datos histológicos patognomónicos, lo cual, unido a que las biopsias esofágicas son superficiales y no reflejan la afectación transmural, hacen el diagnóstico difícil. A menudo se pone de manifiesto una inflamación crónica de la mucosa, y en otros casos un infiltrado linfocitario en la lámina propia que orienta más el diagnóstico de EC3. Sin embargo, la presencia de granulomas no caseificantes es poco común (se observa en menos del 20%)3,6, pero su ausencia no descarta la enfermedad debido a que no son cruciales para el diagnóstico.
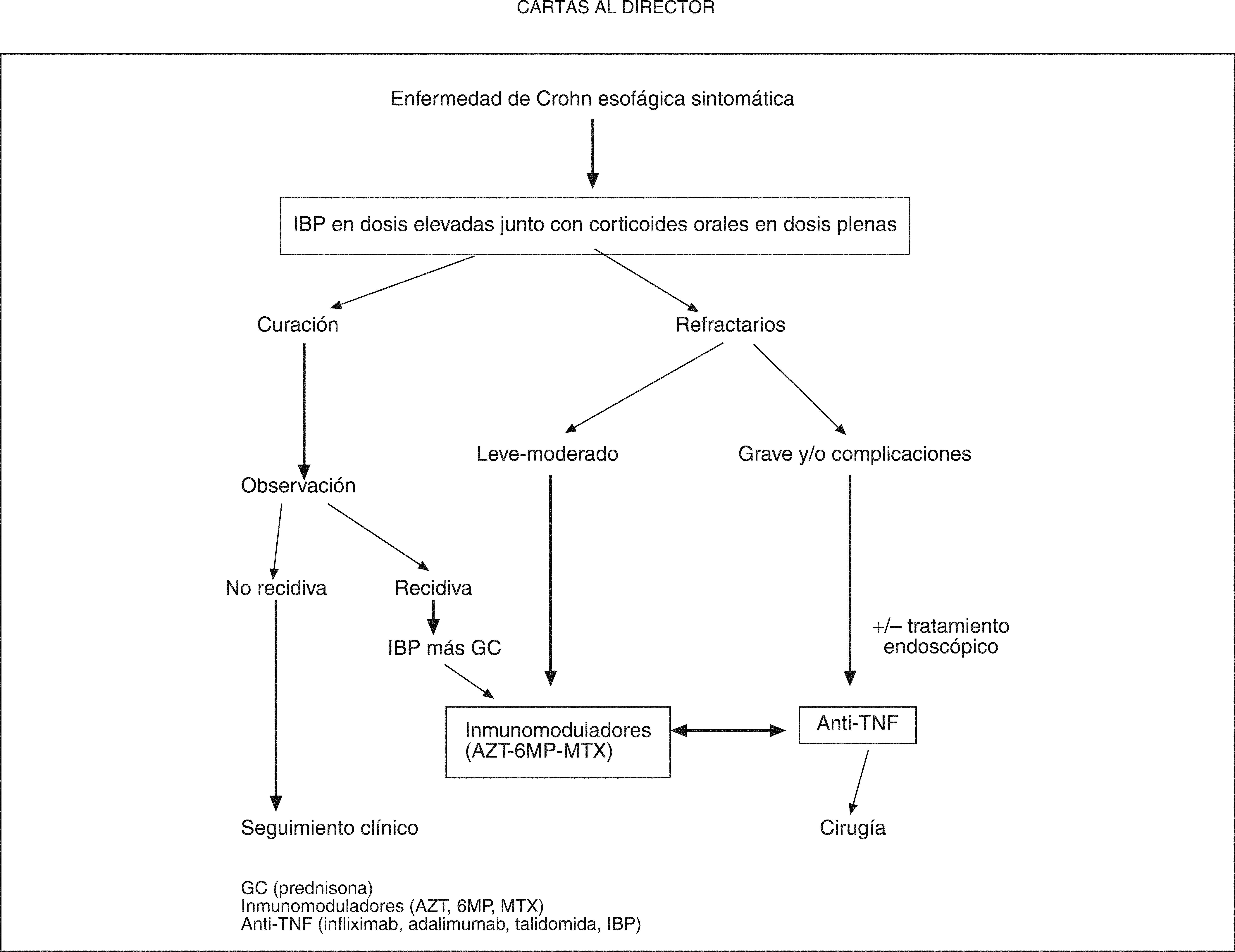
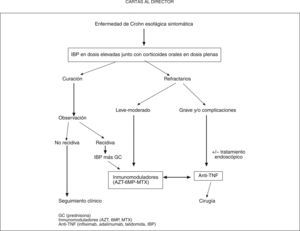
No hay estudios controlados para determinar cuál es la mejor opción terapéutica. En la práctica clínica, la actividad de la enfermedad extraesofágica determina muchas veces el tratamiento. La primera línea de tratamiento son los corticoides orales (prednisona 1 mg/kg/día) asociados a inhibidores de la bomba de protones en dosis elevadas que han demostrado su eficacia para el control sintomático3,9. Los inmunomoduladores (azatioprina, 6-mercaptopurina) en la serie de Decker et al3 han puesto de manifiesto su utilidad en el control de la EC esofágica. Igualmente, el metotrexato se ha utilizado con éxito. En los casos de EC esofágica corticorrefractarios graves y/o complicaciones, aunque tampoco se dispone de estudios controlados para evaluar su seguridad y eficacia, el tratamiento con fármacos antifactor de necrosis tumoral (infliximab, adalimumab y talidomida)7 han logrado evitar la cirugía, que era la única solución en el 40-50% de los casos refractarios en las series más antiguas5. El papel de la endoscopia es únicamente coadyuvante a la terapia médica que controle la actividad inflamatoria8, 10.
El algoritmo terapéutico en la EC esofágica sería el reflejado en la figura 2.